简称:
北京市惠民医药卫生事业发展基金会北京炎黄中医医院成立于2009年08月19日,注册地位于北京市东城区天坛路55号元隆大厦,法定代表人为杜娟。经营范围包括验科、医学影像科、中医科[妇科专业]、内科专业、外科专业、儿科专业、皮肤科专业、肿瘤科专业、骨伤科专业、针灸科专业、推拿科专业
-
急性肾损伤(AKI)最常见的内在原因是急性肾小管坏死(ATN),损伤主要发生在肾脏内。管状坏死一词用词不太准确,因为真正的细胞坏死通常很少,而且改变不仅限于管状结构。急性肾小管坏死在住院患者中很常见,可发生于缺血、接触毒素或败血症后,与高发病率和死亡率相关。急性肾小管坏死的损伤类型包括肾小管细胞损伤和死亡。
流行病学
PICARD(改善急性肾脏疾病护理计划)研究纳入了在重症监护病房(ICU)的618名AKI患者。据报道, 50%的急性肾衰患者的病因是缺血性原因引起的急性肾小管坏死,还有25%是肾毒性急性肾小管坏死导致肾功能衰竭。一项在13家三级医院进行的多中心研究发现,在45%的住院患者中,急性肾小管坏死是AKI最常见的原因。
病史和体格检查
病史和体格检查可为鉴别肾前病变和肾灌注减少引起的急性肾小管坏死提供许多线索。 腹泻、呕吐、败血症、脱水或出血导致的组织缺氧可能提示急性肾小管坏死的风险。低血压、败血症、术中事件、使用肾毒性药物(如放射造影剂或肾毒性抗生素)的住院患者有助于识别引起AKI和急性肾小管坏死的临床表现。
体格检查可能发现 心动过速、粘膜干燥、皮肤充盈减少和四肢冰凉等,都可能出现在容量不足和低血压的患者中。发热和低血压是败血症的常见表现。横纹肌溶解时出现肌肉压痛。腹腔内高血压导致腹腔室间隔综合征引起的腹胀也阻碍了肾灌注,需考虑到急性肾小管坏死的可能。
临床评估
临床评估通常是为了区分急性肾小管坏死与肾前性AKI和其他原因的AKI。鉴别诊断的疾病包括:急性肾损伤、急性肾小球肾炎、氮血症、输卵管间质性肾炎、慢性肾病、药物诱发的肾脏毒性。 有助于鉴别诊断的主要检查包括尿液分析(UA)、对补液的反应、尿钠浓度、尿钠排泄分数( FENa)、使用利尿剂后的尿素排泄分数、新型生物标志物。
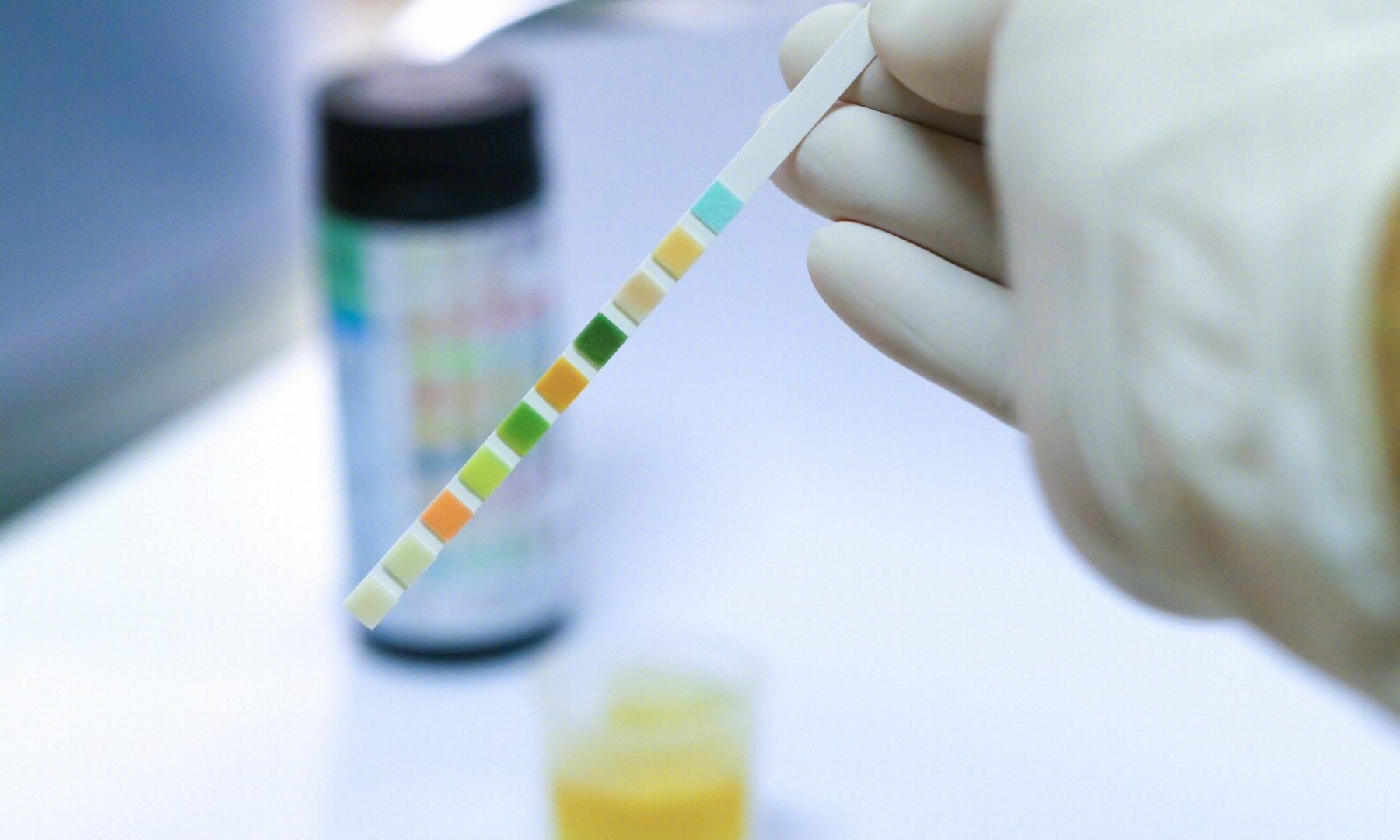
尿液分析(UA)
在肾前疾病中,尿液显微镜检查正常或可能包含透明管型。急性肾小管坏死的尿液分析表现为 土棕色管型,或肾小管上皮细胞,是由于缺血或中毒性损伤导致的肾小管细胞进入管腔。
尿钠排泄分数( FENa)
这是很好的鉴别急性肾小管坏死和肾前病变的方法, FENa小于1%倾向于肾前病变,大于2%倾向于急性肾小管坏死。然而,这些值并不总是准确,因为在慢性肾前疾病中,如充血性心力衰竭和肝硬化,ATN和肾前AKI之间存在重叠。
尿钠浓度
值大于40-50 mEq/L提示急性肾小管坏死,小于20 mEq/L提示肾前疾病。
新型生物标志物
与血清肌酐相比,许多生物标志物已经成为早期检测AKI/急性肾小管坏死的标志物。这些生物标志物包括 血清胱抑素C,与血清肌酐相比,它是肾脏损伤的早期和可靠的标志物,而血清肌酐通常是在初始损伤后48至72小时出现。其他标志物包括 尿α1微球蛋白、β-2微球蛋白、尿肝型脂肪酸结合蛋白(L-FABP)和用于检测近端小管损伤的 肾损伤分子1(KIM-1),用于区分ATN和慢性肾病的 尿白细胞介素-18(IL-18)、尿路感染(UTI)和肾前氮血症。
治疗
患者管理的主要方法是降低急性肾小管坏死的发生风险,需识别出接受了高风险手术的患者以及存在糖尿病、心力衰竭、晚期恶性肿瘤、动脉粥样硬化和慢性肾病等合并症的患者。 以下是一些高风险因素:心源性休克、出血性休克、胰腺炎、严重烧伤、败血症、低血容量症、大手术(心脏搭桥、血管外科手术、肝胆手术、紧急手术探查)。
存在上述情况时, 降低急性肾小管坏死风险的干预措施包括:预防低血容量或低血压,包括,低血压患者停止使用ACEI或血管紧张素Ⅱ受体阻滞剂,通过静脉输液优化血容量状态,如晶体液,以确保足够的肾灌注。 避免使用可导致急性肾小管坏死的肾毒性药物,包括非甾体抗炎药,抗生素,如两性霉素B、氨基糖苷类、万古霉素、哌拉西林/他唑巴坦,造影剂。
利尿剂仅用于控制容量状态,改善全球肾脏病预后组织(KDIGO)2012年指南中 不推荐将利尿剂用于治疗急性肾小管坏死。其他药物如多巴胺、非诺多泮、心房利钠肽等对急性肾小管坏死患者没有任何生存获益。
肾脏替代疗法(RRT)具有相同的适应症,适用于利尿剂治疗无效的容量超负荷、低钾血症、尿毒症征象和代谢性酸中毒患者。对于 血流动力学不稳定的重症患者,持续肾脏替代治疗(CRRT)是首选方案。
预后
急性肾小管坏死患者的死亡率取决于导致急性肾小管坏死的基础疾病。这类患者预后不良的相关因素包括少尿症、营养不良、男性、需要机械通气、卒中、癫痫发作和急性心肌梗死。少尿患者的死亡率高于非少尿患者,这提示了坏死的严重程度。败血症和手术患者的死亡率很高(约60%),会导致多器官衰竭。
并发症
急性肾小管坏死相关并发症与AKI相同,包括酸碱和电解质紊乱,如低钙血症、代谢性酸中毒相关的高钾血症和高磷血症。容积超负荷与无尿症或少尿症有关。尿毒症并发症导致心包炎、出血性疾病和精神状态改变。
重视多学科团队的协作
ATN的诊断和治疗最好由一个多学科团队来完成,包括 肾脏科医生、药师、内科医生、心脏科医生和重症监护病房医生。管理的主要内容是预防急性肾小管坏死的发生,识别进行高危手术的患者,以及有糖尿病、心力衰竭、晚期恶性肿瘤、动脉硬化、慢性肾病等合并症的患者。
参考文献:
Acute Renal Tubular Necrosis. StatPearls [Internet]. 2021 Mar 7.
京东健康互联网医院医学中心
作者:杨超,毕业于北京大学医学部,现在北京大学第一医院工作,研究方向为慢性肾脏病。
-
孩子误服农药,只因家长没藏好 #正能量儿科医生 #南方健康超能团
-

复发性流产一般是指习惯性流产。习惯性流产的原因可能是遗传因素,也有可能是内分泌异常或子宫解剖结构异常等因素所致。
1.遗传因素:若夫妇染色体异常或胚胎染色体异常,均可导致机体出现习惯性流产的现象。
2.内分泌异常:内分泌轴出现病变会导致内分泌紊乱,从而可能会出现习惯性流产的现象,如黄体功能不全、高泌乳素血症等。
3.子宫解剖结构异常:解剖因素所致的习惯性流产多为晚期流产或早产,如子宫先天性畸形、子宫颈机能不全等。
除此之外,滥用药物、年龄因素也可导致上述状况发生。建议及时查明原因并采取相对应的治疗措施,以便怀孕。
-
天气凉了,发烧的孩子多,来不及更新视频,发个老段子… #南方健康 #儿科
-

半夜做这件事,可能会导致孩子长不高!
-

春节带娃注意事项,家长一定要收藏 #春节 #带娃 #育儿
-

记住这三种 #食物 ,千万别踩坑。 #育儿 #南方健康
-

把住病从口关。做到便后,饭前洗手。生吃瓜果要冲洗干净。避免食物污染上致病细菌。不食变质,霉变食物。
慎重服药:
- 阿斯匹林、消炎痛、保泰松、扑热息痛,强的松等药物,可直接损伤胃粘膜,破坏胃粘膜屏障,或刺激胃酸。
- 长期服用中药(如过用苦寒或辛温燥热之剂及有毒药品)能引起胃粘膜损害,均能导致胃病。
- 因此,应尽量不用或少用损害胃粘膜的刺激性药物,若病情需要长期服用刺激性药物时,应饭后服用,以减轻其对胃部的刺激作用,并同时服用胃粘膜保护剂。
保持心情舒畅:
- 一个人在紧张、烦恼、愤怒时,其不良情绪可影响植物神经系统,直接导致胃肠功能失调,形成消化性胃溃疡。
避免过度疲劳:
- 无论是体力劳动还是脑力劳动,如果疲劳过度,都会引起胃肠供血不足,分泌功能失调,胃酸过多而黏液减少,使胃黏膜受到损害。
喝点红茶:
- 茶叶中所含的重要物质茶多酚具有收敛性,对胃有一定的刺激作用。而红茶经过发酵烘制而成,茶多酚在氧化酶的作用下含量大大减少,同时茶多酚的氧化产物还能够促进消化。
红茶冲泡和饮用方式很简便。可选择玻璃套杯或盖碗冲泡。茶叶冲泡时间差异很大,如果叶片较嫩,不宜长时间浸泡,讲究快进快出。
将茶叶放入套杯的内胆中,然后将 80℃左右的热水冲入杯内,冲泡后快速将茶汤倒到茶杯中饮用。茶汤的浓淡主要靠茶叶用量和放水量来调节,通常 3~5 克茶叶即可,茶和水的比例为 1: 50。
-


2020年6月6日,第25个全国“爱眼日”
主题为:视觉2020,关注普遍的眼健康

(图片来源于网络)
关注眼部健康,面对世界排名第一的视力杀手,也是糖尿病常见并发症之一「糖尿病性视网膜病变」,糖友应如何应对?
其实董女士不是个例,在我国20-79岁人群中就有9800万糖尿病患者。糖网是2型糖尿病最常见的微血管并发症之一,也是工作年龄人群第一位的不可逆性致盲性疾病。
据数据统计,病变在糖尿病患者人群中的患病率有24.7%-37.5%,因此糖尿病人的失明风险比正常人高出25倍。(数据来自:钱江晚报)相当于每3个糖友中有1人有视网膜病变;此外,糖尿病视网膜病变,也是造成中老年人失明最主要的原因。什么是糖网?
糖尿病视网膜病变(DR)是糖尿病导致的视网膜微血管损害所引起的一系列典型病变,是一种影响视力甚至致盲的慢性进行性疾病。
其是糖尿病微血管并发症之一,病程较长的糖尿病者几乎都会出现不同程度的视网膜血管病变。如何预防?
1、及时筛查,规范治疗
糖网虽可怕,但糖友要知道,如果能及时筛查并且获得规范的治疗,将超过95%的患者可以维持有用视力,摆脱失明的危险,为糖尿病患者带来最大限度的保障。
根据国际糖尿病性视网膜病变分期和糖尿病性黄斑水肿的分类,随访建议如下表所示:

饮食指导
(一)主食
最好选用低血糖指数加入调节糖代谢、保肝护肾、对胰岛有滋养作用的糖尿病专业食品。多种粗杂粮比精制食品要好。
(二)副食
不可超过主食量。
1、肉类——每日50-100克,只吃瘦肉、筋腱2个部位,其它部位均不宜食。水产品最优,禽类次之,牛、羊、狗、兔等畜肉类也宜。而瘦猪肉含脂肪高达28%以上,故要限制食量。
2、豆制品——如常人食量,重度肾病宜限量。
3、蛋类——只控制蛋黄食用量,以鸡蛋为例,每天应少于一个蛋黄,因其胆固醇含量高之故。4、奶类—鲜奶每天250克,饮用有降糖作用的奶最好。
4、食油—以色拉油为佳,普通植物油用量每日不宜超过25克。
(三)蔬菜类
与主食配合,不可取代主食。
1、宜多食着—苦瓜、冬瓜、洋葱、芹菜、嫩南瓜、黄瓜、西红柿、豆芽、大蒜、菠菜(带根)、海带、紫菜及食用菌类(银耳、木耳、香菇、蘑菇等)。
2.舒糖酵母粉降糖降脂的效果很好,可以长期食用,有利于提高免疫力,增强体质。疾病指导
一定要遵循“五驾马车”的原则。这五大关键因素分别是药物、饮食、运动、监测、教育管理。
1、合理安排生活适当休息,要避免过度劳累和情绪激动,适当运动如散步、打太极拳等。
2、饮食护理:合理安排饮食是控制糖尿病的一个主要方面,合理的控制饮食有利于血糖水平的控制。
3、做好心理护理:有些糖友十分畏惧糖尿病,通过调查得知,紧张的心理可导致许多糖激素分泌增加,使血糖进一步升高,调节情绪很关键。
展开更多
展开更多













