 京东健康互联网医院
京东健康互联网医院
 网站导航
网站导航
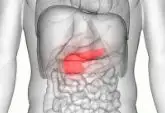
贵阳市第二人民医院始建于1937年,前身为国民党中央医院贵阳分院,1952年对旧医院进行升级改造,命名为贵阳市工人医院,1952年10月1日正式运行,为贵阳市首家市级综合性医院。1953年更名为贵州省工人医院,1960年搬迁白云区大坝,更名为中国铝业公司职工医院(现贵州医科大学白云医院)。1962年搬回市区,命名为贵阳市第二人民医院,1996年7月1日,贵阳脑科医院挂牌成立,1997年12月1日,评定为二级甲等综合医院。2007年10月搬迁至观山湖区,增挂贵阳市金阳医院,2011年7月晋升为三级甲等综合医院。2021年4月成为贵州医科大学附属金阳医院,是一所拥有86年历史的大型三级甲等综合医院。医院占地面积110余亩,编制床位2000张,现有在职职工2045名,其中正高106名(其中二级技术岗1名),副高216名,中级职称711名,省、市管专家12名,博士生导师1人、硕士研究生导师23名,黔医人才26名,博士后2名(含在读)、博士68名(含在读)、硕士研究生284名。设有内、外、妇、儿等38个临床科室,有检验、影像、功能等8个医技科室。医院拥有Elekta直线加速器Infinity、3.0T磁共振、1.5T磁共振、128排CT、数字减影血管造影机(DSA)、手术立体定向系统等大型高精尖医疗设备。神经内科、神经外科、急诊重症医学科为贵州省临床重点学科,神经内科、神经外科、重症医学科、检验科、心血管内科、内分泌科为省级临床重点专科立项建设学科、产科为省级妇幼保健重点(特色)专科。皮肤科、康复医学科、内分泌代谢科、疼痛医学科、肝胆外科、泌尿外科、消化内科、心内科、肾病风湿科、呼吸危重症医学科、麻醉科、医学影像科、产科、妇科、肿瘤科等17个学科为贵阳市临床重点学(专)科。拥有神经内科、神经外科、内分泌科、肾脏病内科、泌尿外科、皮肤科、康复医学科、疼痛科、重症医学科、急诊科、神经介入、医学影像等12个市级医疗质量控制中心。国家神经系统疾病临床医学研究中心贵阳区域分中心、国家老年疾病临床医学研究中心贵州分中心、全国首批罕见病诊疗协作医院、全国首批急诊卒中联盟单位、全国首批国家代谢性疾病管理中心(MMC),中国急诊医学联盟急救技能培训基地、贵州省首家中国心肺复苏联盟单位、中国医药教育协会眩晕中心建设单位、国家级疼痛科示范中心、贵州省帕金森联盟、贵州省紧急医学救援基地(贵阳)、贵州省水上紧急医学救援队(贵阳)、贵阳市紧急医学救援基地、贵阳市神经外科研究所、贵阳市卒中中心、贵阳市胸痛中心、贵阳市疼痛诊疗中心、贵阳市变态反应性疾病诊疗中心、贵阳市皮肤病诊疗中心、贵阳市医管集团麻醉管理中心等落户医院。医院拥有贵州省医学会急诊分会主任委员单位、贵州省医学会创伤分会主任委员单位、贵州省医师协会耳鼻咽喉头颈外科分会主委单位、贵州省医学会肾脏病分会副主任委员单位、贵州省医学会风湿病分会副主任委员单位、贵州省医学会神经外科分会副主任委员单位、贵州省医学会神经创伤学分会副主任委员单位、贵州省卒中学会副会长单位、贵州省癫痫协会副会长单位、贵州省医学会老年医学分会副主任委员单位、贵州省医学会内分泌暨糖尿病学分会副主任委员单位、贵州省医学会耳鼻咽喉头颈外科分会副主委单位、贵州省医学会消化病内镜学分会副主任委员单位、贵州省医学会医学美学与美容学分会副主任委员单位、贵州省医学会放射技术分会副主任委员单位、贵州省医学会肿瘤分会副主任委员单位单位、贵阳市医学会传染病分会主任委员单位、贵阳市医学会内分泌暨糖尿病学分会主任委员单位、贵阳市医学会肾脏病学分会主任委员单位、贵阳市放射学会主任委员单位、贵阳市医学会肿瘤学分会主任委员单位等20余名省级主委、副主委、市级主委以上的学术单位。医院为国家住院医师规范化培训基地,贵州省全科医师规范化培训基地,是遵义医科大学、贵阳康养职业大学等多家医学院校的教学医院。同时,北京天坛医院、北京协和医院、中日友好医院、中国医学科学院附属肿瘤医院、北医三院、北京友谊医院、清华大学长庚医院、武汉市第一医院、河南省胸科医院等是我院的战略协作单位。结对帮扶了仁怀市人民医院、清镇市人民医院、修文县人民医院、纳雍县人民医院、长顺县人民医院、晴隆县人民医院、罗甸县人民医院、六枝特区人民医院等32家区(市、县)医院,并形成了以金阳医院为核心医院的医疗联合体。医院先后荣获了全国文明单位、全国卫生计生系统先进集体、全国三八红旗集体、全国青年文明号、全国百佳医院、全国百姓放心医院、贵州省卫生和计划生育工作先进集体、贵州省五好基层党组织、贵州省城乡医院对口支援工作“十佳单位”、贵州省基层应急管理规范化建设示范单位、贵阳市五好基层党组织、贵阳市创新型机关党组织和服务型机关党组织等荣誉称号。医院始终秉承“厚德、术精、博学、创新”的院训,恪守“知行合一、追求卓越、科学发展、争创一流”的医院精神,坚持“质量立院、科教兴院、人才强院、文化铸院”的办院方针,以高质量发展统揽全局,开启“百年金阳医院”建设新征程,努力建成一所人民满意、政府放心、职工热爱的现代化三级甲等综合医院。亚急性胰腺炎是多种病因引起胰酶在胰腺内被激活,胰腺组织自身以及周围脏器产生消化作用,而出现水肿、出血甚至坏死的一种急性炎症性疾病。,病因包括胆道疾病、酒精中毒以及高脂血症等。,胰腺,1.非手术治疗 防止休克,改善微循环、解痉、止痛,抑制胰酶分泌,抗感染,营养支持,预防并发症的发生,加强重症监护的一些措施等。 (1)防止休克改善微循环应积极补充液体、电解质和热量,以维持循环的稳定和水电解质平衡。 (2)抑制胰腺分泌 ①H2受体阻断剂; ②抑肽酶; ③5-氟尿嘧啶; ④禁食和胃肠减压。 (3)解痉止痛应定时给以止痛剂,传统方法是静脉内滴注0.1%的普鲁卡因用以静脉封闭。并可定时将杜冷丁与阿托品配合使用,既止痛又可解除Oddi括约肌痉挛,禁用吗啡,以免引起Oddi括约肌痉挛。另外,亚硝酸异戊酯、亚硝酸甘油等在剧痛时使用,特别是年龄大的病人使用,既可一定程度地解除Oddi括约肌的痉挛,同时对冠状动脉供血也大有好处。 (4)营养支持急性重型胰腺炎时,机体的分解代谢高、炎性渗出、长期禁食、高热等,病人处于负氮平衡及低血蛋白症,故需营养支持,而在给予营养支持的同时,又要使胰腺不分泌或少分泌。 (5)抗生素的应用抗生素对急性胰腺炎的应用,是综合性治疗中不可缺少的内容之一。急性出血坏死性胰腺炎时应用抗生素是无可非议的。急性水肿性胰腺炎,作为预防继发感染,应合理的使用一定量的抗生素。 (6)腹膜腔灌洗对腹腔内有大量渗出者,可做腹腔灌洗,使腹腔内含有大量胰酶和毒素物质的液体稀释并排除体外。 (7)加强监护。 (8)间接降温疗法。 2.手术治疗 虽有局限性区域性胰腺坏死、渗出,若无感染而全身中毒症状不十分严重的患者,不需急于手术。若有感染则应予以相应的手术治疗。,其他类型胰腺炎,禁忌喝酒、吃辛辣食物,1.血常规 多有白细胞计数增多及中性粒细胞核左移。 2.血尿淀粉酶测定 血清(胰)淀粉酶在起病后6~12小时开始升高,48小时开始下降,持续3~5天,血清淀粉酶超过正常值3倍可确诊为本病。 3.血清脂肪酶测定 血清脂肪酶常在起病后24~72小时开始上升高,持续7~10天,对病后就诊较晚的急性胰腺炎患者有诊断价值,且特异性也较高。 4.淀粉酶内生肌酐清除率比值 急性胰腺炎时可能由于血管活性物质增加,使肾小球的通透性增加,肾对淀粉酶清除增加而对肌酐清除未变。 5.血清正铁白蛋白 当腹腔内出血时红细胞破坏释放血红素,经脂肪酸和弹力蛋白酶作用能变为正铁血红素,后者与白蛋白结合成正铁血白蛋白,重症胰腺炎起病时常为阳性。 6.生化检查 暂时性血糖升高,持久的空腹血糖高于10mmol/L反映胰腺坏死,提示预后不良。高胆红素血症可见于少数临床患者,多于发病后4~7天恢复正常。 7.X线腹部平片 可排除其他急腹症,如内脏穿孔等,“哨兵襻”和“结肠切割征”为胰腺炎的间接指征,弥漫性模糊影腰大肌边缘不清提示存在腹腔积液,可发现肠麻痹或麻痹性肠梗阻 8.腹部B超 应作为常规初筛检查,急性胰腺炎B超可见胰腺肿大,胰内及胰周围回声异常;亦可了解胆囊和胆道情况;后期对脓肿及假性囊肿有诊断意义,但因患者腹胀常影响其观察。 9.CT显像 对急性胰腺炎的严重程度附近器官是否受累提供帮助。,。
 20
20
 2
2

 0
0

 0
0

 0
0

 0
0
 0
0

 0
0

 0
0

 0
0
