【临床表现】
肝硬化通常起病隐匿,病程发展缓慢,临床上将肝硬化大致分为肝功能代偿期和失代偿期。
(一)代偿期大部分患者无症状或症状较轻,可有腹部不适、乏力、食欲减退、消化不良和腹泻等症状,多呈间歇性,常于劳累、精神紧张或伴随其他疾病而出现,休息及助消化的药物可缓解。患者营养状态尚可,肝脏是否肿大取决于不同类型的肝硬化,脾脏因门静脉高压常有轻、中度肿大。肝功能实验检查正常或轻度异常。
(二)失代偿期症状较明显,主要有肝功能减退和门静脉高压两类临床表现。
1.肝功能减退(1)消化吸收不良:食欲减退、恶心、厌食,腹胀,餐后加重,荤食后易泻,多与门静脉高压时胃肠道淤血水肿、消化吸收障碍和肠道菌群失调等有关。(2)营养不良:一般情况较差,消瘦、乏力,精神不振,甚至因衰弱而卧床不起,患者皮肤干枯或水肿。(3)黄疸:皮肤、巩膜黄染、尿色深,肝细胞进行性或广泛坏死;肝功能衰竭时,黄疸持续加重,多系肝细胞性黄疸。(4)出血和贫血:常有鼻腔、牙龈出血及皮肤黏膜淤点、淤斑和消化道出血等,与肝合成凝血因子减少、脾功能亢进和毛细血管脆性增加有关。(5)内分泌失调:肝脏是多种激素转化、降解的重要器官,但激素并不是简单被动地在肝内被代谢降解,其本身或代谢产物均参与肝脏疾病的发生、发展过程。①性激素代谢:常见雌激素增多,雄激素减少。前者与肝脏对其灭活减少有关,后者与升高的雌激素反馈抑制垂体促性腺激素释放,从而引起睾丸间质细胞分泌雄激素减少有关。男性患者常有性欲减退、睾丸萎缩、毛发脱落及乳房发育等;女性有月经失调、闭经、不孕等症状。蜘蛛痣及肝掌的出现均与雌激素增多有关。②肾上腺皮质功能:肝硬化时,合成肾上腺皮质激素重要的原料胆固醇酯减少,肾上腺皮质激素合成不足;促皮质素释放因子受抑,肾上腺皮质功能减退,促黑素细胞激素增加。患者面部和其他暴露部位的皮肤色素沉着、面色黑黄,晦暗无光,称肝病面容。③抗利尿激素:促进腹水形成,详见本章腹水形成机制部分。④甲状腺激素:肝硬化患者血清总T3、游离T3降低,游离T4正常或偏高,严重者T4也降低,这些改变与肝病严重程度之间具有相关性。(6)不规则低热:肝脏对致热因子等灭活降低,还可由继发性感染所致。(7)低白蛋白血症:患者常有下肢水肿及腹水,详见本章腹水形成机制部分。
2.门静脉高压(portal hypertension) 多属肝内型,门静脉高压常导致食管胃底静脉曲张出血、腹水、脾大,脾功能亢进、肝肾综合征、肝肺综合征等,被认为是继病因之后的推动肝功能减退的重要病理生理环节,是肝硬化的主要死因之一。(1)腹水(ascites):是肝功能减退和门静脉高压的共同结果,是肝硬化失代偿期最突出的临床表现。腹水出现时常有腹胀,大量腹水使腹部膨隆、状如蛙腹,甚至促进脐疝等腹疝形成。大量腹水抬高横隔或使其运动受限,出现呼吸困难和心悸。腹水形成的机制涉及:①门静脉高压,腹腔内脏血管床静水压增高,组织液回吸收减少而漏入腹腔,是腹水形成的决定性因素。②有效循环血容量不足,肾血流减少,肾素-血管紧张素系统激活,肾小球滤过率降低,排钠和排尿量减少。③低白蛋白血症,白蛋白低于30g/L时,血浆胶体渗透压降低,毛细血管内液体漏入腹腔或组织间隙。④肝脏对醛固酮和抗利尿激素灭能作用减弱,导致继发性醛固酮增多和抗利尿激素增多。前者作用于远端肾小管,使钠重吸收增加;后者作用于集合管,使水的吸收增加。水、钠潴留,尿量减少。⑤肝淋巴量超过了淋巴循环引流的能力,肝窦内压升高,肝淋巴液生成增多,自肝包膜表面漏入腹腔,参与腹水形成。
(2)门-腔侧支循环开放:持续门静脉高压,机体代偿性脾功能亢进,出现肝内、外分流。肝内分流是纤维隔中的门静脉与肝静脉之间形成的交通支,使门静脉血流绕过肝小叶,通过交通支进入肝静脉;肝外分流主要与肝外门静脉的血管新生有关,也可使平时闭合的门-腔静脉系统间的交通支重新开放,其与腔静脉系统间形成的侧支循环,使部分门静脉血流由此进入腔静脉,回流入心脏(图4-15-2)。
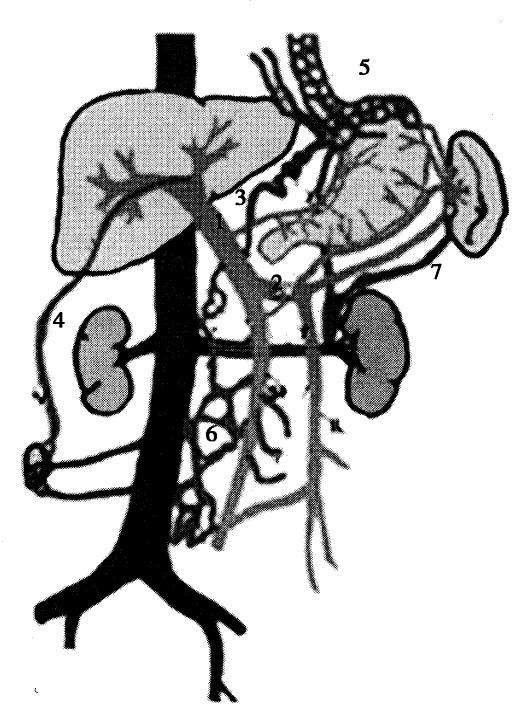
常见的侧支循环有:
① 食管胃底静脉曲张(esophageal-gastro varices,EGV):门静脉系统的胃冠状静脉在食管下段和胃底处,与腔静脉系统的食管静脉、奇静脉相吻合,形成食管胃底静脉曲张。其破裂出血是肝硬化门静脉高压最常见的并发症,因曲张静脉管壁薄弱、缺乏弹性收缩,难以止血,死亡率高。(左),广泛逆肝血流,致门静脉变细(右)
②腹壁静脉曲张:出生后闭合的脐静脉与脐旁静脉于门静脉压力过高时重新开放,经腹壁静脉分别进入上、下腔静脉,位于脐周的腹壁浅表静脉可因此曲张,其血流方向呈放射状流向脐上及脐下。
③痔静脉扩张:门静脉系统肠系膜下静脉的直肠上静脉在直肠下段与腔静脉系统髂内静脉的直肠中、下静脉相吻合,形成痔静脉曲张。部分患者因痔疮出血而发现肝硬化。
④腹膜后吻合支曲张:腹膜后门静脉与下腔静脉之间有许多细小分支,称为Retzius静脉。门静脉高压时,Retzius静脉增多和曲张,以缓解门静脉高压(图4-15
⑤脾肾分流:门静脉的属支脾静脉、胃静脉等可与左肾静脉沟通,形成脾肾分流(图4-15-3)。门静脉高压代偿性开放的上述侧支循环除了导致曲张静脉破裂出血等致命性事件,大量异常分流还使肝细胞对各种物质的摄取、代谢及库普弗细胞的吞噬、降解作用不能得以发挥,从肠道进入门静脉血流的毒素等直接进入体循环,引发一系列病理生理改变,如肝性脑病、肝肾综合征、自发性腹膜炎及药物半衰期延长等。此外,这些异常分流导致的门静脉血流缓慢,也是门静脉血栓形成的原因之一。
(3)脾功能亢进及脾大:脾大是肝硬化门静脉高压较早出现的体征。脾静脉回流阻力增加及门静脉压力逆传到脾,使脾脏被动淤血性肿大,脾组织和脾内纤维组织增生。此外,肠道抗原物质经门-体侧支循环进入体循环,被脾脏摄取,抗原刺激脾脏单核巨噬细胞增生,形成脾功能亢进、脾大。脾功能亢进时,患者外周血象呈白细胞减少、增生性贫血和血小板降低,易并发感染及出血,有脾周围炎时脾脏可有触痛。脾脏大小、活动度、质地与病程病因相关。如大结节性肝硬化者比小结节性肝硬化者脾大明显,血吸虫性肝硬化比酒精性肝硬化者脾大更为突出。

文章 原发性胆汁性肝硬化

郑秋立
住院医师
新野县人民医院
文章 糜烂性胃炎

郑秋立
住院医师
新野县人民医院
文章 糜烂性胃炎-3

郑秋立
住院医师
新野县人民医院







