甲状腺功能减低(甲低)是
甲亢
治疗(包括手术与药物)的主要并发症,甚至是
甲亢
病程发展的自然转归之一,其它原因(如产后甲状腺炎、桥本氏甲状腺炎等)也有可能导致甲低。因此,正确认识与及时处理甲低是非常重要的。甲状腺最主要的生理功能就是生产甲状腺激素,所谓
“
甲低
”
即是甲状腺组织产生的甲状腺激素不够人体使用,从而出现一系列综合症候群。对于甲低,也许您在看了我的相关文章里提及的有关甲低的症状与体征后有了初步认识,但对治疗仍不知所措;也许您仅在就医过程中因遇到了某些医生的简单回答
“
你没得救了,一辈子都要吃药!
”
而忧虑难受;也许您现在正因个别无知者告知你
“
碘
-131
将你全身细胞都杀死了
”
而深度恐惧
。那么,甲低到底可怕吗?
其实只要您了解了甲低的治疗过程后,您就会坦然面对,因为合理与适量的补充甲状腺素即能消除甲低症状而获得正常的生活质量,且无副作用。
只要甲功正常,您就是正常人,服药期间都可以妊娠和哺乳!碘
-131
治疗导致的甲低,大部分是暂时性的,服用甲状腺素片一段时间后就可以停药;少数患者是永久性的,就是要终生服用甲状腺素片进行替代治疗。尽管后者初听起来难以接受,但当您知道服用甲状腺素替代治疗就像平常吃饭、饮水或进补吃维生素与钙片一样简单您就会消除顾虑。目前临床常用的左甲状腺片
(
如优甲乐
50ug)100
片的价格不超过
30
元,一般来说每日补充的量大部份在半片~
2
片之间,每年总量介于
180
片~
720
片,一年所需费用最多也就约
200
元左右。对于
甲亢
药物的副作用及需要定期抽血调整药量来说,服用左甲状腺片替代是一件多么简单、价廉的事情。患者朋友:为你只需要每天服用
1
个
“
滋补药片
”
就能过上幸福健康的生活而庆幸吧!
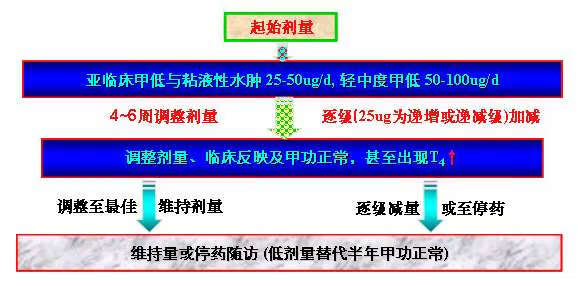
目前临床经验表明不论是亚临床甲低或是临床甲低,不论是早发甲低或是晚发甲低都应予以优甲乐替代治疗,然后将甲状腺功能维持在正常范围即可。甲低患者所需甲状腺素剂量与甲低程度、甲状腺素肠肝循环等因素有关,下列因素影响替代剂量。
1
)体重:明显
肥胖
患者,按理想体重计算
(1.6ug/kg)
可能更具科学性与实用性;
2
)年龄:婴儿与儿童需求量较成人稍高
(4
~
5ug/kg
体重
)
,老年者
(>65
岁
)
剂量酌减。
3
)性别:女性足量替代剂量略小于男性;
4
)季节:寒冷对激素需求量增加,暑天则相反。
5
)药物相互影响:服用雌激素、某些阻止药物吸收(消胆胺、硫糖铝及硫酸亚铁等)或增加甲状腺素清除(乙胺碘肤酮)的药物应增加甲状腺素用量。甲减的常用治疗药物如下:
1.
干燥甲状腺片
是用动物
(
主要是猪和牛甲状腺为原料,我国主要以猪的甲状腺为原料
)
的甲状腺焙干,碾磨成粉,压成制片。干燥甲状腺片只能经肠道吸收,效价不够稳定,干燥甲状腺每片剂量为
40mg
,每天的替代剂量为
40
~
60mg/
天,个别病人需要
80
~
120mg/
天。
2.L
型甲状腺素片
(L-thyroxine
,
L-T4)
L-T4
是人工合成的甲状腺制剂,效价稳定,有口服片剂和静脉注射两种,其钠盐可供静脉注射用,尤其适合粘液水肿性昏迷病人用,口服制剂吸收率
50%
~
80%
,在血浆内半寿期为
7
~
8
天,每日服用一次即可。药物片剂剂量有三种,分别为
20mg/
每片、
50mg/
每片和
100mg/
每片。目前国内已能生产片剂。
3.
三碘甲腺原氨酸
(Liothyronine-T3)
T3
也是人工合成的甲状腺激素制剂,效价稳定,只有口服制剂,在血浆内的半寿期为
24
小时,一天剂量需要分次服用或者一次服用。由于心肌细胞
T3
受体较多,服药后病人的心血管对
T3
的作用太强,可诱发
心绞痛
、
心肌梗塞
和
心力衰竭
,对老年患者和心血管患者危险性较高,临床上很少应用。

文章 碘-131治疗甲亢问答:就诊指南与治疗前后注意事项

梁宏
副主任医师
中山大学附属第一医院
文章 碘-131治疗甲亢问答:有哪些早期反应与晚期并发症?

梁宏
副主任医师
中山大学附属第一医院
文章 突眼是甲亢引起的吗?怎样进行分类与分级?

梁宏
副主任医师
中山大学附属第一医院

