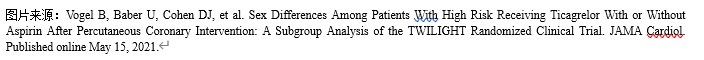简称:
-

TWILIGHT研究的一项新分析表明,在参与研究的皮下冠状动脉介入(PCI)的高危人群中,早期停用阿司匹林并继续服用替格瑞洛单药治疗的益处在女性和男性中是相似的。
但是,在分析中有一些有趣的观察结果表明,这种策略对女性可能有额外的获益。
"这些数据支持在女性和男性中使用替格瑞洛单一疗法,重要的是表明,因为女性的出血率较高,女性出血的绝对风险降低更多,"纽约市西奈山伊坎医学院泽纳和迈克尔·维纳心血管研究所的资深作者罗克萨娜·梅兰(Roxana Mehran)说。
Mehran补充说:“这些数据也支持对女性进行前瞻性的双重抗血小板治疗降级研究的必要性。”
TWILIGHT研究的主要结果表明,在短时间的双重抗血小板治疗后,与持续的双抗治疗相比,替格瑞洛单药治疗策略可减少PCI术后出血或缺血事件高危患者的出血,但不增加缺血事件。
这项新的基于性别的分析由医学博士Birgit Vogel于5月15日在美国心脏病学院(ACC) 2021年线上科学会议上提出。该研究也发表在JAMA心脏病学网站上,与ACC的报告一致。
同样来自维纳心血管研究所的Vogel解释说,鉴于女性PCI术后出血风险高于男性,目前的分析是为了调查TWILIGHT研究的结果是否因性别而异。
“目前的分析表明,虽然女性的出血风险确实高于男性,但调整基线特征后,出血风险不再显著;缺血事件在两性之间是相似的,”她报告说。
她补充说:"结果显示,在经过3个月的双重抗血小板治疗后,在男性和女性中,停用阿司匹林而继续使用替格瑞洛与出血减少和缺血性获益均有关。”
TWILIGHT试验随机化了7119名有缺血性或出血事件高风险的患者,他们至少成功地接受了一个药物洗脱支架进行PCI治疗,并完成了为期3个月的阿司匹林或安慰剂的双重抗血小板治疗,再加12个月的开标签替格瑞洛治疗。
主要结果显示,1年内BARC 2、3或5出血的主要终点在替格瑞洛单药治疗中几乎减半,发生率为4%,而替格瑞洛/阿司匹林组为7.1%(风险比[HR],0.56)。两组的缺血事件相似。目前的分析集中在这些影响是否因性别而异。
Vogel指出,女性占研究人口的23.9%,年龄比男性大,更有可能患糖尿病、慢性肾病、贫血和高血压,而男性则更有可能是正在吸烟者。男性有冠心病病史比例更多,而女性有ACS的 PCI指征可能性更大。
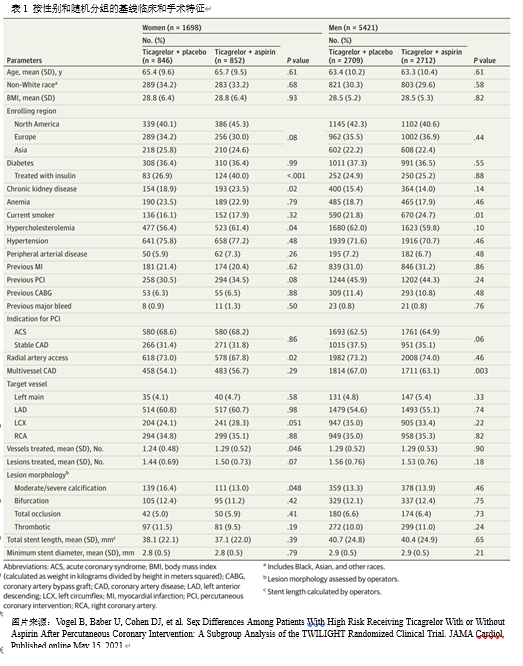 未经调整的结果显示,1年barc2、3、5出血发生率女性(6.8%)高于男性(5.2%),HR为1.32 (95% CI, 1.06 - 1.64)。但在调整基线特征后,这变得不显著(HR, 1.20; 95% CI, 0.95 - 1.52)。
未经调整的结果显示,1年barc2、3、5出血发生率女性(6.8%)高于男性(5.2%),HR为1.32 (95% CI, 1.06 - 1.64)。但在调整基线特征后,这变得不显著(HR, 1.20; 95% CI, 0.95 - 1.52)。Vogel指出,最严重的出血类型(BARC 3和5)在调整基线特征后并没有明显减弱,HR从1.57降低到1.49。。
死亡/中风或心肌梗死的缺血终点在男性(4.0%)和女性(3.5%)中相似,并且在调整基线特征后没有变化。
在两个治疗组中,BARC 2、3或5出血在男性和女性的蒂卡格雷单一疗法中都得到了类似的程度的减少。这一终点从接受双反板治疗的妇女的8.6%下降到仅接受蒂卡格雷勒治疗的妇女的5.0%(经调整的人力资源,0.62),男子从6.6%下降到3.7%(调整后的人力资源,0.57)。但她指出,女性出血的绝对风险降低幅度更大(3.6%)与男性(2.9%)。
Vogel 评论道:"如果我们在出血方面有相对的风险降低,而阿司匹林的早期戒断在两性之间是相似的,但女性出血的风险总体较高,那么绝对风险就会降低得更大。
死亡/MI/中风的主要缺血终点在蒂卡格雷勒组与男性(调整后的人力资源,1.06)或女性的双反板组(调整后的HR,1.04)中没有增加。
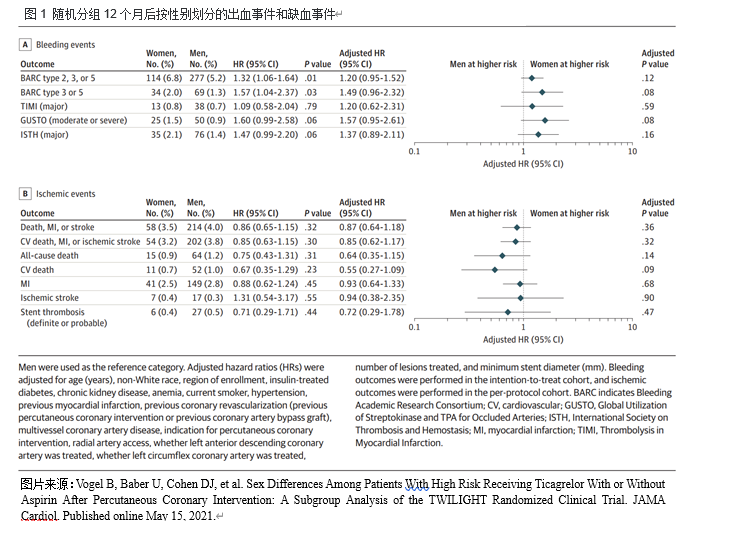
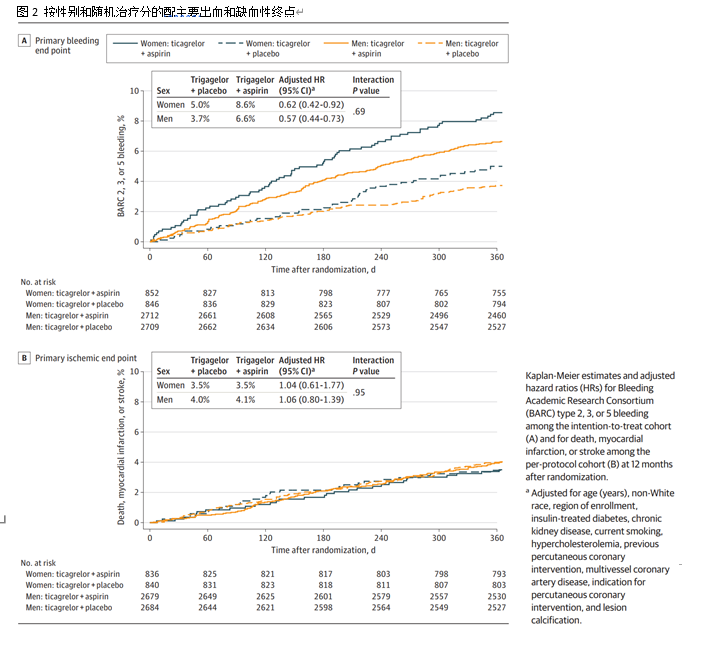
妇女死亡率的进一步降低?然而,Vogel报告说,与男性相比,女性使用替格瑞洛单药治疗更能降低全因死亡率。
“我们发现治疗效果和性别对全因死亡率(一个预先确定的终点)有显著的相互作用,与双重抗血小板治疗相比,接受替格瑞洛单药治疗的女性患者的死亡率显著降低,但男性患者的情况并非如此。
然而,她补充说,这一观察是基于少数事件,不应该被认为是明确的。
Vogel指出,该研究的分析存在局限性,不能显示男性和女性之间的差异,而且该结果仅适用于PCI术后出血高危人群。
纽约西奈山伊坎医学院的医学副教授,Jacqueline Tamis-Holland医学博士在ACC会议上评论了这项研究,称报告“非常有趣”。
她说:“我们知道,众所周知,女性的出血风险高于男性,但这项特别的研究并没有显示出在调整其他混杂变量后出血风险的差异。”
她补充说:“事实上,人们会认为,旨在减少出血的治疗的相对好处将更有利于女性,但这项分析并没有显示出这一点。”
Vogel回答说,在对基线特征进行调整后,女性与男性中最严重出血类型(BARC 3和5)的HR仅得到最小程度的降低,她说:“这仍然让我们认为,还有其他重要因素可能会导致女性出血风险增加,尤其是更严重类型的出血。”
她指出,虽然男女的出血风险有类似的降低,但对女性的潜在死亡率有益。“问题是,这种死亡率受益是否是因为女性的出血减少可能比男性更多,而现实情况是,我们对此没有很多数据。”
Vogel补充说:“我们很清楚出血和死亡率之间的关系,但是性别对这方面的影响还没有得到很好的研究。”这值得进一步研究,以便为女性制定减少出血的策略,因为这是一个非常重要的问题。
[1] Sue Hughes. Early Aspirin Withdrawal After PCI: More Benefit for Women? - Medscape - May 20, 2021.
[2] Vogel B, Baber U, Cohen DJ, et al. Sex Differences Among Patients With High Risk Receiving Ticagrelor With or Without Aspirin After Percutaneous Coronary Intervention: A Subgroup Analysis of the TWILIGHT Randomized Clinical Trial. JAMA Cardiol. Published online May 15, 2021.
京东健康互联网医院医学中心
作者介绍:安迪,硕士,秦皇岛市第一医院临床药师,研究方向为心血管疾病慢病管理,为患者提供专业的用药指导,同时为临床医护人员提供最佳用药参考。
-
丙型肝炎持续是一个严重的公共卫生问题,2015年,全世界丙肝人数估计有7100万。丙肝直接抗病毒药物(DAA)的出现,使得丙型肝炎的治疗取得了显著进展。但需要关注的一个重要问题是,全球感染丙肝病毒的育龄女性和孕妇人数在增加,而妊娠期活动性丙肝与妊娠期胆汁淤积以及母婴传播的风险增加相关。有些指南和国家建议在怀孕期间进行更普遍的丙肝筛查,许多研究者也在对怀孕期间进行丙肝治疗的有效性和安全性开展了调查。
妊娠期丙肝的流行病学
对欧盟2005-2015年数据进行的系统评价估计,孕妇中丙肝的患病率为0.1%-0.9%。在非洲进行的一项荟萃分析估计,从2003-2015年,孕妇中丙肝的患病率为3.4%。最近对美国所有活产婴儿的评估显示,丙肝感染率从1.8/1000名活产儿增加到4.7/1000名活产儿。美国CDC对2000-2015年的数据进行分析发现,全国分娩女性中丙肝感染率增加了400%以上,从0.8/1000增至4.1/1000。在波兰等国家(从1998-2012年)进行的研究也显示,随着时间的推移,怀孕期间丙型肝炎的患病率有所上升。
既往推荐孕期的丙肝筛查是针对高风险人群进行,不过也有越来越多国家考虑孕期采取更普遍的丙肝筛查。更普遍的筛查需要考虑到成本效益,也要考虑到初始筛查后何时重新筛查的问题。目前欧洲肝病研究协会和亚太肝病研究协会都还是推荐对高风险人群的筛查,没有针对更普遍筛查更新推荐意见。
丙肝的母婴传播风险
妊娠期丙肝得到诊断的一个重要意义是了解母婴传播风险。2014年的一项荟萃分析对1997-2012年109项丙肝女性研究进行了分析,估计母婴传播率为5.8%,合并感染HIV女性的母婴传播率明显更高,达到10.8%。此外,在对接受HIV治疗的女性进行的观察研究中,发现母婴传播率降低了,表明抗HIV治疗可能是降低丙肝母婴传播风险的一种潜在有效的干预措施。
最近,一项来自美国的队列研究报告了丙肝母亲中的母婴传播率为3.6%。西班牙最近的一项研究估计,丙肝合并HIV感染母亲的母婴传播率为7%。然而,鉴于婴儿中的丙肝检测率较低,关于丙肝母亲所生婴儿中丙肝真实患病率的数据有限,因此准确估计母婴传播风险存在一定的挑战性。例如,在对8119名丙肝女性进行的一项研究中,只有84名(16%)婴儿接受过丙肝检测。同样,在另一项以人群为基础的回顾性队列研究中,只有30%的高危婴儿接受过丙肝检测。在一项对3000名孕妇的前瞻性研究中,母婴传播风险远远高于回顾性研究中的发现,3000名女性中,丙肝阳性女性有46例,其中8例新生儿出现了母婴传播(17.39%)。高母体病毒载量被确定为母婴传播的主要危险因素。
丙肝对妊娠结局的影响
妊娠期感染丙型病毒与不良的产科结局相关。在一项对超过400万名女性进行的大型荟萃分析中,有5000多人感染了丙肝病毒,结果发现早产和丙肝存在显著相关性。同样,瑞典一个纳入了2000多名丙肝新生儿的注册研究报告,在调整产妇年龄、吸烟、BMI、糖尿病和饮酒等因素后,丙肝与早产和新生儿死亡存在关联。妊娠期肝内胆汁淤积症(ICP)可能是最具确定性的丙肝相关的妇产科结局,妊娠前患有丙型肝炎的女性发生ICP的风险明显更高。考虑到这一风险的显著增加,以及ICP与不良胎儿结局的关联,患有丙型肝炎的女性应该在产前就这一潜在风险进行咨询。但目前尚不清楚妊娠期丙肝治疗或清除是否会降低ICP或其他不良妊娠结局的发生风险。
孕期直接抗病毒治疗(DAA)的注意事项
以前的AASLD/IDSA指南建议避免怀孕期间进行治疗,但目前的建议更新为:在患者和医生讨论潜在的风险和益处后,可以考虑在怀孕期间进行治疗。理想情况下,女性应该在怀孕前接受治疗,但如果在怀孕期间诊断出丙肝,就应讨论何时能够开始治疗丙肝。一项调查结果显示,超过一半的受访者表示会考虑在怀孕期间接受DAA治疗以预防母婴传播。
孕妇的安全是最重要的。真实世界的数据有限,许多动物生殖研究表明DAA在这种情况下的安全性,即没有发现索非布韦疗法或泛基因型丙肝鸡尾酒疗法(G/P)会导致新生儿不良发育结局。因为动物模型中显示DAA是安全的,目前众多研究在探讨怀孕期间或分娩后立即使用DAA的疗效和安全性。最近,匹兹堡开展了首个针对怀孕期间进行HCV治疗的试验。9名妊娠中期和晚期的患者入组,并接受12周疗程的索非布韦/雷迪帕韦治疗,结果显示治疗安全有效且耐受良好。但是,该研究的样本量还是太少了。其他研究还正在开展中。
因此,在还没有足够的安全性数据的情况下,许多医生在考虑孕期使用DAA治疗时犹豫不决,还需要更大规模的研究来确定DAA在怀孕期间的安全性和有效性。众所周知,药物暴露的最高潜在致畸风险发生在妊娠早期,因此非常有必要评估妊娠早期的治疗安全性(以及母乳喂养期间)。现在的指南建议,怀孕期间的治疗需要孕妇和医生基于获益/风险来共同决策。
总结
在过去十年中丙肝的流行病学发生了变化,需要加强对育龄期女性和怀孕期间丙肝感染的关注。尽管一些地区已经建议在怀孕期间普遍进行丙型肝炎的筛查,但尚不清楚这些建议是否会在国际层面上得到更广泛的推广,也不清楚在怀孕期间全面筛查是否会导致丙肝诊断显著增加。未来的研究方向应包括:评估妊娠期进行DAA治疗的成本效益、可行性和有效性,以及开发最佳的诊疗模式以降低母婴传播的风险。
参考文献:
J Hepatol. 2020; S0168-8278(20)33814-9.
京东健康互联网医院医学中心
作者:梁辰,约翰霍普金斯大学公共卫生学院流行病学硕士,主要研究方向为慢性病流行病学。
-

平台服务指南-京东互联网医院
-

2、胰腺癌的影像学检查
影像学检查是诊断胰腺癌最有价值的检查方法,尤其是螺旋 CT 检查是临床医生最常用的检查方法,可发现 90%以上的胰腺癌。
磁共振成像(MRI )的诊断价值与螺旋 CT 相似。MRI 结合磁共振胰胆管成像(MRCP )对胰头癌合并胆胰管扩张有较高的诊断价值。
常规腹部 B 超对胰腺深部肿块的诊断意义不大,而内镜超声(EUS )通过将超声探头送入胃和十二指肠进行检测,可以发现包括胰腺原位癌在内的早期胰腺癌。
正电子发射断层扫描(PET )是近年来开展的一种新的检查方法,对实体恶性肿瘤,尤其是转移性病变具有比 CT 更高的敏感性、特异性和准确性。但其缺点是价格昂贵,定位和尺寸测量不够准确。
-

红皮型银屑病是银屑病的一种类型,具体发病原因尚未完全明确,通常考虑与环境因素、遗传因素、免疫因素等相关。
1.环境因素:感染、精神紧张、应激事件、创伤、妊娠、肥胖、酗酒、吸烟和某些药物作用等,更容易促发或加重银屑病。
2.遗传因素:银屑病有遗传倾向,银屑病的一级亲属,例如父母、子女及兄弟姐妹的遗传率,明显高于二级亲属。
3.免疫因素:T淋巴细胞异常活化、在表皮或真皮层浸润为银屑病的重要病理生理特征,由此可以表明,免疫系统参与该病的发生和发展过程。皮肤出现潮红、肿胀、鳞屑、皮损不断加重,已经对日常生活造成影响,建议尽早到医院皮肤科进行诊断,配合医生进行相关检查,如病理检查、皮肤镜检查等可以明确原因,还要结合医生的意见给予治疗。
-

怀孕需要健康的饮食才能孕育出健康的宝宝,包括摄入足够的能量、蛋白质、维生素和矿物质,以满足母亲和胎儿增加的需求。然而,对于许多孕妇来说,饮食中水果、蔬菜、肉类和乳制品的摄入量往往不能满足孕期的需求,并可能导致微量营养素缺乏,在贫困地区这一现象更为突出,故临床上建议采取产前营养补充剂作为辅助补充,最常见的补充剂为铁和叶酸复合制剂(IFA),以及新型的多种微量营养素补充剂(MMS),本文对MMS和常规IFA进行相应的实验数据对比,仅供临床参考,临床医生应根据妇女的具体身体情况和经济条件予以开具。
常规补充剂 铁和叶酸(IFA)是多年来最常用的孕妇营养补充剂,孕妇缺铁是最常见的微量营养素缺乏症,是导致贫血的主要原因。据WHO估计,贫血影响全球40%的孕妇,世界范围内东南亚区域(49%)、非洲区域(46%)和东地中海区域(41%)的患病率最高。据估计,西太平洋地区(33%)、美洲(26%)和欧洲(27%)的发病率较低。因此,妊娠期间补充铁被认为是十分必要的,另外叶酸还建议作为常规孕前及孕期补充,可预防胎儿神经管缺陷。铁和叶酸(IFA)往往联合补充,建议剂量为每日30mg或60mg铁和0.4毫克叶酸。
MMS补充剂 MMS包含维生素A 800µg;维生素E 10mg;维生素D 200 IU;烟酸18mg;叶酸400µg;维生素B1 1.4mg;维生素B2 1.4mg;维生素B6 1.9mg;维生素B12 2.6µg;维生素C 70mg;锌15mg;铁30mg;硒65µg;铜2mg;碘150µg。MMS不仅包括铁和叶酸,其中的钙及维生素也是孕妇孕期易缺乏的微量元素,贫铁地区可选择含有60mg铁的MMS作为补充剂。
数据比较
较多的微量元素种类可能会导致孕妇产生一定的顾虑,难免出现MMS和IFA安全性相关顾虑,下文中的证据分析主要针对这一顾虑展开(对比差异如下图),数据来源为世界卫生组织(WHO),主要研究对象为中低收入国家,其中包含中国,对我国孕妇营养素补充有指导意义。
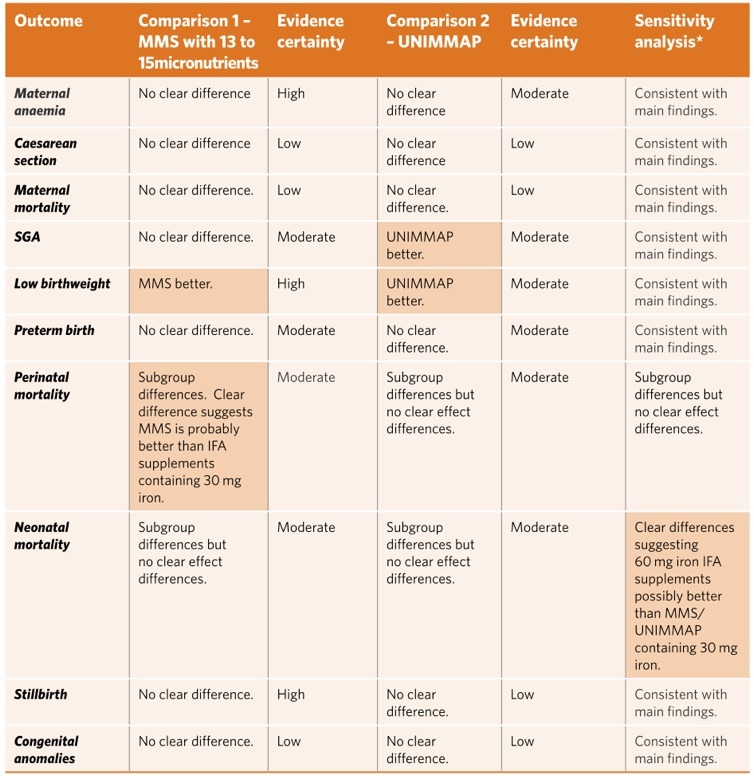
(图片来源于参考文献)
孕产妇贫血(妊娠晚期Hb < 110 g/L):WHO证据表明,与IFA补充剂相比,MMS可能对孕产妇贫血的影响很小或没有影响(8项试验;风险比[RR]: 1.03, 95%置信区间[CI]: 0.92 - 1.15;高确定性的证据)。
剖宫产:有证据表明,与IFA补充剂相比,MMS对剖宫产率的影响很小或没有影响(四项试验;RR: 1.04, 95% CI: 0.76 - 1.43;低确定性证据,由于研究设计的局限性和不精确性而降级)。
孕产妇死亡率:有证据表明,与IFA补充剂相比,MMS可能对孕产妇死亡率影响很小或没有影响(6项试验;RR: 1.06, 95%可信区间:0.72 - 1.54;低确定性证据,由于设计限制和不精确而降级)。
小于孕龄儿(SGA):有证据表明,与IFA补充剂相比,MMS对SGA新生儿的风险影响很小或没有影响(15项试验;RR: 0.98, 95% CI: 0.96 - 1.00;中度确定性证据,由于怀疑发表偏倚而降级)。亚组结果和敏感性分析限制在10个研究使用0.4毫克叶酸剂量与总体结果一致。另外9项试验;RR: 0.91, 95% CI: 0.85 - 0.98;中度确定性证据,因设计限制而降级。
低出生体重:有证据表明,与IFA补充剂相比,MMS可降低低出生体重新生儿的风险(16项试验;RR: 0.88, 95% CI: 0.86 - 0.91;高确定性的证据)。使用0.4毫克叶酸剂量的13项研究的亚组结果和敏感性分析与总体结果一致。另外证据表明,与IFA补充剂相比,MMS补充剂可能降低低出生体重新生儿的风险(10项试验;RR: 0.87, 95% CI: 0.81 - 0.94;中度确定性证据,由于设计限制而降级)。
早产:有证据表明,与IFA补充剂相比,MMS对早产的影响很小或没有影响(16项试验;RR: 0.94, 95% CI: 0.88 - 1.00;中度确定性证据,因研究设计限制而降级)。使用0.4毫克叶酸剂量的13项研究的亚组结果和敏感性分析与总体结果一致。另外证据表明UNIMMAP的效果可能类似于IFA补充剂(10次试验;RR: 1.00, 95%可信区间:0.96 - 1.03;中度确定性证据,由于设计限制而降级)。
围产期死亡率:60mg铁亚组的证据表明,MMS和IFA补充剂之间很少或没有区别(9项试验;RR: 1.15, 95% CI: 0.93 - 1.42;中度确定性证据),而30mg铁亚组的证据表明,MMS可能与较低的围产期死亡率有关(四项试验;RR: 0.92, 95% CI: 0.86 - 0.98;moderate-certainty证据)。敏感性分析仅限于三个使用0.4毫克叶酸剂量的研究,后一个亚组的效果估计包括无差异的可能性。
新生儿死亡率:就围产期死亡率而言,新生儿死亡率的亚组结果因IFA补充铁的剂量不同而不同(亚组差异检验:P = 0.08, I2 = 68.4%),因此亚组数据未合并。来自60毫克IFA补充剂亚组的证据初步表明,两者之间的差异可能很小或没有差异(9项试验;RR: 1.22, 95% CI: 0.94 - 1.56);一项敏感性分析仅限于使用0.4 mg叶酸剂量的11个试验(RR: 1.32, 95% CI: 1.05 - 1.65),中度确定性证据(因不精确性而降级)成为支持IFA补充剂的明显差异。然而,对于30mg铁的亚组,证据表明MMS和IFA补充剂在新生儿死亡率上可能几乎没有差异(四项试验;RR: 0.95, 95% CI: 0.87 - 1.04;中度确定性证据,因铁的临床剂量不一致而降级)。
死产:证据表明,MMS和IFA补充剂在死产方面几乎没有或没有区别(15项试验;RR: 0.98, 95% CI: 0.87 - 1.10;高确定性的证据)。另外有证据表明,UNIMMAP补充剂可能与IFA补充剂对死产率有类似的影响(10项试验;RR: 1.00, 95%可信区间:0.86 - 1.17;低确定性证据,由于设计限制和怀疑发表偏倚而降级)。
先天性异常:与IFA补充相比,MMS可能对先天性异常的风险影响很小或没有影响(两项试验;RR: 1.34, 95% CI: 0.25 ~ 7.12;低确定性证据,由于设计限制和不精确而降级)。另外证据表明MMS对先天性异常的影响可能类似于IFA补充疗法(一项有1200名妇女参加的试验;RR: 0.99, 95% CI: 0.14 - 7.04;低确定性证据,由于不精确性和设计限制而降级)。
另外,对子痫前期、妊娠糖尿病、感染和积极妊娠结局的综述中没有相关数据。
总的来说,应用MMS除了低出生体重的概率降低了12%(9-14%),产妇、胎儿或新生儿结局没有明显差异。一些亚组证据表明,含60mg铁的IFA补充剂可能与低于MMS的新生儿死亡率有关。其他亚组证据表明,当将MMS与含有相同剂量铁(30毫克)的IFA补充剂进行比较时,MMS可能与比IFA补充剂有更低的围产期死亡率。以上数据差异性并非颠覆性,且存在一定偏差,故临床上应因人制宜,根据孕妇的具体情况开具补充剂。
参考文献:
[1]、WHO antenatal care recommendations for a positive pregnancy experience:Nutritional interventions update: multiple micronutrient supplements during pregnancy
京东健康互联网医院医学中心
作者简介:王琪,郑州大学医学院,硕士研究生,研究生方向为医学营养学专业,对临床常见病的营养治疗有深入研究,发表论文4篇。
-

所谓“十人九痔”,肛门最常见的问题就是痔疮,而直肠癌初期和痔疮的症状很像,均表现有肿块、出现便血、疼痛等症状。二者的区别在于便血的颜色和与大便的关系,痔疮多为肛门的局部出血,是当大便经过肛门时与痔摩擦导致出血、滴血甚至喷血,血液呈鲜红色,一般不与大便混合;直肠癌则是大便从产生开始就出现了问题,大便中混合了暗红色的血,且伴有黏液或脓液。如果已经感受到“菊”部地区不太平,那么就请你给自己的便便多点关注吧。
痔疮的发病率远远高于直肠癌,而且大部分的痔疮是不需要检查和治疗的,只要不影响正常排便,你可以带“痔”生活。不过,一旦发现癌变的蛛丝马迹,就一定要重视起来。肛肠指检这四个字,其实真的没有大家想象中的那么可怕。
-

子宫肌瘤是发生在子宫上的一种良性肿瘤,多发生于30~50岁女性,又被称为“子宫纤维瘤”、“子宫纤维肌瘤”、或“子宫平滑肌瘤”。
有资料显示,在35岁以上妇女中,每4~5人就有1人患有子宫肌瘤,只不过有些人症状不明显,没有被诊断出来而已。

子宫肌瘤的发生原因还不完全清楚,但一般认为与女性体内的雌激素水平升高或者紊乱有关。
另外,子宫肌瘤还有一定的遗传倾向,所以母亲有患子宫肌瘤,女儿患瘤几率也很大。
寻找子宫肌瘤的蛛丝马迹

俗话说:在其位而谋其政,位置很重要。不同位置上的子宫肌瘤,症状也不一样,甚至有的还可以无症状。一般而言,出现以下一种或数种症状的女性,要高度警惕。
阴道出血
是子宫肌瘤最常见的症状,需要提醒的是如果出现这一症状,不要自认为是由于劳累或是闹更年期而不重视。
盆腔包块
当肌瘤过大或体型偏瘦时,可在下腹部摸到较硬的实性包块,尤其是早晨排尿前更容易摸到。有些肥胖的人不一定能摸到瘤子,但会发现腰围增大,千万不要想当然的以为是发福。
压迫症状
肌瘤向前可压迫膀胱,可引起尿频、尿急,甚至排不出尿(称为尿潴留);向后可压迫直肠引起腹泻或便秘;发生在子宫两侧的阔韧带中的肌瘤可压迫输尿管、髂内外静脉和神经,从而发生输尿管梗阻、肾盂积水、下肢浮肿或疼痛。
不孕
有的肌瘤会改变子宫腔形态,或者阻碍受精卵的着床,或者长在子宫角处,压迫了输卵管进入子宫的开口而妨碍精子进入输卵管,都可造成不孕。
腹痛
子宫肌瘤一般很少引起腹痛。但如果肌瘤过大压迫盆腔的神经,或肌瘤因急性缺血而发生红色变性,或带蒂的浆膜下子宫肌瘤发生扭转时,可引起剧烈腹痛。
白带增多
当肌瘤脱出子宫颈口或阴道口时,其表面会溃疡坏死,出现白带增多,如果合并感染,可有脓性白带。肌壁间肌瘤如果体积较大,可使宫腔面积增大,子宫内膜分泌增加而且盆腔充血,也可引起白带增多。
贫血
长期月经过多,可造成继发性贫血,贫血严重者可有贫血性心脏病。
检查发现了子宫肌瘤,还能怀孕吗?

许多在孕前体检发现子宫肌瘤的女性,经常会担心还能不能怀孕,子宫肌瘤的检出可给了她们一个不小的打击。其实,子宫肌瘤与怀孕生子的关系还真是剪不断,理还乱。
如果不考虑怀孕生子的话,只有那些位置特殊、出现月经量多、月经淋漓不尽、贫血等症状,或者直径超过5厘米的肌瘤才需要手术。而对于准备怀孕的女性来说,治疗的指征可能更宽泛一些。
对于位于子宫腔内的粘膜下肌瘤,由于有可能妨碍未来的胚胎着床,从而导致流产。因此无论有无症状,都建议在怀孕前先进行处理。
那么,怀孕前到底多大的子宫肌瘤就必须手术呢?这个没有一个统一的标准,一般来说,如果子宫肌瘤直径不超过4厘米的肌壁间肌瘤或浆膜下肌瘤,可以考虑先怀孕。但是,怀孕期间肌瘤可能迅速长大,有引发流产或早产的风险。
如果肌瘤位于子宫的下端,即子宫颈、或者其他部位的子宫肌瘤直径小于4厘米,但患者有不孕历史或多次自然流产、又找不到其它明确原因时,可以先做子宫肌瘤剔除,然后再怀孕。
女性切除子宫后会变成男的吗?
子宫是女人不可或缺的一部分,但是子宫肌瘤让很多人无奈的选择在子宫上动刀,甚至是切除子宫。有的人会忧心忡忡地问,如果子宫被切除后,会变得声音低沉、长出胡须和喉结,甚至变成男的吗?回答当然是否定的!
男女之所以有差别,主要是因为性腺也就是女性卵巢与男性睾丸的不同作用,与子宫并没有直接的关系。
因子宫肌瘤需要切除子宫的妇女,在切除子宫时通常会保留一侧或双侧卵巢。只要卵巢保留下来,就仍然会分泌雌激素、孕激素和雄激素,所以人们不必过于担心。
子宫肌瘤会癌变吗?

子宫肌瘤会不会癌变?这是一个长期困扰着肌瘤患者的问题。一般来说,子宫肌瘤发生恶性变的几率不超过0.5%,也就是说每200例子宫肌瘤患者中,有一个可能发生恶性变。
0.5%的肌瘤恶变率,似乎看起来不是很高,但是谁又能保证不会发生在自己身上?特别是对于那些短期内突然长大,绝经后不缩小甚至长大的肌瘤,是最需要警惕的。
文章图片来源于网络,作品版权归原作者所有。
京东健康互联网医院医学中心
作者介绍:李颖,北京妇产医院,生殖医学中心,副主任医师,讲师 , 女性不孕症的诊断处理方案和辅助生殖技术的实施;生殖内分泌疾病的诊治;复发性流产的诊断和处理。擅长个体化超促排卵方案的制定;辅助生育技术治疗不孕不育症。
-

呼吸衰竭简称呼衰,是指各种原因引起的肺通气和(或)换气功能严重障碍,使静息状态下亦不能维持足够的气体交换,导致低氧血症伴(或不伴)高碳酸血症,进而引起一系列病理生理改变和相应临床表现的综合征。其临床表现缺乏特异性,明确诊断有赖于动脉血气分析:在海平面、静息状态、呼吸空气条件下,动脉血氧分压(PaO2)低于60mmHg,伴或不伴二氧化碳分压(PaCO2)高于50mmHg,可诊断为呼吸衰竭。

一、呼吸衰竭有哪些分类?
在临床实践中通常按动脉血气、发病急缓及发病机制进行分类。
1、按照动脉血气分类
Ⅰ型呼吸衰竭:即低氧性呼吸衰竭,血气分析特点是Pa02<60mmHg,PaC02降低或正常,主要见于肺换气功能障碍,如严重肺部感染性疾病、间质性肺疾病、急性肺栓塞等。
Ⅱ型呼吸衰竭:即高碳酸性呼吸衰竭,血气分析特点是PaO2<60mmHg,同时伴有PaCO2>50mmHg,是肺泡通气不足所致。若伴有换气功能障碍,则低氧血症更为严重,如慢阻肺。
2、按照发病急缓分类
急性呼吸衰竭:某些突发的致病因素,如严重肺疾患、创伤、休克、电击、急性气道阻塞等,可使肺通气和(或)换气功能迅速出现严重障碍,短时间内即可发生呼吸衰竭。因机体不能很快代偿,若不及时抢救,会危及患者生命。
慢性呼吸衰竭:一些慢性疾病可使呼吸功能的损害逐渐加重,经过较长时间发展为呼吸衰竭,如慢阻肺、肺结核、间质性肺疾病、神经肌肉病变等,其中以慢阻肺最常见。
3、照发病机制分类
通气性呼吸衰竭:也称为泵衰竭,驱动或调控呼吸运动的中枢神经系统、外周神经系统、神经肌肉组织以及胸廓统称为呼吸泵,这些部位的功能障碍引起的呼吸衰竭称为泵衰竭。通常泵衰竭主要引起通气功能障碍,表现为Ⅱ型呼吸衰竭。
换气性呼吸衰竭:也称为肺衰竭,气道阻塞、肺组织和肺血管病变造成的呼吸衰竭称为肺衰竭。肺实质和肺血管病变常引起换气功能障碍,表现为Ⅰ型呼吸衰竭。严重的气道阻塞性疾病影响通气功能,造成Ⅱ型呼吸衰竭。
二、哪些人好发呼吸衰竭?
既往存在慢性呼吸系统疾病者:如慢性阻塞性肺疾病终末期患者、重度或者危重的哮喘患者、肺部恶性肿瘤中晚期患者,以及各种原因导致的急性肺水肿、肺血管疾病或者气胸等疾病。
颅脑疾病患者:脑梗死后遗症患者卧床多年,急性颅内感染、脑出血患者可以直接或者间接抑制呼吸中枢,可能会引起呼吸衰竭。
营养不良、神经肌肉传导系统障碍患者:重症肌无力、有机磷农药中毒或者颈椎受伤可以引起神经传导系统损伤,引起肺通气不足,易导致呼吸衰竭的发生。这类患者要及时到医院做全面的检查,明确病因之后及时采取治疗,才能控制病情。 -

女人的7个秘密,姐妹们都知道吗?女的留下,男的划走哦。 #关爱女性在 #健康科普在 #女性
展开更多
展开更多

 未经调整的结果显示,1年barc2、3、5出血发生率女性(6.8%)高于男性(5.2%),HR为1.32 (95% CI, 1.06 - 1.64)。但在调整基线特征后,这变得不显著(HR, 1.20; 95% CI, 0.95 - 1.52)。
未经调整的结果显示,1年barc2、3、5出血发生率女性(6.8%)高于男性(5.2%),HR为1.32 (95% CI, 1.06 - 1.64)。但在调整基线特征后,这变得不显著(HR, 1.20; 95% CI, 0.95 - 1.52)。