
红屁股,形象、生动又常见,是大家对尿布性皮炎的俗称,也是挫败新手爸妈育儿信心的一把利器,“红屁股”以出其不意、反复无常、拖泥带水等招式,经常让新手爸妈措手不及,着实是孩子屁股越红,家长心越慌,那如何摆脱这种困境呢?
出其不意
在临床上,经常遇到家长说“昨天还好好的,睡一觉起来就变成猴子屁股啦”、“只是带孩子出去打了个疫苗,路上没带尿不湿,晚换了一会整个皮肤都红了”“好不容易不拉肚子了,屁股又红的没法看了”,这样的叙述,侧面反应出“红屁股”发病之迅速,也体现出“红屁股”主要临床表现:潮红,尿布性皮炎还可以表现出丘疹、轻度肿胀、皮肤粗糙脱屑,浅表破溃、渗液等。宝宝会因为瘙痒而搔抓自己的尿布区或疯狂踢腿、也会因为局部疼痛无法表达出现烦躁、哭闹、夜间睡眠欠佳,甚至会影响食欲,进而出现生长发育迟缓和免疫力降低等。
“红屁股”在临床上极其常见,主要病因包括尿布包裹造成的闷捂,局部皮肤受到尿液和粪便的刺激,尤其是“喷射战士”型宝宝(放屁时会夹带少许粑粑),更容易出现“红屁股”,没有及时清理的排泄物会被细菌分解后产生氨,使局部皮肤PH升高,造成皮肤屏障功能受损,进而诱发加重“红屁股”。

(早期“红屁股”的皮肤表现)
反复无常
“红屁股”初次出现的时候,大部分情况是相对轻症的,这个时候适当外用药物和细心护理,可以较快缓解,但稍不留神,它又出现了,这也是让很多家长头疼不已并日渐慌张的重大原因,因为尿布性皮炎一旦出现,就会造成局部皮肤屏障的损害,就算皮疹看上去已经完全消退,局部的皮肤并没有修复好,此时一旦出现衣物闷捂、洗浴水温过高、排泄物清理不及时等诱因,“红屁股”原地复现。
拖泥带水
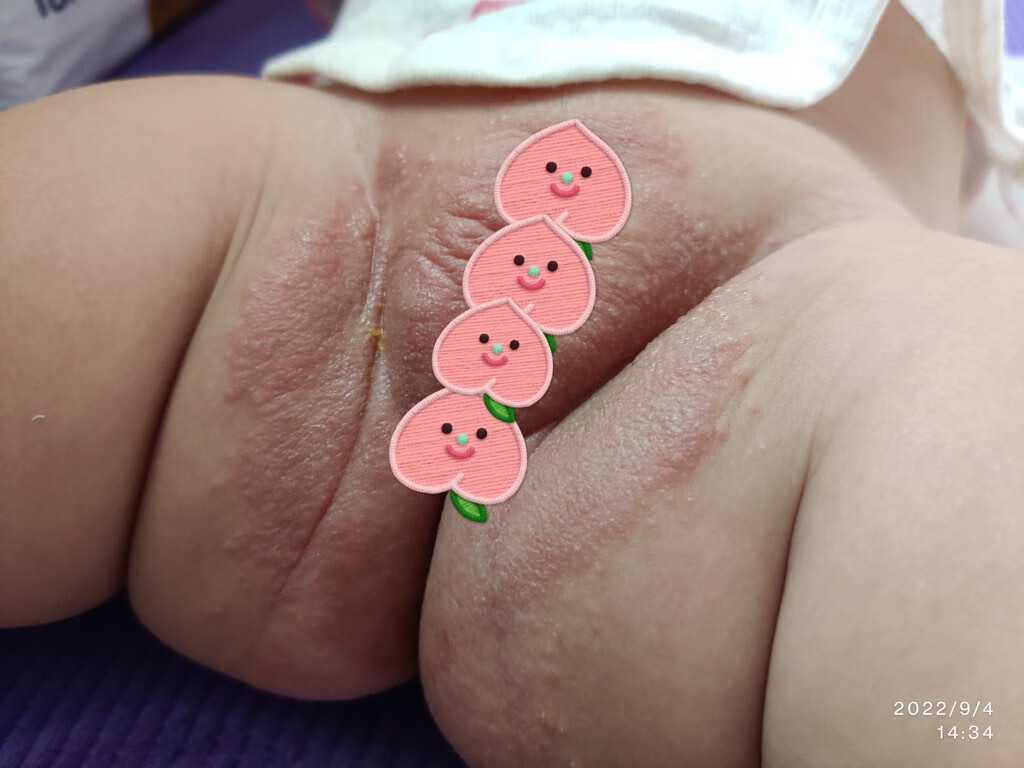
(治疗不及时,尿布皮炎局部继发真菌性感染)
如何治疗
刚才我们已经了解了“红屁股”的临床表现和特点、病因以及可能继发的疾病,接下来我们来掌握“正面硬刚”的方法和经验。
在孩子不着凉的情况下,尽量敞开孩子的屁屁,从而避免潮热和闷捂,有些地方有给新生儿“晒屁股”的习惯,其实也是通过紫外线的一方面杀菌,另一方面“烘干”孩子臀部,且晒的过程露出屁屁,也能起到透气的效果。
排泄物刺激是“红屁股”最难规避的因素之一,因为孩子肠道相对脆弱,很容易出现腹泻和软便的情况,孩子的小便次数也是比较多的,因此未及时发现并清理,很容易造成闷捂和刺激。给孩子清洁大小便的时候,注意水温不要太高。动作要轻柔。洗完之后用纸巾轻轻沾干(俗话讲叫做印一印,),而不要去摩擦。纸巾最好不要有香精、酒精或其他刺激性成分。
清洁好局部沾干水分后,应该尽快涂抹皮肤屏障修复剂,而不是直接用尿布湿包起来,孩子的皮肤又薄又嫩,老是大小便刺激以及尿不湿的摩擦,极易造成皮肤屏障的受损,进而又加重了孩子皮肤的敏感性。因此可以选用医用保湿剂或鞣酸等成分简单的护臀膏,轻柔地涂抹在皮肤表面形成一层脂膜,一方面可以起到润滑、减少摩擦的作用,另外也可以隔离大小便和其他致病菌,还能够防止皮肤过度水化,预防皮炎的产生及缓解已有炎症反应,修复皮肤屏障功能。
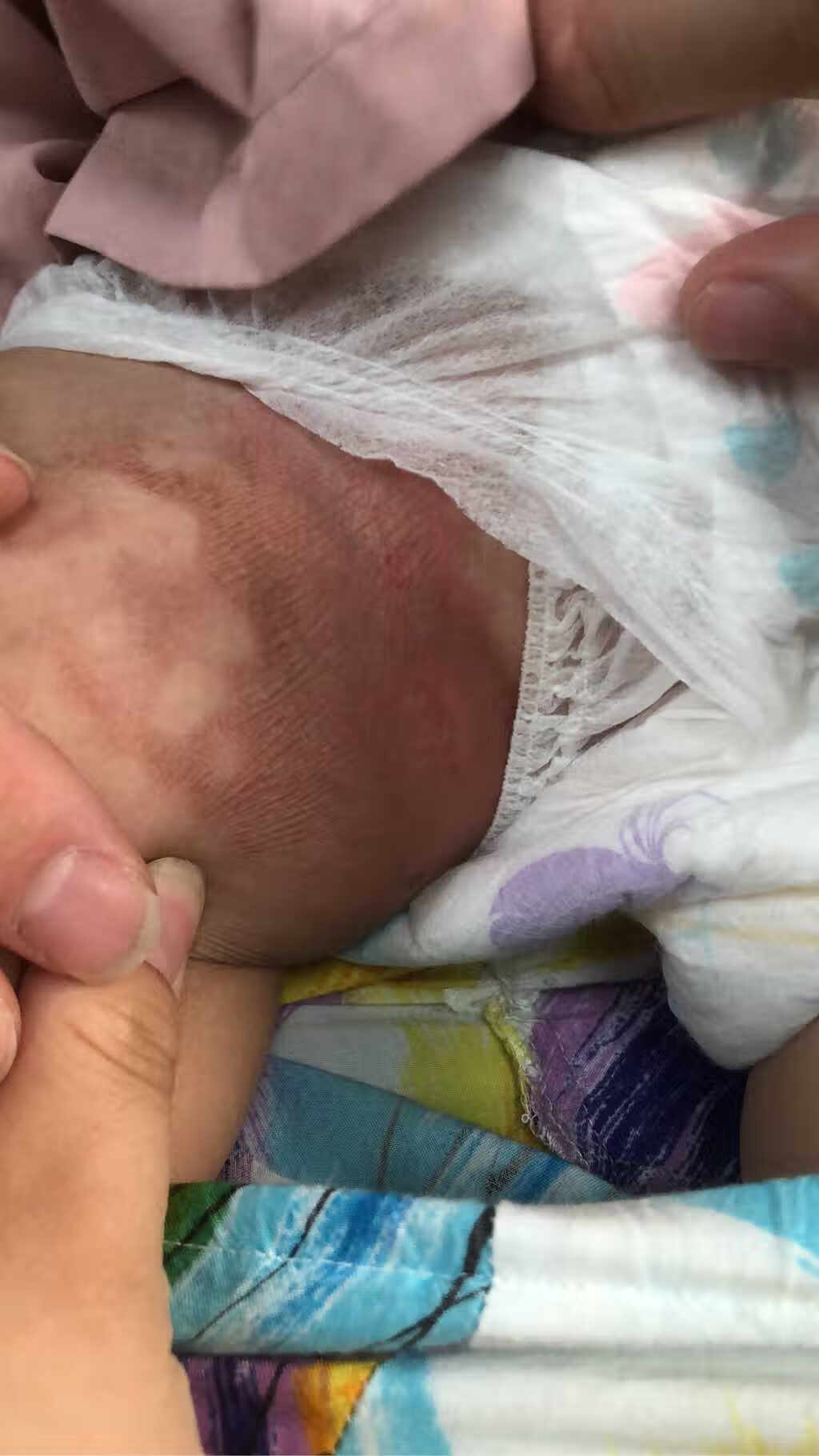
(因为护理和治疗不当,造成的局部皮肤屏障受损和严重的色素沉着)
孩子一旦出现“红屁股”,不建议自行用药,药物使用不当或护理不到位会在短时间内加重病情,请尽快咨询专业的小儿皮肤科医生,根据孩子的具体情况制定个性化的治疗方案。

尿布性皮炎通常发生在接触尿布的皮肤部位,可分为轻度、中度、重度等,不同类型,其症状也不同。
1、轻度尿布皮炎:可表现为尿布区域的皮肤出现分散的红斑状丘疹、轻度红斑,仅有少数的浸渍。
2.中度尿布皮炎:相比较轻度尿布皮炎,红斑范围可扩大,同时巴奴欧浸渍、浅表皮肤糜烂等现象,同时还可伴随着疼痛和不适。
3.重度尿布皮炎:出现光亮的广泛红斑,以及疼痛性的糜烂、脓包、结节等。如果没有及时进行治疗,容易继发感染,进而导致皮肤出现脓疱或蜂蜜色的结痂糜烂。一旦出现以上异常表现,需尽快到医院就诊,在医生的指导下进行合理治疗。

尿布皮炎发生在婴儿肛门周围及臀部等尿布遮盖的部位,属于接触性皮炎。
发病原因是大小便浸湿的尿布未及时更换,尿中尿素被粪便中细菌分解而产生氨,刺激皮肤引起发炎。粪便中的酶类可对皮肤产生刺激,也可引起。
临床表现
皮损见于接触尿布的部位,如臀部,外阴部,下腹部及腹股沟处。皮损开始为轻微潮红,肿胀,逐渐出现丘疹,水泡,糜烂渗出等,严重可继发细菌或者念珠菌感染,出现脓疱或者溃疡。
防治
1.勤换尿布,每日用清水清洗臀部,外阴及周围皮肤,保持干燥,大便后用清水冲洗肛门及周围皮肤。
2.尿布应用清水漂洗干净。
3.当皮肤出现红斑时,保持干燥,可用炉甘石洗剂,1 日多次。
4.有红斑,伴有糜烂时可用氧化锌软膏。
5.如果出现感染,可用红霉素软膏或者鞣酸抑菌软膏局部涂抹。

治疗选择
屏障制剂
- 屏障制剂可物理性地阻挡化学刺激物和潮湿环境与皮肤的接触,同时还可以最大程度地减少摩擦。
- 相比于乳膏和乳液,糊剂和软膏通常是更好的屏障;乳膏和乳液的黏附性较差、封闭程度极低且可能含有芳香剂和防腐剂。
使用外用屏障性软膏和糊剂治疗尿布皮炎是基于长期临床经验。关于这些制剂与安慰剂进行比较以及相互比较的随机试验很少且质量较差。
最常见的非处方外用屏障制剂含有凡士林、氧化锌或两者兼有[如,Vaseline(白凡士林)、Desitin、Triple Paste、A&D 软膏及 Balmex]。有的还含有羊毛脂、石蜡或二甲硅油(一种硅油)。
硫糖铝也可作为物理性屏障阻挡刺激物,并具有抗菌活性。有报道称外用硫糖铝对严重或顽固性的刺激性尿布皮炎的治疗有用。
外用皮质类固醇
- 对于尽管采取了皮肤护理措施及使用了屏障制剂但仍存在尿布皮炎的患者,低效外用皮质类固醇可减轻其炎症反应。
- 目前尚无随机试验对外用皮质类固醇用于治疗尿布皮炎进行过评估。其应用是基于在其他儿童期炎症性皮肤病中的疗效证据和临床经验。
应避免将强效或氟化皮质类固醇用于尿布区,因为尿布区的封闭性会促进全身吸收,从而可能引起肾上腺抑制和医源性库欣综合征。
抗真菌剂
- 抗真菌剂是治疗有继发性假丝酵母菌感染的尿布皮炎的有效局部治疗,这些制剂包括制霉菌素、克霉唑、咪康唑、酮康唑和舍他康唑等。
- 一项随机试验发现,在婴儿尿布皮炎的症状评分下降和总体评估方面,含有克霉唑的抗真菌糊剂优于含有制霉菌素的抗真菌糊剂。然而,这两种制剂在所有病例中均实现了微生物学治愈。
抗真菌剂的潜在不良反应包括易激惹、烧灼感、瘙痒。
其他
- 母乳被认为具有抗炎和抗菌作用。一项纳入 150 例轻至中度尿布皮炎婴儿的研究显示,在进行了 7 日治疗后,母乳在消除皮疹方面与 1%氢化可的松乳膏一样有效。
- 另一项研究纳入了新生儿重症监护病房(neonatal intensive care unit, NICU )中发生中至重度尿布皮炎的婴儿,比较了母乳与含氧化锌的屏障性乳膏用于治疗这些患儿的尿布皮炎的情况。结果发现,两组病情获得改善所需的时间相近,但屏障性乳膏组的临床评分更低。
- 有害产品 — 如果不小心吸入散剂(如,玉米淀粉或滑石粉),可带来显著的呼吸系统风险,因此应避免使用散剂。因为经皮吸收可产生全身毒性,所以也应该避免使用碳酸氢钠和硼酸散剂。
- 应避免使用含芳香剂、防腐剂和其他有引起刺激或致敏可能的成分(如,新霉素)的外用屏障制剂或药物。也应避免使用含有硼酸、樟脑、苯酚、苯佐卡因和水杨酸盐的产品,因为有可能导致全身毒性和/或高铁血红蛋白血症。某些市售的治疗尿布皮炎的产品中含有这些成分。

处理大多数情况下,尿布皮炎的处理涉及采取一般皮肤护理措施(如,勤换尿布、暴露于空气中、轻柔清洗)、尿布的选择以及外用屏障制剂的使用。
对于重症病例以及并发假丝酵母菌继发感染的病例,可采用低效外用皮质类固醇和抗真菌剂。
尿布区的皮肤护理 — 增加尿布更换及皮肤清洗的频率可限制皮肤与粪便和尿液的长时间接触,因此是处理尿布皮炎的至关重要的方面。
如果可能,患有刺激性尿布皮炎的婴儿应定期停用尿布,使皮肤直接暴露于空气中。
应该使用温水和少量温和且具有生理性 pH 值的清洁产品轻柔地清洗尿布区。
可使用无芳香剂且无酒精的婴儿湿巾作为替代选择,但如果皮肤出现刺激性反应或破损,则应停用婴儿湿巾。
婴儿湿巾中的防腐剂(如,甲基异噻唑啉酮)可引起变应性接触性皮炎。
尿布的选择 — 关于婴儿尿布的最佳选择存在争议。
一次性尿布含有一层吸收性的凝胶内芯,可吸收高达自身重量 80 倍的水分,它是专门被设计用于缓和那些容易引起刺激性尿布皮炎的因素。
然而,一项纳入了评估一次性尿布是否可预防儿童尿布皮炎研究的系统评价得出结论认为,尚无来自高质量随机对照试验的足够证据可支持或反驳一次性尿布的使用及其类型能预防婴儿尿布皮炎。

鉴别诊断
脂溢性皮炎 — 脂溢性皮炎在婴儿期很常见。其临床特征包括:边界清楚的红斑状丘疹和伴油脂性黄色鳞屑的斑块(在皮肤褶皱处最明显)。而在尿布区,主要累及腹股沟皱褶。脂溢性皮炎很少会局限于尿布区。大多数婴儿也同时累及到头皮(“乳痂”)、面部、颈部和其他的皮肤褶皱(腋窝、肘前窝和腘窝)。外用抗真菌制剂或低效皮质类固醇的短期局部治疗通常对脂溢性皮炎有效。
特应性皮炎 — 特应性皮炎通常不发生在尿布区,因为尿布包裹使局部环境潮湿,这可使皮肤保持湿润,从而阻止了湿疹性皮炎的发生。当特应性皮炎累及尿布区域时,可观察到长期搔抓的体征(如,皮肤纹路和抓痕增加)。特应性皮炎通常出现在身体的其他部位,患者通常有瘙痒史和特应症家族史。
变应性接触性皮炎 — 变应性接触性皮炎是尿布区皮炎的一个不常见病因。尿布上的染料和芳香剂可能是致敏原。婴儿湿巾和外用乳膏中的防腐剂、芳香剂和添加剂也可能是致敏原。尿布使用相关的湿热可能会促进变应原的释放和皮肤吸收。
银屑病 — 银屑病可出现在任何年龄,最初也可能出现在尿布区。它通常表现为边界清楚的红斑状鳞屑性丘疹和斑块。由于在尿布下方存在浸渍和潮湿,尿布区受银屑病累及的区域可没有明显的鳞屑。患儿可能有银屑病家族史。
疥疮 — 疥疮可出现在婴儿的尿布区,最常表现为一种急性、分布广泛的瘙痒性皮炎。皮肤表现包括广泛分布的水疱丘疹,可累及躯干、腋窝、颈部、手掌和足底。其他家庭成员出现类似的皮损和瘙痒史可支持该诊断。针对皮损处刮下的碎屑进行镜检时若发现螨虫、虫卵或虫粪,即可确诊。疥疮的诊断和治疗将会单独详细讨论。
朗格汉斯细胞组织细胞增生症 — 朗格汉斯细胞组织细胞增生症(Langerhans cell histiocytosis, LCH )是一种可能危及生命的血液系统疾病/肿瘤性疾病,可表现为严重或顽固性尿布皮炎。皮损通常出现在婴儿期或儿童早期,包括红/橙色或黄/棕色有鳞屑的丘疹、糜烂或瘀斑,最常见于腹股沟、间擦区域和头皮。
LCH 可能类似于脂溢性皮炎;但皮损的颜色及是否存在瘀斑和糜烂可有助于鉴别两者。除了皮肤表现以外,LCH 患者还可能存在骨骼病变、淋巴结肿大、肝脾肿大和贫血。皮肤活检对确诊是必要的。
儿童虐待 — 儿童虐待是引起严重、顽固或不典型尿布皮炎的一个重要原因。有些严重尿布皮炎看上去好像对治疗“抵抗”,但实际上可能是父母或照顾者疏忽的结果。在受虐待儿童中,尿布区也可能出现烫伤、烧伤和挫伤。虽然腹股沟区域的人乳头瘤病毒感染(尖锐湿疣或生殖器疣)可在围生期从受感染的母亲处获得,但也应考虑性虐待并将其作为可能的基础病因。
先天性梅毒 — 先天性梅毒的皮肤损害可能出现在出生时或出生后。尿布区和/或口鼻周围可能出现皮损,其特征为铜色、有鳞屑的斑疹和丘疹或潮湿糜烂;也可能出现肛周丘疹性病变(扁平湿疣)。皮损区域包含螺旋体,有很强的传染性。先天性梅毒的其他表现包括手掌和脚底的对称性脱屑、贫血、肝脾肿大、黄疸及长骨改变。如果条件允许,可通过血清学检查或暗视野显微镜来确诊。
其他
罕见的情况下,营养缺乏和免疫缺陷可表现为顽固性尿布皮炎。这些包括肠病性肢端皮炎、生物素缺乏症、囊性纤维化(继发于吸收不良)及其他许多不常见疾病。

临床特征
刺激性尿布皮炎通常发生于直接接触尿布的凸起皮肤表面。易发部位包括臀部、下腹部、生殖器和大腿上部。皮肤皱褶处(不直接接触尿布的区域)通常不会被累及。潮水样皮炎(tidewater dermatitis )是指尿布边缘处的皮肤由于摩擦和干湿交替而出现的一种红斑和脱屑模式。
刺激性尿布皮炎的严重程度从轻度无症状的红斑到严重炎症不等:
- 轻度尿布皮炎–轻度尿布皮炎的特点为局限皮肤区域出现分散的红斑状丘疹或轻度无症状的红斑,伴极少的浸渍和摩擦刺激。
- 中度尿布皮炎–中度尿布皮炎的特点为更广泛的红斑,伴有浸渍或浅表糜烂。疼痛和不适是其相关症状。
- 重度尿布皮炎–重度尿布皮炎的特点为有光泽外观的广泛红斑、疼痛性糜烂、丘疹和结节。
在通常大于 6 个月的儿童和大小便失禁的成人中,重度慢性刺激性尿布皮炎的罕见表现包括:
- Jacquet 糜烂性尿布皮炎–Jacquet 糜烂性尿布皮炎的特点是在会阴区出现边界清楚的丘疹、结节及鸟眼状溃疡。促成 Jacquet 糜烂性皮炎发生的因素包括尿失禁、尿布更换不勤及频繁排便。Jacquet 尿布皮炎的治疗方式通常与刺激性尿布皮炎的相同。
- 婴儿臀部肉芽肿–婴儿臀部肉芽肿表现为在腹股沟褶皱、阴囊、臀部和大腿内侧出现特征性的紫红色结节,常见于 2-9 个月龄婴儿。许多易感因素已被确定,包括使用高效的外用皮质类固醇和此前已存在的假丝酵母菌感染。虽然婴儿臀部肉芽肿可能在临床上与肿瘤形成过程相似,但它被认为是一种良性炎症性皮肤病。皮肤活检可能有助于明确诊断。该病可通过避免刺激性因素和采取积极的屏障保护而改善。
- 假疣性丘疹和结节–假疣性丘疹和结节表现为在生殖区的红斑基础上出现多个发亮的灰白色疣状丘疹及结节。已有研究报道称,该表现可见于输尿管造口术患者的造口周围区域,还可见于失禁的儿童和成人。

尿布皮炎(diaper dermatitis 或称 napkin dermatitis )也称为尿布疹(diaper rash 或称 nappy rash ),它是婴儿和年幼儿童最常见的皮肤炎症。尿布皮炎通常发生在直接接触尿布的凸起皮肤表面,包括臀部、下腹部、生殖器和大腿上部。它是一种刺激性接触性皮炎,发生于直接接触尿布的皮肤发生于尿布区的皮疹也可能是恰好出现在尿布区的不相关皮肤病的表现。
刺激性尿布皮炎的典型特征为累及凸起表面,而皮肤褶皱处不受累(除非存在假丝酵母菌继发感染)。皮损可能多变,从无症状的红斑到痛性脱屑丘疹和浅表糜烂不等。重度慢性刺激性尿布皮炎的罕见表现包括: Jacquet 糜烂性尿布皮炎、婴儿臀部肉芽肿,以及假疣性丘疹和结节。
尽管大部分情况下,尿布皮炎是一种刺激性接触性皮炎,但发生于尿布区的皮疹可能是一些更加弥散性皮肤病(如,脂溢性皮炎或特应性皮炎)的发作表现,或可能是恰好出现在尿布区的不相关皮肤病的表现。
流行病学
世界各地已报道的尿布皮炎的发病率和发病年龄有所不同,这与不同国家在尿布使用、如厕训练、卫生保健和儿童养育方式上的差异有关。在美国,普儿科医生评估的所有皮肤病中有 10%-20%是尿布区皮炎。
根据 1990-1997 年美国全国门诊医疗调查(National Ambulatory Medical Care Survey, NAMCS )显示,尿布皮炎导致的儿科就诊次数为 820 万次,并且在整个儿童期,发生尿布皮炎的预期风险为 1/4。而在婴儿中,尿布皮炎的估计患病率为 7%-35%。尿布皮炎可早至 1 周龄时出现,但发病高峰为 9-12 个月龄。
李婆婆是位在广州生活的清洁工阿姨,过着忙碌但充实的生活。既往她身体一直都很不错,但是最近开始莫名其妙地感到疲劳,体重也开始下降。经过多次检查,她被诊断出患有慢性淋巴细胞白血病。这个消息如同晴天霹雳,彻底改变了她的生活轨迹。
慢性淋巴细胞白血病,简称CLL,是主要发生在中老年人群的一种成熟B淋巴细胞肿瘤,以淋巴细胞在外周血、骨髓、脾脏和淋巴结聚集为特征[1]。
“医生,我还有救吗?”
看着网上推荐的各种治疗选择,李婆婆和她的家人感到非常焦虑和困惑,不知道该如何选择最合适的治疗方案。
一、慢性淋巴细胞白血病的治疗指征
在科普具体治疗方法之前,首先我们要清楚,在临床上并不是所有确诊的淋巴瘤患者都需要立即治疗。只有出现以下至少1项治疗指征[1]才需要开始治疗:
1.进行性骨髓衰竭的证据:表现为血红蛋白和(或)血小板进行性减少。
2.巨脾(如左肋缘下>6 cm)或有症状的脾肿大。
3.巨块型淋巴结肿大(如最长直径>10 cm)或有症状的淋巴结肿大。
4.进行性淋巴细胞增多,如2个月内淋巴细胞增多>50%,或淋巴细胞倍增时间(LDT)<6个月。如初始淋巴细胞<30×109/L,不能单凭LDT作为治疗指征。
5.慢性淋巴细胞白血病/小淋巴细胞淋巴瘤导致的有症状的脏器功能异常(如:皮肤、肾、肺、脊柱等)。
6.自身免疫性溶血性贫血(AIHA)和(或)免疫性血小板减少症(ITP)对皮质类固醇反应不佳。
7.至少存在下列一种疾病相关症状:①在前6个月内无明显原因的体重下降≥10%。②严重疲乏(如ECOG体能状态评分≥2分;不能进行常规活动)。③无感染证据,体温>38.0 ℃,≥2周。④无感染证据,夜间盗汗>1个月。
符合上述任何 1 项即可开始治疗。不符合治疗指征的患者,每 2~6 个月随访,随访内容包括血常规、临床症状和肝、脾、淋巴结肿大等。
所以,不是得了慢性淋巴细胞白血病就都要立马上治疗!
二、慢性淋巴细胞白血病的常用治疗方法
对于慢性淋巴细胞白血病(CLL)患者而言,如果满足治疗指征,治疗的选择主要依赖于患者的基因特征(如是否存在del(17p)或TP53突变),以及患者身体状况是否良好。这两点是医生选择治疗药物的关键。在此,根据最新2024中国临床肿瘤学会淋巴瘤诊疗指南,我们简单列举一些常见的CLL治疗推荐,但具体治疗方案需要医生根据患者的状况个性化决定。
CLL 初治患者治疗指南
分层1 |
分层2 |
分层3 |
I级推荐 |
II级推荐 |
III级推荐 |
无治疗指征 |
观察等待,每2~6个月随访1次 |
|
|
||
有治疗指征 |
无del(17p)/TP53基因突变 |
≥65岁或存在严重伴随疾病(CIRS评分>6分或CrCl<70ml/min)的<65岁患者 |
泽布替尼(1类) |
伊布替尼(1类) 奥布替尼(2B类) 阿克替尼±奥妥珠单抗(1类) 维奈克拉±奥妥珠单抗(1类) 伊布替尼±奥妥珠单抗(2B类) 伊布替尼±维奈克拉(2B类) 仅在维奈克拉或BTK抑制剂不可获得或有禁忌时,或在快速进展需要减轻瘤负荷的情况下使用: 1)苯丁酸氮芥+利妥昔单抗/奥妥珠单抗(2A类) 2)苯达莫司汀(70mg/m2起始,若能耐受,下一周期增加至90mg/m2)+利妥昔单抗/奥妥珠单抗(2A类,不用于衰弱患者) 3)甲泼尼龙冲击+利妥昔单抗/奥妥珠单抗(2B类) |
|
有治疗指征 |
|
<65岁且无严重伴随疾病(CIRS评分≤6分) |
氟达拉滨+环磷酰胺+利妥昔单抗(仅推荐应用于IGHV突变阳性且TP53未突变的患者)(1类) 泽布替尼(1类) |
伊布替尼(1类) 奥布替尼(2B类) 阿克替尼±奥妥珠单抗(1类) 维奈克拉±奥妥珠单抗(1类) 伊布替尼±奥妥珠单抗(2B类) 伊布替尼±维奈克拉(2B类) 仅在维奈克拉或BTK抑制剂不可获得或有禁忌时,或在快速进展需要减轻瘤负荷的情况下使用: 苯达莫司汀+利妥昔单抗/奥妥珠单抗(2A类) |
甲泼尼龙冲击+利妥昔单抗(3类) |
有治疗指征 |
有del(17p)/TP53基因突变 |
泽布替尼(2A类) |
伊布替尼(2A类) 奥布替尼(2B类) 阿克替尼±奥妥珠单抗(2A类) 维奈克拉±奥妥珠单抗(2A类) 伊布替尼±维奈克拉(2B类) |
仅在维奈克拉或BTK抑制剂不可获得或有禁忌时,或在快速进展需要减轻瘤负荷的情况下使用: 甲泼尼龙冲击+利妥昔单抗/奥妥珠单抗(2A类) 奥妥珠单抗(2A类) |
|
CLL复发/难治患者治疗指南
分层 |
I级推荐 |
II级推荐 |
III级推荐 |
无del(17p)/TP53基因突变 |
泽布替尼(1类) 阿克替尼(1类) 维奈克拉+利妥昔单抗(1类) |
伊布替尼(1类) 维奈克拉(2A类) 奥布替尼(2B类) 伊布替尼+维奈克拉(2B类) 一线治疗获得一定的疗效持续时间时,可考虑再次使用: 维奈克拉+奥妥珠单抗(2A类) |
以下用于BTK抑制剂和维奈克拉治后复发/难治的患者:
|
伴del(17p)/TP53基因突变 |
泽布替尼(1类) 阿克替尼(1类) 维奈克拉+利妥昔单抗(1类) 维奈克拉(2A类) |
伊布替尼(1类) 伊布替尼+维奈克拉(2B类) 奥布替尼(2B类) 一线治疗获得一定的疗效持续时间时,可考虑再次使用: 维奈克拉+奥妥珠单抗(2A类) |
以下用于BTK抑制剂和维奈克拉治后复发/难治的患者:
|
CLL不同治疗方案的优缺点
事实上,每种治疗方案都有着各自的优劣势,我们不能简单理解治疗方案是好还是坏,适不适合患者才更重要。我们例举了5种CLL常见治疗方案的治疗特点,帮助您理解每种治疗的适应证和可能的副作用[2,3]:
治疗方案 |
治疗特点 |
需关注的问题 |
BTK抑制剂(如泽布替尼、伊布替尼) |
- 高效阻断B细胞信号通路,适用于多种患者群体,包括复发、难治性患者。 |
- 可能导致心血管副作用,如心房颤动和高血压。 |
氟达拉滨+环磷酰胺+利妥昔单抗(FCR) |
- 经典的化疗方案,对无高危因素、体能状态良好的年轻患者有效。 |
- 强烈的免疫抑制作用,增加感染风险。 |
苯达莫司汀+利妥昔单抗(BR) |
- 较好的疗效和耐受性,适合无高危因素的老年患者。 |
-可能导致血液学毒性,如白细胞减少。 |
造血干细胞移植 |
-对难治性CLL和Richter转化患者有效。 |
- 高度侵袭性,副作用严重,包括移植物抗宿主病(GVHD)。 |
CLL治疗方案之BTK抑制剂
实际上,CLL治疗的一线推荐,在近几年发生了翻天覆地的变化。
在2016年,FCR方案(氟达拉滨、环磷酰胺和利妥昔单抗)和BR方案(苯达莫司汀+利妥昔单抗),即化疗药物和免疫疗法的结合,通常是CLL治疗的第一选择。
2016年,伊布替尼被FDA批准用于未接受过治疗(初治)的CLL患者,标志着BTK抑制剂开始正式进入一线治疗领域。2020年后,随着新一代BTK抑制剂的推出,BTK抑制剂逐渐成为多种CLL患者的一线推荐治疗方案[4]。
BTK抑制剂属于靶向治疗中的一种,相比于传统治疗,BTK抑制剂的优势包括[5]:
- 高效性:BTK抑制剂针对性强,能够有效阻断B细胞受体信号通路,对CLL患者的治疗效果尤为显著。 在一项随机Ⅲ期研究中[6],269例初治65岁及以上且无del(17p)的CLL患者被随机分为伊布替尼组和苯丁酸氮芥组,中位随访60个月时,伊布替尼组的PFS和ORR分别为70%和83%。另一项多中心单臂1/2期试验中[7],99例初治CLL患者口服阿卡替尼治疗直至现进展或不可接受的毒性,中位随访53个月时85例仍在治疗,ORR为97%。在SEQUOIA研究中,352例初治CLL患者被纳入研究,所有患者均为65岁及以上且不携带del(17p)突变。研究将患者分为接受泽布替尼治疗的实验组和接受标准治疗(包括苯丁酸氮芥或伊布替尼)的对照组。中位随访时间为26.5个月,结果显示泽布替尼组的无进展生存期(PFS)达到88%,客观缓解率(ORR)为92%[8]。这些研究证明了BTK抑制剂在治疗初治患者中的高效性。
2.副作用较少:与传统治疗相比,BTK抑制剂的副作用相对较少。常见副作用包括轻度恶心、疲劳和皮疹,不良反应程度低于传统免疫化疗和放疗,并且相对较少产生3-4级不良事件[9]。患者生活质量因此得以提高。
3.服用便捷性:BTK抑制剂(如泽布替尼、伊布替尼)为口服药物,无需频繁就医,治疗过程更加方便。患者只需按医生建议定期服药,极大地减少了治疗对日常生活的干扰。
4.起效快速:BTK抑制剂能够迅速起效,缓解症状速度快。。不同BTK抑制剂的临床研究数据显示BTK抑制剂不仅可以快速改善症状,还能在短时间内帮助患者感受到病情的好转。
如何选择最佳治疗方案?
在面对多种治疗选择时,患者首先要做的是与医生充分沟通,了解每种治疗方案的治疗特点,并结合自己的健康状况和生活方式和医生一起做出最佳决策。以下是一些给患者的建议:
1.全面了解治疗方案:根据自身情况,知晓每种治疗方法的效果和副作用,了解治疗方案可能会有什么受益和风险。同时相信医生最后给出的推荐,遵医嘱按时服药。
2.不要一成不变,也不要完全参考别人:每个患者的病情和身体状况不同,也许同样的治疗方案别的患者效果很好,但是放到自己身上可能就没有效果,如果初始治疗方案效果不佳或者副作用明显,要及时找医生探讨。
3.注重生活质量:治疗的目的不仅仅要考虑延长生命,更要注重生活质量,尽可能选择令自己满意、副作用较少、对生活影响较小的治疗方法。
4.调节心情,树立治疗信心:无论何种治疗方案,癌症的治疗都是令人害怕的,心理建设十分关键。及时与家人、朋友沟通,获得情感支持,树立信心,坚持用药。
总结
李婆婆在医院就诊后,医生经过详细的询问和检查发现,李婆婆的体重下降幅度轻微,没有盗汗和发热,也没有明显的淋巴结肿大,且仍能维持正常的日常生活活动。综合评估后,医生认为李婆婆目前没有明显的治疗指征,因此建议她不需额外的药物治疗。医生建议李婆婆保持良好的生活习惯,例如均衡饮食和适量运动,同时保持积极的心理状态。为了及时监测病情的变化,医生建议她每3个月来医院进行随访,以评估病情进展和调整治疗方案。
“哪怕之后需要药物治疗,也不用担心,在医学的不断进步下,慢性淋巴细胞白血病的治疗也将越来越个体化,正在让更多患者重获希望。”
免责申明:本材料仅供医疗卫生专业人士参考,仅作科学信息交流目的,非广告用途,亦不构成对任何药物的商业推广或对诊疗方案的推荐。
参考文献:
- 中国抗癌协会血液肿瘤专业委员会, 中华医学会血液学分会, 中国慢性淋巴细胞白血病工作组. 中国慢性淋巴细胞白血病/小淋巴细胞淋巴瘤的诊断与治疗指南(2022年版) [J] . 中华血液学杂志, 2022, 43(5) : 353-358. DOI: 10.3760/cma.j.issn.0253-2727.2022.05.001.
- 谭巧云,文秋月,张利玲.慢性淋巴细胞白血病/小淋巴细胞淋巴瘤的治疗进展[J].中国肿瘤临床与康复,2023,30(04):230-237.
- 陈丹, 王美懿,田晨.慢性淋巴细胞白血病/小淋巴细胞淋巴瘤靶向治疗的最新研究进展[J].中国实验血液学杂志,2024,32(02):643-646.
- 唐潇,邹文蓉,彭鹏,白洋禄.Zanubrutinib在B细胞淋巴瘤中的临床应用[J].中国实验血液学杂志,2022,30(03):965-969.
- 中国临床肿瘤学会(CSCO)淋巴瘤专家委员会. 布鲁顿酪氨酸激酶抑制剂治疗B细胞恶性肿瘤中国专家共识 [J] . 白血病·淋巴瘤, 2022, 31(9) : 513-526.
- Burger JA, Barr PM, Robak T, et al. Long-term efficacy and safety of first-line ibrutinib treatment for patients with CLL/SLL: 5 years of follow-up from the phase 3 RESONATE-2 study. Leukemia. 2020 Mar;34(3):787-798. doi: 10.1038/s41375-019-0602-x. Epub 2019 Oct 18. PMID: 31628428; PMCID: PMC7214263.
- Byrd JC, Woyach JA, Furman RR, et al. Acalabrutinib in treatment-naive chronic lymphocytic leukemia. Blood. 2021 Jun 17;137(24):3327-3338. doi: 10.1182/blood.2020009617. PMID: 33786588; PMCID: PMC8670015.
- Liu, Y., Wang, M., & et al. (2021). SEQUOIA: Results of a Phase 3 Randomized Study of Zanubrutinib in Patients with Treatment-Naive Chronic Lymphocytic Leukemia. Blood, 138(Supplement 1), 396. https://doi.org/10.1182/blood-2021-150093.
- Niemann CU. BTK inhibitors: safety + efficacy = outcome. Blood. 2023 Aug 24;142(8):679-680. doi: 10.1182/blood.2023020974. PMID: 37616021.

【健康科普】小孩口吃的原因和解决方法?小孩口吃的原因和解决方法是一个复杂且值得深入探讨的话题,它不仅关乎孩子的语言表达,更影响着他们的心理健康和社交能力。
原因方面,小孩口吃的成因多种多样,涉及生理、心理、环境等多个层面。首先,遗传因素不容忽视。研究表明,口吃往往呈现家族聚集性,即口吃患者的家族中往往有口吃病史,这提示我们口吃可能与遗传基因有一定关联。然而,遗传因素并非唯一原因,它只是众多影响因素中的一个。
其次,语言发育的个体差异是导致口吃的另一个重要原因。每个孩子的语言发展速度都是不同的,有些孩子在语言发展过程中可能会遇到一些挑战,如语言环境不佳、模仿他人说话方式等,这些都可能导致他们出现语言节奏和流畅性的问题。此外,孩子在学习说话时,如果受到过多的批评、指责或打断,也可能导致他们产生心理压力,进而引发口吃现象。
心理因素同样是导致小孩口吃的重要原因。孩子在成长过程中,可能会因为各种原因产生紧张、焦虑、恐惧等情绪状态。这些情绪状态会干扰他们的思维过程,使他们在说话时难以集中注意力,从而导致口吃。特别是在面对陌生环境、人群或需要表达复杂思想时,孩子可能会因为心理压力而更加难以流畅地说话。
解决方法方面,针对小孩口吃问题,我们需要采取一系列综合性的措施来帮助孩子克服这一挑战。首先,要创造一个宽松、鼓励的语言环境。家长和教育者应该给予孩子足够的支持和鼓励,让他们感受到自己的努力和进步被认可和赞赏。同时,要避免在孩子说话时打断或纠正他们,以免增加他们的心理压力和焦虑感。
其次,可以通过专业的语言训练来帮助孩子提高语言流畅性。这些训练可以包括发音练习、节奏训练、口语表达技巧等。通过系统的训练,孩子可以逐渐掌握正确的发音方法和说话节奏,从而改善口吃现象。
此外,家长和教育者还可以尝试通过心理干预来减轻孩子的焦虑和恐惧情绪。这可以包括与孩子进行深入的沟通,了解他们的内心需求和感受;鼓励他们参加社交活动,增强自信心和社交能力;以及寻求专业心理咨询师的帮助,通过心理治疗来减轻孩子的心理负担。
【健康科普】小孩口吃的原因和解决方法?黑龙江附一儿童医院专家温馨提示:小孩口吃的原因和解决方法需要综合考虑多种因素,并采取针对性的措施来帮助孩子克服这一问题。通过创造一个宽松、鼓励的语言环境、进行专业的语言训练以及心理干预等措施,我们可以帮助孩子逐步改善口吃现象,提高他们的语言表达能力和社交能力。
展开更多













