当前位置:首页>
特殊人群的HPV疫苗接种(2)
特殊人群的HPV疫苗接种(2)
接种疫苗期间均建议严格避孕,若女性已经或准备妊娠,建议推迟或中断接种程序,完成接种后3~6个月再尝试怀孕。如果在疫苗接种的6个月内意外怀孕,需暂停剩余针次接种,可以严密观察继续妊娠。
本站内容仅供医学知识科普使用,任何关于疾病、用药建议都不能替代执业医师当面诊断,请谨慎参阅
-
研究数据显示,至少90%的宫颈癌与高危型HPV感染有关,HPV即人乳头瘤病毒(human papilloma virus,HPV),广泛存在于自然界中,人的皮肤、消化道、呼吸道等均可携带,但其主要传播途径为性传播,HPV感染是全球最常见的性传播疾病之一。女同胞们为了预防感染,都纷纷接种HPV疫苗以积极预防。女同胞们可以松口气了,但说道HPV的主要传播途径是性传播,那男同胞坐不住了,这男性也会得HPV吗?HPV对男性有啥影响不?会不会也引起个啥癌?要不我们也接种个HPV疫苗?
先来看看HPV会不会找上男同胞?
答案是:会的。男性阴茎、包皮、尿道、龟头、阴囊、腹股沟、肛门、肛周均是HPV的重要定植部位。男性精液、尿液、前列腺液中均可检出HPV的DNA。并且,HPV是男性阴茎肿瘤、肛门肿瘤和口咽部肿瘤的重要致病因素。所以不要以为HPV只会找到女人,男性也会感染,其发病率与年龄有关,年龄不同感染率存在差异,18~30岁性活跃人群感染率高,男性HPV感染率与女性相当,在我国分别为14.5%和15.6%。此外,文献报道男男性行为人群感染率明显高于女性,达59.9%,也就是说,男男性行为人群比男性异性恋者发生HPV感染的可能性高。
再看看感染HPV对男性的危害
虽说男性HPV感染不算是一种疾病,大部分感染可被人体自身免疫力清除,一般不会引起任何症状,也极少发生癌变。但也十分影响男性的生殖健康,比如,在性传播疾病中,尖锐湿疣是常见的性传播疾病之一,多由HPV低危亚型(HPV6/11)致病。而且,男性在一生中通常比同年龄段的女性有更多的性接触,因此在传播HPV病毒方面比较活跃。男性HPV感染也被证明与阴茎癌、鲍温样丘疹病和肛门癌等生殖器肿瘤,前列腺癌以及部分泌尿系统肿瘤等密切相关。
男性预防HPV感染不容忽视
男性工作和生活压力较大,对自身健康的关注度并不够,而且社会和服务机构对男性生殖健康的关注程度也低于女性。理论上讲,男性接HPV疫苗不仅是对女方负责,也是对减少男性生殖系统疾病的预防。并且,大多数男性的HPV以亚临床感染为主,男性采取有效的措施防止HPV感染尤为重要。
目前,德国推荐对9-14岁、英国推荐对9-15岁、美国推荐对<21岁的男性接种HPV疫苗。而我国在男性HPV的预防控制和对男性HPV疫苗的接种上尚无明确要求和建议,这与流行病学调查数据的不够完善和临床重视的缺失有较大关系。加强男性HPV疫苗的认识与研究也许是我国未来努力的方向。
-
要说起现如今最热的疫苗,新冠疫苗和HPV疫苗绝对榜上有名。
新冠疫苗已经全面普及,国家为大家提供了足够的疫苗,只要条件符合想打就能打。
但要打HPV疫苗,可就没那么容易了。各地的疫苗都处于僧多粥少的状态,为了成功注射疫苗,大家可谓拼劲了全力。
有的不惜掏高价打,有的不管距离多远跑去外地打,有人受了伤也要打。

这个人人都抢着打的疫苗,真的需要打么?
什么是HPV疫苗?
首先我们要知道什么是HPV。
HPV指的是人乳头瘤病毒,这是一种常见病毒。这个病毒是个大家庭,成员有100多种,其中20种具有致病性,根据危险程度分为高危型和低危型。
低危型
这一类引起的疾病多为良性,一般可以治愈。例如会出现皮肤会出现寻常疣、甲周疣、扁平疣、丝状疣、跖疣,外生殖器会出现尖锐湿疣。
高危型
这一类就比较严重了,会引起宫颈癌、肛门肛管癌、口腔癌、扁桃体癌、喉癌、食道癌、鼻腔内癌等。
很多人认为,感染HPV病毒就等于性生活混乱。虽然HPV病毒主要依靠性接触传播,但并不是唯一方式。
HPV病毒的传播方式:
1.母婴传播
2.性传播
最主要的传播途径,不论男女,一旦一方感染HPV,另一方也有可能感染上。
3.医源性传播
如果医生的病人中有人感染HPV,在使用医疗器械或工具时没有防护到位,有可能令其他前来就诊的人感染。
4.间接传播
HPV会通过皮肤黏膜传播,如果接触到HPV感染者使用过的物品,例如毛巾、浴巾等也有可能会感染。

其中,宫颈癌是最常见的妇科恶性肿瘤,引起宫颈癌的主要16和18型等,而接种HPV疫苗是预防感染HPV感染的最有效方法。
HPV疫苗怎么打?
HPV疫苗分为二价、四价、九价,这里的“价”指的是能够对抗的病毒种类数,每一种都需要打三针,预防范围和适宜接种年龄存在区别。
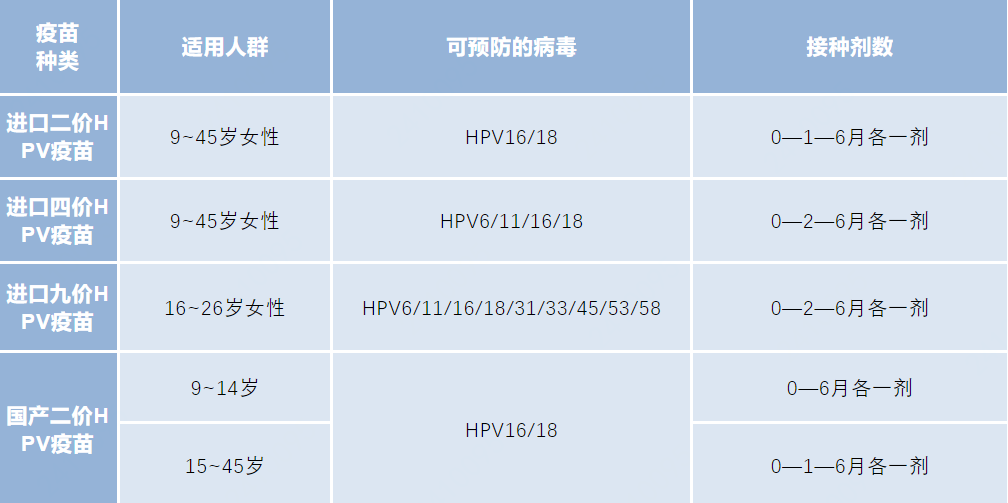
不同疫苗的预防范围不同,且价格不同,可以根据自身年龄和经济状况选择价数。
关于接种HPV疫苗的七大问题
Q1 如果打不到九价还要一直等么?由于九价疫苗预防范围广,所以最受欢迎,但如果实在预约不到,可以选择二价、四价疫苗。二价疫苗虽然只能预防HPV16型和18型,但这两种恰恰是最危险的。
随着年龄的增大,疫苗的有效性也在降低,如果一味追求高价疫苗而迟迟不接种,吃亏的还是自己。
Q2 打了疫苗后就不会得宫颈癌么?
疫苗只是起到预防作用,即使打过疫苗也不是高枕无忧,定期的宫颈筛查也要跟上。
Q3 病好了还需要接种HPV疫苗么?
人会感染的HPV有很多种,接种HPV疫苗可以预防未感染的HPV类型,也可以预防同类型再次感染。
Q4 妊娠期间可以接种HPV疫苗么?
疫苗说明书中的注意事项已经明确表明:妊娠期间应避免接种,如果准备妊娠,建议推迟接种或中断接种。
Q5 有了性生活后接种HPV还有效么?
如果性生活后没有感染HPV,或者没有感染到疫苗所保护的HPV种类,那么疫苗依然有效。
Q6 感染了HPV就一定会得癌症么?
不一定。80%以上的人都会接触到HPV,但是90%以上都会被自身清除。Q7 怎么判断自己的年纪可以接种什么疫苗?
接种年龄参考的是你身份证上的出生日期,计算公式是:
周岁=今年年份-出生年(已过生日)(未过生日再减1)
比如说,今年是2021年,假设你身份证的出生日期是1996年3月,那么周岁=2021-1996=25岁;
如果出生日期是1996年12月,2021年还没过生日,那么周岁=2021-1996-1=24岁。
大家可以根据这个公式来判断自己的年纪适合接种什么疫苗。
最后,Dr.京想说,疫苗接种再全,也只是起到预防作用,接种疫苗≠一劳永逸。
资料来源:中国疾病预防控制中心
-
今年的疫情让我们认识到,有许多人类还不了解的病毒会成为我们无形的健康杀手,而庆幸的是,我们也有已经认识并破解了的病毒,HPV病毒就是其中之一。而由HPV病毒导致的宫颈癌是目前为止唯一一种明确病因,可预防的癌症。
内容提要:
- 什么是HPV?
- 什么是HPV疫苗?
- 二价、四价、九价HPV疫苗,究竟该如何选择?
- 延期接种HPV疫苗会影响接种效果吗?
- 如果延迟接种HPV疫苗,期间会有感染HPV的风险吗?
- 接种过HPV疫苗就不用进行妇科检查了吗?
- 宫颈癌筛查的项目都有哪些?
- HPV需要每年都查吗?
- 什么情况下需要进行阴道镜检查?
什么是HPV?
HPV(Human Papillomavirus),即人乳头瘤病毒,是一种最常见的性传播疾病的病原体。它常引起皮肤疣、生殖器疣、宫颈上皮内瘤变(CINI)等,某些高危HPV病毒的持续感染还会引起宫颈癌。
目前已知的HPV病毒有100多种分型,临床上根据病毒的致癌性,将其分为低危型和高危型。
其中50%~90%的HPV感染可在感染后的数月至2年内被免疫系统清除,并不会导致长期的危害。
只有高危型 HPV 的持续感染(间隔一年以上的时间连续两次检测出同一高危型的HPV被认为是持续性感染)才会进展为恶性病变,不过这个过程可以长达15~20 年。
所以说,并不是感染了HPV就会得宫颈癌,大家不用谈HPV感染就色变。

什么是HPV疫苗?
HPV疫苗,就是针对导致宫颈癌的高危HPV病毒亚型研发的预防性疫苗。目前可以接种的有三种:二价、四价和九价,“价”指的是病毒亚型的种类数。
- 二价疫苗针对最高危的两型(16、18 )
- 四价针对四型(6、11、16、18)
- 九价针对九型(6、11、16、18、31、33、45、52、58)
二价、四价、九价HPV疫苗,究竟该如何选择?
HPV疫苗除了上面所述的区别外,还有接种年龄的限制,在我国,二价HPV疫苗适用年龄为9-45岁;四价HPV疫苗适用限定于20-45岁;九价HPV疫苗限定年龄为16-26岁。
从临床数据来看,在我国,引起宫颈癌的HPV病毒主要是16型和18型,约76.1%的宫颈癌与其相关。二价、四价和九价疫苗在免疫原性,预防HPV16、18相关宫颈癌的效力和效果方面无差别,三种疫苗都可以帮助预防大多数的宫颈癌。
所以,接种疫苗、定期进行宫颈癌筛查都是最好的预防宫颈癌的方式。与其纠结于4价还是9价,不如每年检查TCT+hpv来得更有效、直接。
延迟接种HPV疫苗会影响接种效果吗?
目前这三种HPV疫苗的接种程序有所不同,HPV二价疫苗接种程序为第0、1、6个月;四价和九价的接种程序为0、2、6个月。三针只要在规定时间范围内接种就没有问题。
受疫情影响,不少女性朋友的疫苗接种时间可能会延期,一般第二针跟第一针间隔可以稍微拉长3-4个月,第三针跟第二针间隔半年多或七八个月都没问题,但是三针最好在一年之内接种完,保护效果一般不会受到影响。
如果延迟接种HPV疫苗,期间会有感染HPV的风险吗?
一般来讲,首次性行为前接种HPV疫苗效果是最佳的。只要有性行为,感染HPV的可能性就会增加。所以,对于接种HPV疫苗的女性来讲,如果没有过性生活,那么延期接种获得的防御效果是等同的,因此各位不必担心。
但是,如果你已经有过性生活,那么在延期的这段时间里,还是有感染HPV病毒的风险哦,所以,在性生活时做好防护措施还是很有必要的,比如性生活前注意双方外生殖器的清洁;性生活过程中全程戴避孕套等,可以在一定程度上降低这种风险。

接种过HPV疫苗就不用进行妇科检查了吗?
既然说HPV疫苗可以有效预防宫颈癌,那是不是接种过HPV疫苗从此就可以高枕无忧了呢?
答案当然是否定的。
前面我们也说了,宫颈癌疫苗针对的HPV只是高危型里的几种,而并非全部。所以即使接种过宫颈癌疫苗,也不等于以后就一定不会得宫颈癌,而只是风险降低。
因此,即使接种过疫苗,也应该接受常规的宫颈癌筛查。
宫颈癌筛查的项目都有哪些?
宫颈癌的主要筛查项目包括:宫颈细胞学检查(传统巴氏涂片、液基细胞学检查TCT),高危型 HPV DNA 检测,阴道镜检查,子宫颈活组织检查等。
HPV需要每年都查吗?
- 21-29岁的女性,建议每3年进行1次宫颈刮片检查。
- ≥30岁的女性,可每3年1次宫颈刮片检查,或者每5年1次宫颈刮片检查和HPV检查。
但对于性伴侣较多或既往有HPV感染的女性还是建议每年定期检查TCT和HPV。
什么情况下需要做阴道镜检查?
- TCT异常(结果提示:ASCUS且HPV阳性、LSIL、HISL、ASC-H);
- HPV16或18型阳性,即使TCT正常也建议做阴道镜检查;
- 频繁出现接触性出血;
- 妇科检查宫颈外观不满意,怀疑宫颈癌;
- 可疑阴道恶性肿瘤;
- 宫颈、阴道及外阴病变治疗后复查及评估。
本文转载自其他网站,不可二次转载。文章内容仅供参考,具体治疗请咨询医生或相关专业人士。如有问题,可联系jdh-hezuo@jd.com。
-
免疫检查点抑制剂(lCls)现在被广泛用于多种肿瘤的治疗,最常见的是程序性细胞死亡蛋白1(PD-1)和细胞毒性T淋巴细胞抗原-4(CTLA-4)抑制剂。免疫治疗导致了细胞免疫能力的恢复,以识别和消灭癌细胞。然而,免疫系统平衡的这种变化可能导致免疫相关不良事件(irAEs),这些毒性是该类药物所特有的,一般来说是可控的,但偶尔也会造成重大副作用和死亡。
由于严格的临床试验招募标准,许多患者没办法纳入免疫检查点抑制剂最初的临床试验,这类患者主要包括: 自身免疫性疾病(AlD)、慢性病毒感染、器官移植、器官功能障碍、功能状态差、脑转移患者,以及老年人、儿童和孕妇。近日,肿瘤领域的知名期刊《肿瘤学年鉴》刊登了一篇文章,总结了 免疫检查点抑制剂在上述特殊人群中的疗效和安全性,因为这些人群在临床实践中占据很大比例。
自身免疫性疾病 (AID)
关于免疫检查点抑制剂在AlD人群中的疗效和安全性,在首个针对抗PD-1药物用于AlD患者的回顾性研究中,黑色素瘤患者的客观缓解率(ORR)为33%,AID发作率为38%(6%为3级),其他irAEs发生率与之前临床试验中的报告类似(总体发生率为29%,10%为3级)。随后针对PD-(L)1药物的回顾性研究(主要是黑色素瘤和非小细胞肺癌患者)报告了类似的结果:ORR,22%-54%;AID发作率,6%-42%;irAEs发生率,16%-38%。
迄今为止唯一的前瞻性研究(阿特朱单抗治疗泌尿系统肿瘤)发现,与非AlD患者(N=962)相比,AlD患者(N=35)的irAEs发生率增加(皮肤病、肝病、内分泌和呼吸系统事件以及AlD发作):46% vs 30%;≥3级事件的发生率为14% vs 6%。11%的患者出现AID发作,但可以控制,很少导致免疫治疗停药;ORR为11% vs 14%。
在一项对49篇文献的系统综述中(N=123,主要是黑色素瘤和NSCLC患者),50%的患者出现了AID发作,34%的患者出现了新的非相关性irAEs,其中大部分事件可以用皮质类固醇来控制,无需停用免疫治疗。免疫检查点抑制剂在AID和非AID人群中的临床疗效相似。
总结现有证据来看, 患者本身存在轻度至中度AID,未必要禁止免疫检查点抑制剂的使用,许多患者(约60-90%)没有AID发作或只是轻度发作,不需要停止免疫治疗,甚至不需要使用皮质类固醇。那些经历过irAEs事件或AID发作的患者,通常可以通过标准治疗成功地进行管理。
然而,还有很多问题有待解决,例如, 对中度至重度AID患者或特别是神经系统AID患者,免疫检查点抑制剂治疗的情况还知之甚少。此外,也有过病情严重恶化的报道。因此,需要对这类患者进行个性化的多学科管理。最近发表了一个基于风险的AID患者个体化管理策略,主要探讨的是启动免疫治疗之前使用节制激素用药的选择性免疫抑制剂。
HIV或HBV/HCV感染患者
在对HlV感染的癌症患者的研究中,发现免疫检查点抑制剂治疗产生了抗肿瘤活性,其安全性与非HIV人群中报告的相似,大多数irAEs为1/2级,没有证据表明免疫重建炎症综合征的发生风险会增加。大多数患者在免疫检查点抑制剂治疗过程中同时进行抗逆转录病毒治疗,对HlV病毒负荷或CD4+T细胞计数没有明显不利的影响。
关于免疫检查点抑制剂对HlV潜伏期的影响,各研究结果并不一致。目前正在有前瞻性研究调查ICl治疗的癌症患者中HIV感染的免疫学和病毒学特征。总的来说,现有的数据表明, HlV感染的患者不应排除在免疫检查点抑制剂方案之外,可以在不增加毒性或影响HlV控制的情况下取得良好的临床疗效。
同样,在对乙肝/丙肝患者的免疫检查点抑制剂研究中,免疫检查点抑制剂的临床活性和安全性看起来与非感染者相似,包括多种肿瘤类型。迄今为止最大的回顾性研究发现,HBV再激活/复发率为5.3%。一些患者在免疫检查点抑制剂治疗中HCV RNA有所减少。
免疫缺陷患者,包括移植受者
癌症患者可能同时存在免疫缺陷,例如,皮肤癌患者通常伴有慢性淋巴细胞白血病(CLL),在这些患者中,免疫检查点抑制剂的治疗经验有限。最近一项对不可切除皮肤癌合并血液恶性肿瘤(最常见的是CLL)患者的回顾性研究中,免疫检查点抑制剂治疗后,黑色素瘤的ORR为31.8%,梅克尔细胞癌为18.8%,皮肤鳞状细胞癌(SCC)为26.7%,其生存结局与真实世界中免疫功能正常人群中观察到的结果相似(SCC除外,其生存结局更差)。免疫检查点抑制剂也是CLL患者的一种新兴治疗策略,抗PD-1的早期试验提示对CLL患者有一定疗效,总体上毒性可接受。
免疫状态低下也可能是长期免疫抑制剂治疗的结果,如移植受者所接受的免疫抑制治疗。此外,考虑到CTLA-4和PD-1在诱导和维持异体移植耐受中的作用,使用免疫检查点抑制剂可能有打破耐受和增加移植排斥的风险。在异体造血干细胞移植(allo-HSCT)中,免疫检查点抑制剂可能会增强异体T细胞反应,增强移植物的抗肿瘤效果,但也可能增加移植物抗宿主疾病(GVHD)的发生风险。
实体器官移植受者使用免疫检查点抑制剂的经验主要来自对病例报告的分析,其中最大的是对83个病例(黑色素瘤、肝细胞癌、皮肤SCC)的系统综述,这些病例主要接受抗PD-(L)1治疗(73.5%)。结果显示, 异体移植排斥率为39.8%(肾脏43.4%,肝脏37.5%,心脏16.7%)。这导致71%的病例出现了终末期器官衰竭(肾脏72.7%,肝脏75.0%,心脏0%);ORR为27.7%。
与基于CTLA-4的方案相比,基于PD-(L)1方案的风险更高,但未达到统计学意义。在对64名免疫检查点抑制剂治疗的移植受体(主要是黑色素瘤、肝细胞癌、肺癌)进行的第二项大型系统综述中, 41%的患者出现了移植排斥反应。该人群的ORR为36%,治疗缓解者和非缓解者的移植排斥率相似(36% vs 35%)。
移植排斥的主要风险因素尚不清楚,有研究显示,使用除类固醇以外的≥1种免疫抑制剂、移植后时间较长(>8年)、既往没有排斥病史,移植排斥风险较低。目前还不清楚哪种免疫抑制剂治疗能充分降低排斥风险而又不明显降低免疫检查点抑制剂的活性。
由于透析是肾移植失败后的一种选择,在这种情况下,只要患者充分了解可能的肾衰竭风险和影响,使用免疫检查点抑制剂治疗是可行的。然而, 如果患者无法接受移植排斥和透析风险,就不应该使用抗PD-1药物。不幸的是,在肝脏或心脏异体移植失败的情况下,不存在其他备选方案,因此不建议对患者进行抗PD-1治疗。
参考文献:
Ann Oncol. 2021;32(7):866-880.
京东健康互联网医院医学中心
作者:毛息花,肯塔基大学公共卫生硕士。主要研究方向为癌症流行病学与慢性病流行病学。
-
近年来,宫颈癌越来越多走入人们的视线中,HPV疫苗的火爆也从正面反映了女性健康意识的提高。但是如果认为打了HPV疫苗之后就可以任意妄为,那么就错了。
HPV疫苗预防的型号虽然能够达到90%以上,但是仍然存在100多种病毒类型是没有预防到的,而且HPV疫苗的有效期是5年,5年后需要再次检查后进行接种。
一、医生提醒:不管有没有接种HPV疫苗,3件事仍需提防
1、注意个人卫生
日常生活中要注意不要跟他人共用私人物品,比如脸盆、毛巾、牙刷等,如果他人身上携带HPV的话很容易通过间接途径将病毒传播。自己平时换下来的贴身衣物及时清洗,不要隔夜,经过日晒后再穿戴,避免滋生细菌,带来妇科炎症,降低宫颈免疫,增加HPV感染的风险。
2、少去公共澡堂
北方人一般有去澡堂的习惯,其实其中有着比较大的卫生隐患。因为澡堂中鱼龙混杂,很可能有人身上携带HPV病毒,那么在同处一个水池的时候HPV病毒有可能以水为媒介进行传播。同时在澡堂的时候也要注意避免使用不卫生的浴巾、毛巾,避免上面有HPV病毒残留。
3、避免交往过多对象
HPV传播的主要途径还是来源于男女交往,所以日常生活中交往的对象越多,接触到HPV的概率就越大。即便接种疫苗了,也不能保证完全能够预防到。
二、感染HPV该怎么办,接种疫苗可以转阴吗?
在接种HPV之前,医生通常会建议做一个HPV筛查,如果查出是阳性,那么即便接种了疫苗对该种HPV型号也是没有治愈效果的。真正能够促使HPV转阴的,是要依靠自身免疫力,如果免疫力低下,就会造成HPV的长期感染,有引发宫颈病变甚至癌变的可能。所以HPV转阴的关键在于提高免疫力,主要通过以下2种途径进行:
1、补充硒元素
硒元素是提高免疫力的关键元素,但是食物中往往不能获取到足够的量,这也是很多女性免疫力迟迟得不到提高的原因之一。

有条件的可以通过补充硒元素,直接补充到人体所需的60微克的硒元素,提取自活性更高的麦芽硒,增加吸收率,硒元素能够增强体内巨噬细胞的杀伤力,并且避免被HPV病毒反伤,延长白细胞寿命,起到激活免疫细胞,调节免疫系统的作用。
2、多吃蔬菜水果
缺乏维生素,会导致机体免疫力下降,引发多种疾病,也让宫颈的免疫降低,增加持续感染HPV的风险。日常生活中可以多吃蔬菜水果补充维生素和植物蛋白,这些营养物质能够为免疫细胞提供充足营养,起到增强免疫的效果。
三、接种HPV疫苗有限制,以下人群不建议接种
1、有备孕计划或已怀孕的女性,在接种之后发现怀孕,建议暂停接种,待生产后再继续接种
2、有重大疾病或外伤的人,此时免疫力较低,容易引起不良反应,不建议接种
3、酵母、蛋白质过敏人群,容易引发皮肤反应、呼吸道衰竭等
-
来源:即墨区卫生健康局
根据《中华人民共和国疫苗管理法》等有关法律规定,国家已批准新冠疫苗用于特殊人群应急接种。
即墨区出国人员及留学生人群的接种点,设置在和平社区卫生服务中心成人预防接种门诊。
需携带材料:
即墨区户籍市民:
请携带身份证、有效期内的护照和签证原件及复印件进行预约接种。
非即墨区户籍市民:
除携带上述证件外,还必须携带常住即墨的证明(房权证或者租赁合同均可)。
接种年龄
18-59周岁
接种费用
免费
接种地址
即墨区流浩河三路551号
预约电话
88510791 (工作时间)
17667518597 (工作时间)
预约时间
2020年12月21日—12月25日
上午 8:00—11:00
下午14:00—16:00

特别提示
新冠疫苗需要接种两针次
期间间隔2至4周
即墨区卫生健康局
电话|0532--88512617
地址|即墨区盛兴路78号
本文转载自其他网站,不可二次转载。文章内容仅供参考,具体治疗请咨询医生或相关专业人士。如有问题,可联系jdh-hezuo@jd.com。
-
近年来,免疫缺陷疾病的种类和发病人数都在上升,比如最多见的抗体缺陷病之一——X-连锁无丙种球蛋白血症,在的我国平均发病年龄是1. 33岁。由于患儿在发病之前和正常小儿完全一样,而诊断通常在更晚时才能明确,即使在发达国家也通常要到5岁左右。
一般情况下,患有免疫缺陷的小儿可以接种灭活死疫苗,而不适合接种减毒活疫苗。例如,免疫缺陷病的小儿如果接种了脊灰减毒活疫苗,针对脊髓灰质炎病毒的免疫力不充分,就可能出现对疫苗毒株的感染,严重者会瘫痪甚至死亡),有的小儿没有明显的临床表现,但是机体却长期带毒,并可排泄到体外,甚至毒株不断发生突变,可能产生更强的毒株而危及周围健康人群。对于这部分小儿,禁忌接种活疫苗,而宜选择脊髓灰质炎灭活疫苗,因为灭活疫苗接种后没有上述病毒变异、毒性回升的危险。

但是,对那些尚未发病的免疫缺陷儿童,如果在明确诊断之前接种了减毒活疫苗(如在2个月时开始口服脊灰减毒活疫苗),就可能出现风险。为了减少这一风险,家长可以通过以下几点初步识别那些发病之前“貌似正常”的免疫缺陷儿。
1.小儿防卫感染的能力明显降低,其出现的感染具有反复、严重、持久的特点,并且大多感染一些平常不致病或致病力低而弱的病原体,就要考虑孩子是否有先天性免疫缺陷病。此类患儿大约40%在1岁以内就有感染表现,如T细胞缺陷和联合免疫缺陷病在出生后不久即发病。
2.小儿一年中有8次以上中耳炎,或2次以上严重鼻窦炎,或2次以上肺炎,或在非常见部位发生深部感染2次以上,或反复发生深部皮肤或脏器感染,或需用静脉注射抗菌药物才能清除感染,或由非常见或条件性致病菌感染,或家庭有原发性免疫缺陷病病史的孩子。
3.孩子出现生长发育停滞,缺乏淋巴结和扁桃体,伴有皮肤病变(如毛细血管扩张、出血点等),发生皮肤真菌感染、红斑性狼疮样皮疹,出现共济失调(如孩子走路不协调、写字不稳),一岁以后还出现鹅口疮和口腔溃疡等。

如果一旦家长怀疑孩子患有原发性免疫缺陷病,应及时带其到医院免疫病专科就诊,再根据诊治结果由负责预防接种的医生制定以后的接种计划。
-
乙型病毒性肝炎(乙肝)是当前威胁人类健康的重要传染病之一,被WHO列为要加强控制并最终消灭的传染病。
乙肝主要侵犯儿童及青壮年,是我国病毒性肝炎的主要流行型。乙肝病程迁延,易转变为慢性肝炎、肝硬化及肝癌,是当前威胁人类健康的重要传染病。
目前乙肝尚无根治方法,因此预防乙肝非常重要,而接种乙肝疫苗是预防乙肝最安全、有效、经济的方法,也是降低乙肝危害的根本措施。
大量的研究证实,及时并且全程接种乙肝疫苗能够有效地阻断乙型肝炎病毒( HBV)的传播,降低乙肝表面抗原(HBsAg)的携带率和感染率。

常见问答:
1、 乙肝疫苗有什么作用?
用于预防由乙型肝炎病毒引起的肝炎,也就是通常说的乙肝。
2、 哪些人群需要接种?
根据《国家免疫规划疫苗儿童免疫程序及说明(2021版),新生儿应在出生后24小时内完成乙肝疫苗第一剂的接种。
3、 是否免费?
乙肝疫苗已被纳入我国免疫规划疫苗中,可免费接种。
4、 接种程序与剂次
乙肝疫苗为针剂,一共需要接种三剂:
第一剂:出生24小时内
第二剂:1月龄
第三剂:6月龄
PS:母亲乙肝表面抗原阳性的新生儿在出生12小时内接种1剂乙肝疫苗和乙肝免疫球蛋白,然后分别在1月龄和6月龄接种第2剂、第3剂。
5、 接种前准备
(1)新生儿接种前应检查是否有感冒、过敏、发热或皮肤有炎症和破损等症状,如有这些症状,需暂缓接种。
(2)成人应避免在发热、急性疾病或慢性疾病的活动期接种。
6、注意事项
(1)接种后需要停留30分钟,观察接种者的反应情况,无异常后方可自行离开。回家后适当休息,多饮水,注意保暖,避免进行剧烈的活动。
(2)接种后24小时不要洗澡,以免引起感染。
-
HPV疫苗有没有必要打?
是不是足够安全?
二价、四价、九价,该如何选择?
打完HPV疫苗就万事大吉吗?
......
这些恐怕是每一个要打HPV疫苗的小姐姐们都曾有过的纠结吧。今天的文章希望能帮你们找到答案,如果还没有cover您的问题,欢迎在后台给我们留言,我们也将不断更新答案哦〜
HPV疫苗接种篇
Q1 HPV是如何致癌的?
一旦感染HPV病毒,身体可能会、也可能不会清除HPV感染。如果身体无法清除感染,持续感染可能会导致癌变。如果不及时治疗,其中一些病变将随着时间的推移演变成癌症。筛查和治疗癌前病变可大大降低罹患癌症的风险。Q2 一旦感染HPV,我会得癌症吗?
只有一小部分感染HPV的人会罹患癌症,因此HPV感染并不意味着您会患上癌症!但是,重要的是,如果您符合条件或您的大夫认为您可能从中受益并进行宫颈癌筛查,通过接种疫苗可以降低HPV感染的风险。
Q3 为什么建议在初次性行为之前接种?
HPV疫苗接种建议在初次性行为之前,当然不是我们通常意义上所说的“处女情结”!而是因为HPV病毒本身的特性和HPV疫苗的特点。HPV病毒主要通过性接触传播,其感染率在初次性行为后迅速上升。
而且,HPV疫苗在10-14岁青少年女性体内诱导的抗体GMT水平是15~25岁女性的2倍以上。所以说,HPV疫苗在初次性行为之前接种效果更好!

Q4 有过性生活的女性还有必要接种疫苗吗?
按照Q3的答案,那么,有过性生活的女性还有必要接种HPV疫苗吗?中国城市女性感染高危型HPV的年龄呈“双峰”分布,15-24岁是感染的第一个高峰,40-44岁是感染的第2个高峰。那么已经有过性生活史,但还没接种过HPV疫苗的大龄女性该怎么办呢?虽然没有性生活的女性,接种HPV疫苗的效果最好,但这并不意味着HPV疫苗对有性生活的女性 “Say NO”!
比如,目前已上市的二价HPV疫苗可适用于9-45岁年龄阶段的女性,四价HPV疫苗适用于20-45岁年龄段的女性,即使有过性生活史的女性,也可以及时补种。
而且,及时补种HPV疫苗也是很有必要的,因为45岁左右是宫颈癌的发病高峰期!
Q5 二价、四价和九价疫苗怎么选?
四价疫苗可以预防6、11、16和18型HPV病毒引起的宫颈癌,预防超七成的宫颈癌及超九成的生殖器疣。
九价疫苗能预防6、11、16、18、31、33、45、52和58九种亚型的HPV病毒,预防九成的宫颈癌和超九成的生殖器疣。
二价疫苗是针对宫颈癌HPV16、18型这两种病毒的感染。每一种涵盖的预防种类数量还是有差别的,不过HPV病毒中最高危的两个16和18型都包含了。
Q6 HPV疫苗安全吗?
是的。
HPV疫苗已得到广泛且独立的评估。所有科学证据表明,HPV疫苗非常安全。世界卫生组织(WHO)和世界上几乎所有国家现在都建议接种HPV疫苗。由于全球接种超过2亿针,除了注射部位的暂时反应外(约一周左右的红肿疼痛),没有发现明显的副作用。
宫颈防癌筛查篇
Q1 已经接种疫苗,还需要参加宫颈癌普查吗?
接种疫苗的女孩可能仍需要某种形式的筛查,以预防可能引起癌症的罕见HPV亚型,并且疫苗无法解决(病变)。但是,接种疫苗的女孩罹患癌前病变的风险要低得多,这可以减少筛查的次数。
Q2 我做过筛查没有HPV感染,这是否意味着我没有HPV相关癌症的风险?
这意味着您在不久的将来患癌症的风险非常低。但是,根据您所在地区的筛查政策,将来您仍需要筛查。只要您还有性生活,就有被HPV感染的风险以及极小的癌症风险。
Q3 如果没有性生活史,就不需要做宫颈癌检测了吧?
宫颈癌是由HPV病毒感染所致,一般通过性接触传播。如果没有性生活,通常不会存在HPV病毒感染的问题。而且没有性生活的女性,不方便进行检查。建议注射HPV疫苗,预防病毒的感染,减少今后发生宫颈癌的风险。
有关HPV,您可能关心的其他问题
Q1 如何避免感染HPV?
完全避免HPV可能很困难-超过80%的性活跃者在生活中的某个时刻会感染至少一种生殖器HPV亚型!
但您可以采取一些措施来降低风险:
- 如果您符合条件,或者您的大夫认为您可能会从疫苗中受益,请进行疫苗接种。疫苗接种可以预防最危险的HPV感染,有些疫苗还可以预防生殖器疣;
- 坚持使用安全套可以减少(但不能消除)获得HPV的风险;
- 减少您拥有的性伴侣的数量。
Q2 避孕套会预防HPV吗?
避孕套只能部分覆盖(保护)生殖道皮肤,因此可以部分降低感染风险。持续使用安全套越好,保护的程度就越高。100%全程使用避孕套可将HPV传播的风险降低70%。减少频次使用意味着更少的保护。
Q3 如果我在怀孕期间患有HPV,会影响我的宝宝吗?
HPV不容易从母亲传播到婴儿。
在极少数情况下,分娩时因HPV类型(HPV 6和11)而患有尖锐湿疣的母亲所生的婴儿可能会在婴儿通过产道时感染病毒。
婴儿后来可能在喉部出现疣,可能需要手术治疗。为妇女接种HPV 6和11疫苗可以大大降低母亲将病毒传播给婴儿的风险。(四价、九价HPV疫苗均含这两个亚型)
Q4 服用避孕药会增加感染HPV的风险吗?
已发现长期使用口服避孕药会稍微增加患宫颈癌的风险,但仅限于感染HPV的女性。
大部分证据来自早期研究,目前可用的避孕药雌激素剂量较低。因此,目前尚不清楚该风险(如果有)。
感染HPV是宫颈癌的主要危险因素,预防仍以预防接种为重点,以预防HPV感染和筛查宫颈癌前病变。如有疑问,请咨询您的大夫。
本文转载自其他网站,不可二次转载。文章内容仅供参考,具体治疗请咨询医生或相关专业人士。如有问题,可联系jdh-hezuo@jd.com。
-
目前,新型冠状病毒感染仍在世界范围内肆虐,儿童作为一个弱势群体,免疫系统发育尚不完全,新冠病毒感染儿童重症和死亡一旦发生,将对家庭和社会将造成更大损害1。
而且,儿童数量众多,是整个人群构建新冠病毒免疫屏障的重要组成部分。因此,循序渐进地为儿童群体接种新冠病毒疫苗,对于孩子们的防护以及整体新冠疫情的防控都有着的重要意义1,2。
但是,儿童作为一个比较特殊的群体,年龄尚小,在接种新冠病毒疫苗方面,有什么注意事项呢?
哪些儿童适宜接种 1,2
所有适龄健康儿童都建议接种疫苗,随着相关安全性和有效性的循证医学证据的逐渐完善,根据国家相关新冠病毒疫苗接种指南,再进一步确定低龄儿童接种计划。
处于慢性疾病稳定器(3个月以上)的适龄儿童也可接种;使用中小剂量糖皮质激素和大部分生物制剂(除外利妥昔单抗等针对B细胞的制剂)的儿童,病情稳定至少3月以上,建议在药物使用间歇期接种疫苗。对于这两种情况,建议接种疫苗前家长先带儿童咨询专科主诊医师。

接种禁忌有哪些 1,2
有以下情况的儿童不可接种新冠病毒疫苗:
(1)曾接种新冠病毒疫苗发生严重不良反应者(不包括低热、局部肿痛等一般反应);
(2)对新冠病毒疫苗所含成分有过敏反应者;
(3)既往发生过疫苗严重过敏反应者(如急性过敏反应、血管性水肿、呼吸困难等)。
儿童接种疫苗前后有哪些注意事项 2
儿童由于年纪较小,应由监护人或委托人陪同接种。接种前,给孩子穿着宽松的衣服,不要空腹,叮嘱并监督好儿童配带口罩,陪同人记得携带接种者身份证或户口簿。
儿童监护人要仔细阅读并签署知情同意书,如实提供健康状况和接种禁忌等信息,配合接种人员做好信息登记和知情告知工作。
接种后,需在接种点留观区观察30分钟,回家后注意观察儿童是否有不良反应,如有不适立即就医,并向接种单位报告。同时,注意保持接种部位皮肤的清洁与干燥,避免用手抓挠接种部位。
最后,虽然接种新冠病毒疫苗可以使个体获得免疫力,但是接种疫苗后,仍需要遵守各项防控措施,做好个人防护,督促儿童戴口罩、勤洗手、不挖鼻孔、不揉眼睛,不接触嘴巴。家长做好儿童居住环境的清洁与通风,不带儿童去人员密集的地方。只有做到以上这些,才能够更加万无一失,也是对孩子们更好的负责与保护。
参考文献:
1. 郑跃杰, 等. 儿童新型冠状病毒疫苗接种专家共识[J]. 中华实用儿科临床杂志, 2021, 36(18).
2. 徐保平, 等. 儿童新型冠状病毒疫苗预防接种20问[J]. 中华实用儿科临床杂志, 2021, 36(18).