简称:
大庆市龙凤区三永街道社区卫生服务中心,位于黑龙江省大庆市,宗旨和业务范围是“为社区居民提供基本医疗服务。业务范围:医疗,疾病预防,保健,健康教育,计划生育技术服务”。
-
先天性心脏病是怀孕期间常见的心血管疾病,及时识别心血管并发症风险最高的孕妇至关重要,从而优化产妇和胎儿结局。近期,《美国心脏病学会杂志》发表了一篇专家观点,针对先天性或遗传性心血管疾病孕产妇的管理提供了很多指导意见,包括先天性心脏病、肺动脉高压和瓣膜性心脏病。
先天性心脏病
产妇严重发病率或死亡率的风险取决于先天性心脏病的类型、残留病变的严重程度和心室功能。患有复杂冠心病的女性也有更高的产科和胎儿并发症风险,包括产后出血、自发性早产和小于胎龄儿。孕前风险分层对于育龄期患者至关重要。
孕前评估
孕前影像学检查对于识别高危病变很重要,例如肺动脉高压,严重左侧阻塞性瓣膜病,系统性心室功能不全或主动脉扩张。如果可能,高危病变应在怀孕之前进行治疗。 孕前运动试验可以帮助进行风险分层,尤其是对于心功能不全或瓣膜疾病患者。存在遗传性心血管疾病高风险或有先天性心脏病家族史的女性,建议转至遗传学家进行风险评估。
避孕
对于先天性心脏病女性, 长效可逆性避孕方法比较安全。对于血栓栓塞风险高的先天性心脏病患者和有人工瓣膜的患者,不适合采取联合激素避孕药,应考虑其他避孕方法。
分娩计划
考虑到早产的风险增加,多学科团队应在28周之前记录详细的分娩诊疗计划。 对于大多数患者,首选阴道分娩。对于病情严重、主动脉疾病或前负荷依赖性疾病(例如肺动脉高压)的患者,应接受第二阶段辅助性分娩。所有先天性心脏病患者均应考虑 硬膜外麻醉。
肺动脉高压
在所有肺动脉高压类别中,妊娠都与发病率和死亡风险增加相关。 许多指南均认为肺动脉高压是怀孕的禁忌症。在妊娠期、分娩和产后,多种机制可能导致严重的心血管并发症,如右心衰。在有卵圆孔未闭或艾森曼格综合征时,可能会发生栓塞。其他严重并发症包括晕厥和心源性猝死。
孕前评估
长期钙通道阻滞剂治疗效果较好的肺动脉高压患者,是总体预后最好的一组人群。一些文献报道了更好的结局,也许是由于肺血管扩张剂的广泛使用,但也持续有研究报道孕产妇死亡和需要紧急心肺移植的急性代偿失调的发生。应该对每位患者进行个体化评估,并讨论风险收益比。孕前右心功能不全,血流动力学受损和功能分级差表明患者风险高。根据风险收益比,当前学会指南建议应向肺动脉高压女性提供孕前咨询,告知怀孕的禁忌症,并建议采取有效的避孕措施。
避孕
肺动脉高压患者应考虑采用高效避孕方法。 由于存在血栓栓塞的风险,联合激素疗法通常不可用。宫内节育器和皮下埋植比较安全,并且效果较好。波生坦可能降低口服避孕药的功效。波生坦、安贝生坦、马西替坦和利奥西呱都有潜在的致畸性。如果育龄期女性处方上述药物,则建议采用双重屏障避孕。
妊娠期管理
必须告知患有肺动脉高压的孕妇,本人和胎儿都有很高的孕期风险,应讨论终止妊娠的方法。如果要终止妊娠,应在有肺动脉高压治疗经验的医院进行。如果继续妊娠,则应继续针对疾病进行治疗,按计划进行择期分娩,妇产科医生需和肺动脉高压团队进行密切的多学科合作。患者可能需要在基线口服治疗中增加输液治疗,从而改善血液动力学。由于早产和血液动力学受损的风险增加,可能需要在妊娠中期住院。 妊娠前有血栓栓塞史的患者应继续抗凝治疗。抗凝作为预防血栓栓塞的长期治疗应该个体化考虑。
分娩计划
指南建议在包括产科和心血管麻醉的肺动脉高压中心采用多学科分娩方法。目前没有关于最佳分娩或麻醉方法的指南,应针对每位患者制定个体化分娩计划。 一些专家建议在妊娠34周左右及早进行剖宫产。由于存在低血压和血流动力学不稳定的风险,应避免单次脊髓麻醉。对于艾森曼格综合征患者,除肺动脉高压的建议外,还应考虑分流病变的治疗建议。
产后护理
肺动脉高压引起的产妇死亡大多数发生在产后第一个月,原因是右心衰竭、猝死或血栓栓塞。对于肺动脉高压女性,分娩后应给予密切监测,寻找是否有右心衰竭,并至少在头几天在重症监护室。产后给予血栓栓塞预防性用药也至关重要。
瓣膜性心脏病
育龄女性的瓣膜疾病是常见的先天性疾病。患有瓣膜性心脏病的女性在妊娠期间发生并发症的风险增加,包括心力衰竭、房性心律不齐、产后出血和胎儿结局不良。
孕前评估
指南建议,根据心功能分级和超声心动图,对所有瓣膜病患者,由心脏科专家和具有孕期瓣膜性心脏病专业知识的母婴专家给予孕前风险分层。 患有严重瓣膜疾病的无症状女性可考虑通过运动试验进行风险评估。对于符合进行瓣膜病干预指南标准的女性,建议孕前进行瓣膜干预。
避孕
对于患有单纯性心脏瓣膜病的女性,所有避孕方法都是安全的。指南建议,对于有人工心脏瓣膜或有血栓并发症风险的女性,考虑到血栓栓塞的风险,应该避免联合激素避孕药。
妊娠和分娩计划
对于患有严重瓣膜疾病的女性(C和D期),需要经验丰富的多学科心脏-产科团队。诊治团队应根据患者的个性化需求制定全面的妊娠管理和分娩计划。分娩计划包括可能需要进行侵入性血流动力学监测,应在分娩前进行记录。多数无症状的女性可以选择自然分娩。在分娩时,左心室后负荷突然增加,增加急性心力衰竭的发生风险。产后早期是出现病情恶化的风险最高时期,因此需要长期住院观察和密切门诊随访。
参考文献:
J Am Coll Cardiol. 2021 Apr 13; 77(14):1778-1798.
京东健康互联网医院医学中心
作者:姚佑楠,就读于北京协和医院阜外医院。从事心力衰竭相关工作,研究方向为心衰管理、质量控制以及药物经济学。
-

视频简介
作者:郑州市第二人民医院 中医外科 主治医师 朱亚辉各大平台上的运动步数,大家应该都了解,不少人把每天步行1万步当做运动目标。
步数达到便说明,今天的运动量达标,对身体好;若没达到,当天运动量就不够。那么,日行万步,对身体是真的好吗?
-

健康饮食就是既要吃得好,又吃得适量,均衡饮食,是结合自身身体及外部环境,选择正确的饮食搭配。
在饮食过程中,尽量避开一些油脂量过高的食物。每天的食谱应至少包括牛奶(半斤)、鸡蛋(1个)、豆制品(2两)等三种中的两种。每天都要吃肉(2~3两),鱼和海鲜更好一些,肉类的话,一定要选瘦的,越瘦越健康。另外每餐都要有至少两种以上蔬菜(总量达每天一斤左右),水果每天约半斤。
-


很多人吃饭的时候特别谨慎,看着主食也不敢吃,唯恐自己胖上几斤。不吃主食也不行,不但减肥会更加困难,也会影响到身体健康。于是有些网友就问,有没有吃了不会胖的主食?

在我们父母或者是爷爷那一代,他们吃到的主食与现在我们吃的主食有着很大的差别。那时候的主食不是白面馒头,也不是白米饭,而是粗杂粮做成的主食。

粗杂粮的加工度比较低,能够保留更多的膳食纤维和B族维生素,对于减肥也有着很好的帮助。想要减肥,就要选择加工度低的粗杂粮。
粗杂粮的种类比较多,而在这些粗杂粮中饱腹感更强一点的就是燕麦。

虽然燕麦所含有的热量并不比大米低多少,但是燕麦的消化吸收速度比较慢,饱腹感特别强,即使少吃点也不会有饥饿感。
燕麦中所含有的B族维生素也比较多,而B族维生素参与人体能量代谢,足量的B族维生素能够让减肥起到事半功倍的效果。更何况燕麦的价格也比较便宜,把燕麦作为主食来吃,减肥也就变得更简单。
-

概述:中医养生就是所谓生就是指生命、生存、生长之意,所谓养即保养、调养、补养之意。养生就是保养生命的意思。中医养生是以传统中医理论为指导,遵循阴阳五行、生、长、化、收、藏之变化规律,对人体进行科学调养,颐养生命,增强体质,预防疾病,保持生命健康活力,从而达到益寿延年的一种意识活动。中医养生主要有预防观、整体观、平衡观、辨证观,主要体现在未病先防、未老先养、天人相应、形神兼备,调整阴阳、补偏救弊,动静有常、和谐适度。体适应内外环境、保持阴阳平衡,从而达到延年益寿的目的,还要考虑季节环境的变化,采取不同的方法顺势而为。
中医养生保健的理念有三点:第一是未病先防;第二是既病防变,扶助正气、驱除邪气;第三是预后防复发。
另外,还要注重养心,保持良好的心态。
-

怀孕需要健康的饮食才能孕育出健康的宝宝,包括摄入足够的能量、蛋白质、维生素和矿物质,以满足母亲和胎儿增加的需求。然而,对于许多孕妇来说,饮食中水果、蔬菜、肉类和乳制品的摄入量往往不能满足孕期的需求,并可能导致微量营养素缺乏,在贫困地区这一现象更为突出,故临床上建议采取产前营养补充剂作为辅助补充,最常见的补充剂为铁和叶酸复合制剂(IFA),以及新型的多种微量营养素补充剂(MMS),本文对MMS和常规IFA进行相应的实验数据对比,仅供临床参考,临床医生应根据妇女的具体身体情况和经济条件予以开具。
常规补充剂 铁和叶酸(IFA)是多年来最常用的孕妇营养补充剂,孕妇缺铁是最常见的微量营养素缺乏症,是导致贫血的主要原因。据WHO估计,贫血影响全球40%的孕妇,世界范围内东南亚区域(49%)、非洲区域(46%)和东地中海区域(41%)的患病率最高。据估计,西太平洋地区(33%)、美洲(26%)和欧洲(27%)的发病率较低。因此,妊娠期间补充铁被认为是十分必要的,另外叶酸还建议作为常规孕前及孕期补充,可预防胎儿神经管缺陷。铁和叶酸(IFA)往往联合补充,建议剂量为每日30mg或60mg铁和0.4毫克叶酸。
MMS补充剂 MMS包含维生素A 800µg;维生素E 10mg;维生素D 200 IU;烟酸18mg;叶酸400µg;维生素B1 1.4mg;维生素B2 1.4mg;维生素B6 1.9mg;维生素B12 2.6µg;维生素C 70mg;锌15mg;铁30mg;硒65µg;铜2mg;碘150µg。MMS不仅包括铁和叶酸,其中的钙及维生素也是孕妇孕期易缺乏的微量元素,贫铁地区可选择含有60mg铁的MMS作为补充剂。
数据比较
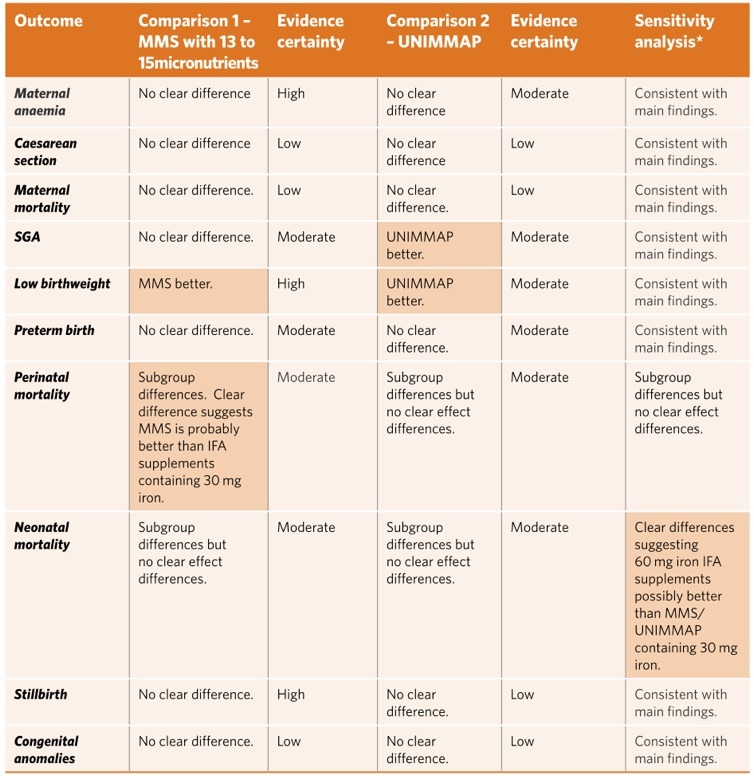
较多的微量元素种类可能会导致孕妇产生一定的顾虑,难免出现MMS和IFA安全性相关顾虑,下文中的证据分析主要针对这一顾虑展开(对比差异如下图),数据来源为世界卫生组织(WHO),主要研究对象为中低收入国家,其中包含中国,对我国孕妇营养素补充有指导意义。
(图片来源于参考文献)
孕产妇贫血(妊娠晚期Hb < 110 g/L):WHO证据表明,与IFA补充剂相比,MMS可能对孕产妇贫血的影响很小或没有影响(8项试验;风险比[RR]: 1.03, 95%置信区间[CI]: 0.92 - 1.15;高确定性的证据)。
剖宫产:有证据表明,与IFA补充剂相比,MMS对剖宫产率的影响很小或没有影响(四项试验;RR: 1.04, 95% CI: 0.76 - 1.43;低确定性证据,由于研究设计的局限性和不精确性而降级)。
孕产妇死亡率:有证据表明,与IFA补充剂相比,MMS可能对孕产妇死亡率影响很小或没有影响(6项试验;RR: 1.06, 95%可信区间:0.72 - 1.54;低确定性证据,由于设计限制和不精确而降级)。
小于孕龄儿(SGA):有证据表明,与IFA补充剂相比,MMS对SGA新生儿的风险影响很小或没有影响(15项试验;RR: 0.98, 95% CI: 0.96 - 1.00;中度确定性证据,由于怀疑发表偏倚而降级)。亚组结果和敏感性分析限制在10个研究使用0.4毫克叶酸剂量与总体结果一致。另外9项试验;RR: 0.91, 95% CI: 0.85 - 0.98;中度确定性证据,因设计限制而降级。
低出生体重:有证据表明,与IFA补充剂相比,MMS可降低低出生体重新生儿的风险(16项试验;RR: 0.88, 95% CI: 0.86 - 0.91;高确定性的证据)。使用0.4毫克叶酸剂量的13项研究的亚组结果和敏感性分析与总体结果一致。另外证据表明,与IFA补充剂相比,MMS补充剂可能降低低出生体重新生儿的风险(10项试验;RR: 0.87, 95% CI: 0.81 - 0.94;中度确定性证据,由于设计限制而降级)。
早产:有证据表明,与IFA补充剂相比,MMS对早产的影响很小或没有影响(16项试验;RR: 0.94, 95% CI: 0.88 - 1.00;中度确定性证据,因研究设计限制而降级)。使用0.4毫克叶酸剂量的13项研究的亚组结果和敏感性分析与总体结果一致。另外证据表明UNIMMAP的效果可能类似于IFA补充剂(10次试验;RR: 1.00, 95%可信区间:0.96 - 1.03;中度确定性证据,由于设计限制而降级)。
围产期死亡率:60mg铁亚组的证据表明,MMS和IFA补充剂之间很少或没有区别(9项试验;RR: 1.15, 95% CI: 0.93 - 1.42;中度确定性证据),而30mg铁亚组的证据表明,MMS可能与较低的围产期死亡率有关(四项试验;RR: 0.92, 95% CI: 0.86 - 0.98;moderate-certainty证据)。敏感性分析仅限于三个使用0.4毫克叶酸剂量的研究,后一个亚组的效果估计包括无差异的可能性。
新生儿死亡率:就围产期死亡率而言,新生儿死亡率的亚组结果因IFA补充铁的剂量不同而不同(亚组差异检验:P = 0.08, I2 = 68.4%),因此亚组数据未合并。来自60毫克IFA补充剂亚组的证据初步表明,两者之间的差异可能很小或没有差异(9项试验;RR: 1.22, 95% CI: 0.94 - 1.56);一项敏感性分析仅限于使用0.4 mg叶酸剂量的11个试验(RR: 1.32, 95% CI: 1.05 - 1.65),中度确定性证据(因不精确性而降级)成为支持IFA补充剂的明显差异。然而,对于30mg铁的亚组,证据表明MMS和IFA补充剂在新生儿死亡率上可能几乎没有差异(四项试验;RR: 0.95, 95% CI: 0.87 - 1.04;中度确定性证据,因铁的临床剂量不一致而降级)。
死产:证据表明,MMS和IFA补充剂在死产方面几乎没有或没有区别(15项试验;RR: 0.98, 95% CI: 0.87 - 1.10;高确定性的证据)。另外有证据表明,UNIMMAP补充剂可能与IFA补充剂对死产率有类似的影响(10项试验;RR: 1.00, 95%可信区间:0.86 - 1.17;低确定性证据,由于设计限制和怀疑发表偏倚而降级)。
先天性异常:与IFA补充相比,MMS可能对先天性异常的风险影响很小或没有影响(两项试验;RR: 1.34, 95% CI: 0.25 ~ 7.12;低确定性证据,由于设计限制和不精确而降级)。另外证据表明MMS对先天性异常的影响可能类似于IFA补充疗法(一项有1200名妇女参加的试验;RR: 0.99, 95% CI: 0.14 - 7.04;低确定性证据,由于不精确性和设计限制而降级)。
另外,对子痫前期、妊娠糖尿病、感染和积极妊娠结局的综述中没有相关数据。
总的来说,应用MMS除了低出生体重的概率降低了12%(9-14%),产妇、胎儿或新生儿结局没有明显差异。一些亚组证据表明,含60mg铁的IFA补充剂可能与低于MMS的新生儿死亡率有关。其他亚组证据表明,当将MMS与含有相同剂量铁(30毫克)的IFA补充剂进行比较时,MMS可能与比IFA补充剂有更低的围产期死亡率。以上数据差异性并非颠覆性,且存在一定偏差,故临床上应因人制宜,根据孕妇的具体情况开具补充剂。
参考文献:
[1]、WHO antenatal care recommendations for a positive pregnancy experience:Nutritional interventions update: multiple micronutrient supplements during pregnancy
京东健康互联网医院医学中心
作者简介:王琪,郑州大学医学院,硕士研究生,研究生方向为医学营养学专业,对临床常见病的营养治疗有深入研究,发表论文4篇。
-
一、定义
由于腰椎间盘退行性变,引起髓核组织突出,压迫或刺激神经根而产生的一系列临床表现。
二、腰椎间盘突出症的分型有哪些?
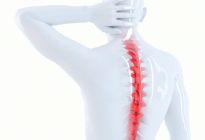
腰椎间盘突出分为膨出型、突出型、脱出型和游离型。分型主要是依据内、外层纤维环和后纵韧带的完整性进行划分,如下图所示:
A:膨出型:纤维环内层破裂,外层完整;
B:突出型:纤维环内层和外层均破裂,后纵韧带完整;
C:脱出型:纤维环内层和外层均破裂,后纵韧带也破裂,髓核根部在椎间隙内;
D:游离型:纤维环内层、外层和后纵韧带均破裂,椎间盘脱离,突入椎管;
这里有一点要请大家注意,椎间盘突出的分型与临床症状不相关,并不是突出越重,症状越重,临床症状与神经根受压的部位、程度以及受到的炎症刺激有关。
三、腰椎间盘突出症的原因有哪些?
1、外伤:外伤是腰椎间盘突出症最常见的因素,多见于年轻人。因为年轻人的腰椎间盘髓核退变的程度不重,如果一个年轻人得了腰椎间盘突出症,那么他很大概率上会有腰椎的外伤史。这里所说的外伤时,并不仅仅指那种暴力性的外伤,长期的久坐、姿势不正确,这种缓慢进展的损伤也算作外伤。另外引发腰部疼痛最常见的情况就是搬东西—姿势不正确地搬东西,这是诱发年轻人腰部疼痛最常见的一种损伤。
2、职业:有很多职业需要长期的久坐或者负重,长期不正确姿势的久坐或负重都会对腰椎间盘产生很大的压力,从而诱发腰椎间盘突出症。常见的职业有司机、办公室白领、IT从业者、重体力劳动者,比如煤矿工人、建筑工人、举重运动员等。
3、妊娠:怀孕也是诱发腰椎间盘突出症的一个很重要因素,原因比较多,我分析主要是以下3点:
(1)10月怀胎,天天挺着一个大肚子,腰部承受更大的压力,导致腰骶部肌肉持续紧张,会产生腰肌劳损,这一点大家都能想得到!
(2)此外,在怀孕期间,孕妇体内的雌激素、孕激素水平会发生变化,它们的变化会使全身韧带处于松弛状态,尤其是骨盆韧带的松弛,这样有利于分娩。但是它们也会导致腰部韧带(尤其是防止腰椎间盘突出的后纵韧带)松弛,使腰椎间盘容易突出,从而出现产后腰痛。
(3)在生完孩子后,产妇喂奶姿势的不正确、抱孩子反复弯腰也会导致腰痛的加重。
那么如何解决产后腰痛呢?患者可以产后适当锻炼腰背部肌肉,保持喂奶姿势的正确(可参考我的文章:颈部及腰背肌锻炼小燕飞和五点支撑)。如果疼痛还是不缓解,而且没有母乳喂养,可以考虑吃点消炎止痛药,如果还在母乳喂养,尽量不要吃药,可以去正规的中医推拿科、康复理疗科做一些物理治疗等。
4、遗传因素:腰椎间盘突出是有遗传因素的。小于20岁的腰椎间盘突出的病人32%有家族病史。所以如果你的父亲母亲有腰椎间盘突出的病史,那你更要小心的呵护你的腰了,因为你发生腰椎间盘突出的概率要比其他人要大一些。另外有色人种发病率比较低,比如印第安人、爱斯基摩人,他们的发病率要比黄种人和白种人要低。
5、腰椎结构先天异常:正常人有5个腰椎,腰椎骶化和骶椎腰化的病人他们分别有4个、6个腰椎,腰椎数量不正常会使腰椎间盘承受的压力正常人要大,所以说他们发生腰椎间盘突出的概率要比正常人要大。另外腰底部结构不对称呢也会使腰椎间盘承受的压力比正常人要大,也容易得腰椎间盘突出症。想知道自己的腰椎结构是否正常,很简单,到医院拍一个腰椎的正侧位X线片就可以了。
-

据调查显示,我国目前约有1.3亿慢性肾病患者,但由于大家对慢性肾病的认识不够及不重视,很多患者都是在出现肾衰竭、尿毒症之后才去医院就诊,因此而错过了最佳的治疗时机。下面就给大家介绍一下慢性肾脏病相关的知识。
不少患者早期并没有任何症状,或有轻微的眼睑、脚踝部浮肿,即使有水肿、血尿症状,往往一周甚至几天就自行消失了。
慢性肾脏病早期可能出现以下9类症状:
1.乏力、容易疲劳、腰酸、腰痛;
2.尿中出现泡沫增多且不易消退,尿蛋白排泄增多;
3.血尿;
4.夜尿增多;
5.反复眼睑或下肢浮肿;
6.血压增高;
7.不明原因的贫血、皮肤瘙痒、抽筋、牙龈出血等;
8.不明原因的食欲减退、恶心、呕吐等;
9.尿量减少。
慢性肾病患者该注意哪些问题:
1、合理的膳食:肾病患者在补充蛋白质时,要少食豆制品等利用率较低的植物性蛋白,尽量吃肉、蛋、奶类等富含易于消化吸收的高质量蛋白的动物性蛋白。否则,容易加重肾功能的负担,影响疗效。当患者到达肾功用不全,并尿量减少时,不宜食用高蛋白质食品,以免引发尿毒症。伴发水肿和高血压、高血钠的患者也要控制钠盐的摄入量。
2、避免过度劳累,精神压力大。要养成良好的生活习惯,保持有规律的生活。平时要合理安排生活作息制度,多参加体育锻炼。注意个人卫生,保持心情愉悦。
3、进行适当的运动锻炼,不仅可以增强机体的抗病能力,保持愉快的心情,而且在一定程度上增加进食量,对于营养不良,缺乏蛋白质引起的肌肉萎缩,也有一定的改。4、预防细菌或病毒感染。
多久体检一次?
正常人最好每年定期做一次尿常规检查,有必要的话做B超及肾功能检查;而有糖尿病的患者,最好每半年检查一次微量白蛋白,适时了解自己的病情,并积极接受规范化的治疗。

哪些是肾脏疾病的高发人群呢?
1、老年人
随着年龄的增加,肾脏功能自然衰老,对药物更敏感,动脉硬化也是肾功能损害的重要原因。
2、高血压患者
长期高血压也会引起肾动脉的硬化,影响肾功能。
3、高脂血症患者
血脂沉积在血管中,会影响肾血管,使得肾动脉硬化;同时,肥胖的人除了血脂高影响肾功能外,机体的高代谢也使得肾脏功能受损。
4、乱吃药的人
药物通过肾脏排泄,有些药物可能会对肾脏造成不可挽回的伤害。
5、家族中有慢性肾脏病的人
有调查发现,家庭成员中有肾脏病史,其它成员患肾脏病的概率要升高5~8倍。
6、自身免疫性疾病患者
自身免疫性疾病主要是系统性红斑狼疮、类风湿性关节炎、强直性脊柱炎和血管炎等,都会引起肾脏病,这种情况相当多见,尤其在年轻女性。
7、某些慢性疾病患者:
半数的糖尿病患者10年左右会发展为慢性肾脏病,肝炎病毒在损害肝脏的同时也可引起肾脏病。
文章图片来源于网络,作品版权归原作者所有。
京东健康互联网医院医学中心
作者介绍:袁群生,北京协和医院副主任医师,肾内科主治医师,医学硕士,副教授。1993研究生毕业至北京协和医院肾内科工作,任住院医师,擅长各种原发性和继发性肾小球疾病、肾病综合征、肾小管-间质疾病、慢性肾衰各种并发症、高血压和糖尿病肾损害的诊治。
-


水肿,炎症,疼痛等症状,一定程度上将影响手术的正常进行,甚至影响未来康复的结果。在骨科手术前,往往都需要消炎,消除水肿,才开始骨科手术。因此。
临床上常用RICE原则处理急性期损伤处,即保护、休息、冷敷、加压、抬高。从损伤发生直至手术后恢复期,都应按照RICE原则进行处理,可以降低二次损伤风险,减少肿胀,减轻疼痛,提高手术质量,加快术后康复的速度。

如何实施RICE原则
1)休息(R):患者当立即停止一切需要损伤部位参与的活动,尤其是会造成二次损伤活动,如扭转、弯曲等。必要时使用护具固定损伤部位。

2)冰敷(I):使用冰袋固定于损伤处或损伤处周围,进行降温。建议在24小时内间断性重复多次,单次不超过20分钟。
3)压迫(C):使用毛巾、压力带等包裹受损部位,对损伤局部或周围进行压迫时,不宜缠绕得过紧,以表皮微微凹陷即可,避免液体回流受阻。
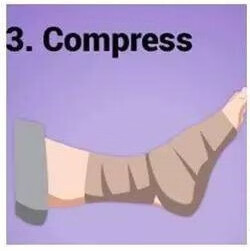
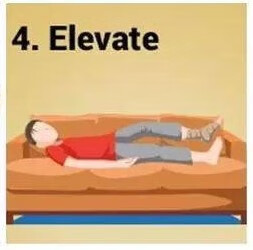
4)抬高(Elevation):患者应是损伤部位放松,并将损伤侧抬高于心脏,这样有利于损伤部位的液体回流。以膝关节患者为例,患者仰躺在床上,并在小腿下方放置垫子垫高受伤下肢。
冷敷联合加压将产生更明确的疗效!

以上讲到了急性期骨科康复的重要流程,而在急性损伤出现的时刻越是简单治疗方法和和操作,越能最大限度的降低患者的焦虑心情,有效提高患者术后恢复速率。
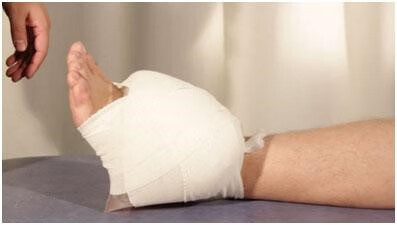
目前联合冷敷和加压的治疗方式从操作上降低了患者独立操作的难度,采用包裹式的固定带能够更好的促进血管收缩、减轻局部炎症反应和疼痛。同在冷敷治疗的同时对关节有一定的压迫作用,有利于减轻局部出血和肿胀。采用可冷敷加压的固定带配合骨科手术准备,也可以实现控制水肿、减轻炎症,缓解局部疼痛,有利于术后康复的顺利开展。

展开更多
展开更多