简称:
芙蓉区五里牌街道车站路社区卫生服务站,成立于2010年,位于湖南省长沙市,业务范围是“预防保健科、全科医疗科、妇产科(妇科专业)、中医科”。该社会组织注册资金80万人民币。
-

正面乳胶+反面椰棕,软硬两用的睡眠好物
-
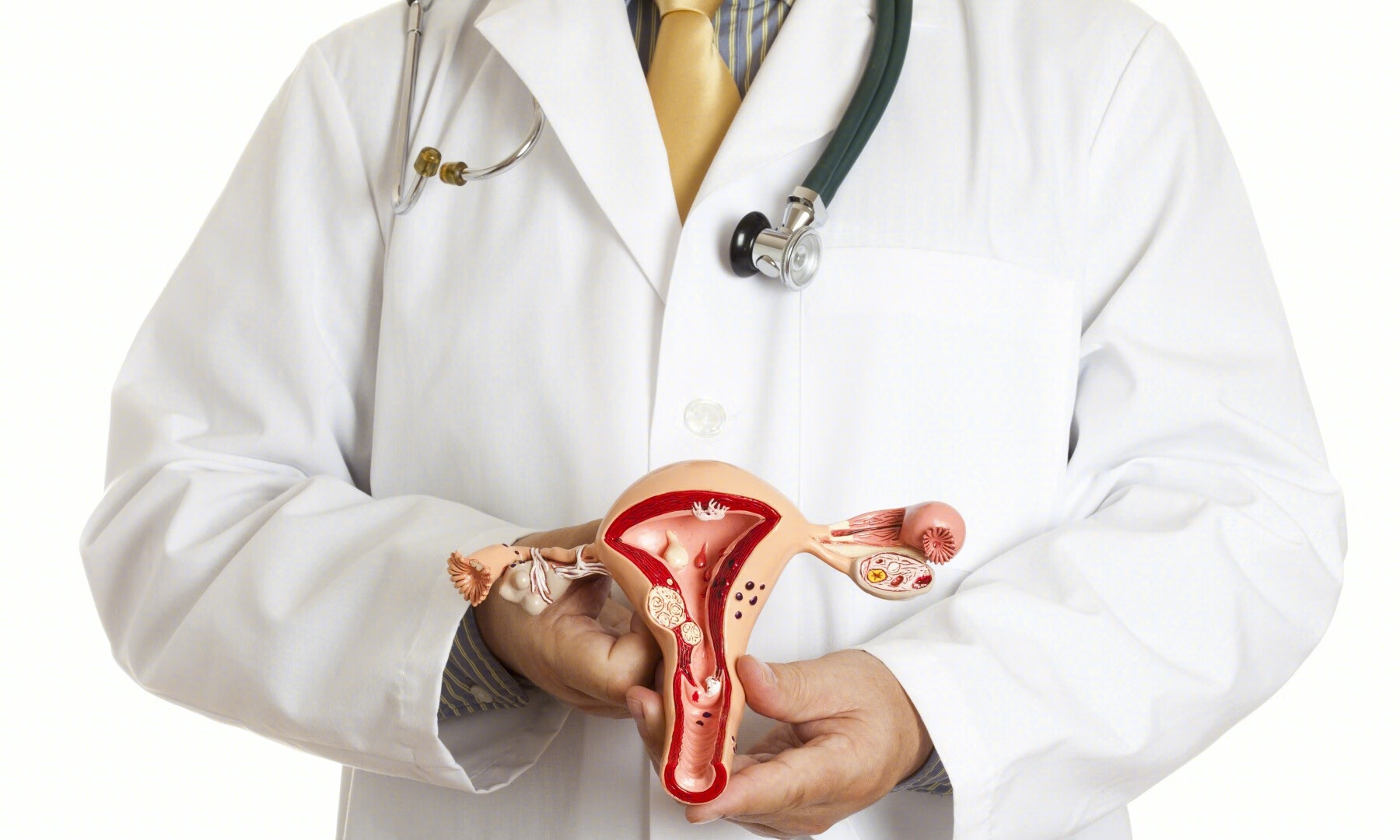
肥胖和与代谢综合征相关疾病,包括糖尿病和多囊卵巢综合征,是子宫内膜癌的危险因素。另外,雌激素过量,包括分泌雌激素肿瘤和激素替代激素(如不含黄体酮的雌激素治疗),增加女性子宫内膜癌的风险。他莫昔芬治疗也会时子宫内膜癌风险增加。预防子宫内膜癌的因素包括胎次(胎次与子宫内膜癌风险成反比)和口服避孕药。口服避孕药可将子宫内膜癌的风险降低30-40%,长时间使用可增加保护作用,这种保护作用在停止使用后可以持续数十年。
子宫内膜癌的手术治疗和分期
手术是早期子宫内膜癌治疗的主要手段,分期是基于手术后病理进行的评估。对于大多数患有子宫内膜癌的女性来说,可用的手术方法包括腹腔镜或机器人切除子宫、子宫颈、输卵管和卵巢,以及前哨淋巴结评估。两项随机手术试验表明,微创手术与传统开腹手术相比,术后并发症发生率显著降低,改善短期生活质量。然而,两项长期随访研究显示,不同手术方式的患者总生存率无显著差异。
多年来,子宫内膜癌的初始手术评估就包括对盆腔和主动脉旁淋巴结行标准淋巴结切除术,超过30%的患者会出现淋巴水肿,短期风险包括手术时间延长和失血量增加。过去十年中,前哨淋巴结策略已得到不断发展和完善。将吲哚青蓝染料注入宫颈,识别并切除双侧前哨淋巴结(如果没有识别出前哨淋巴结,则进行单侧特异性淋巴结切除术),并对前哨淋巴结进行病理学超分期。
为确定前哨淋巴结策略是否可能遗漏阳性盆腔淋巴结,进行了一项多中心前瞻性队列研究,在前哨淋巴结定位后进行了完整的淋巴结切除。在385名女性中,86%的患者成功定位了至少一个前哨淋巴结,假阴性率为2.8%。一项类似的研究中对高风险患者进行了研究,结果显示89%的患者成功定位了至少一个前哨淋巴结,假阴性率为4.3%。
初次手术后,使用FIGO2009分期系统对子宫内膜癌进行分期;AJCC的TNM分期系统也可以与FIGO分期结合使用。
早期子宫内膜癌的辅助治疗
近75%的子宫内膜癌患者为FIGO I期疾病,5年总生存率超过90%。多项前瞻性研究尝试如何识别复发风险高的早期子宫内膜癌患者,并对其进行有效的辅助治疗。然而,到目前为止, 还没有发现能提高总体生存率的辅助治疗策略。
I期子宫内膜癌,肿瘤1级或2级,子宫肌层浸润小于50%的女性患者,生存率为97%,不需要辅助治疗。其余I期患者可根据年龄、肿瘤分级、组织学特征、肌层浸润程度以及淋巴血管浸润的存在与否,分为低-中风险、高-中风险和高风险亚组,但对亚组的具体标准还没有达成共识。多项研究表明,辅助治疗对高-中风险亚组患者的生存没有益处;一个重要的进展是降级治疗,从全骨盆放射治疗转向阴道近距离放疗或监测。
处于疾病早期但风险较高的患者,即那些肿瘤3级且子宫肌层浸润程度达到50%以上的患者,无论淋巴血管受累程度如何,复发风险都会增加,传统上需接受盆腔放疗。两项大型前瞻性研究, GOG–249试验和PORTEC-3试验,纳入了早期高危患者,但没有一项研究发现何种治疗策略可比盆腔放疗更有生存优势。目前研究 将辅助治疗进一步局限于阴道穹隆近距离放疗,特别是手术分期为早期高危的患者。
早期子宫内膜癌的一个重要亚组是具有 浆液性组织学特征的患者。这些肿瘤患者有很高的远处转移风险,即使疾病仅限于子宫内膜。I期浆液性疾病患者有较高的盆腔外复发风险,通常推荐包括系统化疗(卡铂和紫杉醇)和阴道近距离放疗在内的辅助治疗,但还没有前瞻性随机试验显示出生存获益。这种方案也可用于罕见的侵袭性类型的早期肿瘤,如癌肉瘤。
晚期和复发性子宫内膜癌的治疗
子宫内膜癌分子学特征在指导晚期和复发性子宫内膜癌的治疗中至关重要。除了组织学分析外,雌激素受体(ER)和孕激素受体(PR)状态的评估,MSI(微卫星不稳定),以及HER2状态的评估,对浆液性癌也很重要。
对于HER2过度表达的子宫浆液性癌患者,将 曲妥珠单抗加入卡铂和紫杉醇方案中可延长无进展生存期。这种三联用药方案对接受初始治疗的子宫浆液性癌患者的疗效,要大于复发性疾病患者。目前,对于其他复发性子宫内膜癌, 卡铂+紫杉醇被认为是标准治疗方案,中位无进展生存期为13个月,总生存期为37个月。在化疗中加入贝伐珠单抗和其他生物制剂的研究没有显示出任何获益。对于晚期和复发性子宫癌肉瘤的患者,一线治疗策略是卡铂+紫杉醇。
对于晚期或复发性、肿瘤1级或2级、ER和PR阳性的子宫内膜癌患者,自1961年以来, 激素(特别是孕酮)一直是一种治疗选择。不幸的是,没有随机试验比较一线治疗中化疗和激素治疗的疗效。临床上,化疗可作为晚期和复发性疾病的一线治疗,激素治疗适用于身体状态有限的女性的二线或三线治疗。 孕激素可单独使用,但联合疗法的临床试验结果表明,联合治疗的疗效更好。醋酸甲地孕酮和他莫西芬的序贯治疗,患者缓解率为27%,53%的缓解可持续20个月以上。
近期,抗雌激素治疗和生物制剂的新型联合疗法被证明是有效的,可作为子宫内膜癌的二线或三线治疗。依维莫司+来曲唑的客观缓解率为32%。在一项单组随访研究中,将二甲双胍加入到依维莫司+来曲唑方案中,客观缓解率为28%,PR阳性患者缓解率为45%。根据一项随机试验的初步数据,将依维莫司+来曲唑与他莫西芬和醋酸甲孕酮序贯治疗方案进行了比较,结果显示两组的疗效相似,前者可显著降低血栓发生的风险。可以考虑单独使用芳香化酶抑制剂、氟维司群或他莫昔芬,但 单药治疗的缓解率通常比联合治疗低。
对于二线或三线治疗失败但身体状况较好的患者,标准治疗方案的选择包括 贝伐珠单抗、紫杉醇和阿霉素。可使用下一代测序技术检测患者的基因突变情况,看患者是否符合临床试验的条件,例如,PI3K通路突变。
参考文献:
N Engl J Med. 2020;383(21):2053-2064.
京东健康互联网医院医学中心
作者:刘山水,医学博士、副教授。研究疾病领域为老年疾病及常见慢病,已在国内外医学期刊发表署名论文80余篇。
-


人的一生中有近三分之一的时间都在睡眠中度过,由此可见睡眠对于每个人的重要性。想要睡眠质量好,好的睡姿是必不可少的。而错误的睡姿不但会影响睡眠质量,还会加重身体负担,严重者更有可能产生疾病,对于男性健康而言,同样如此。

仰卧式睡姿与健康
在人们的睡眠中,常见的睡眠姿势大致可总结为仰卧式、侧卧式,包括左侧卧式和右侧卧式、胎儿式、枕臂式、俯卧式等多种睡眠姿势。其中,仰卧式睡姿是最为常见的睡姿之一,睡眠者一般呈腹部向上、身体和下肢伸直的姿势睡觉,该睡姿虽然一般不会压迫到腑脏器官,却极容易把手无意识的放在胸前,从而可能会容易使人因心肺受压而做噩梦。

左侧卧式睡姿与健康
睡眠者左胳膊放在身体下面,双腿微曲的姿势为左侧卧式睡姿,右胳膊压在身下,双腿微曲的姿势则为右侧卧式睡姿,侧卧式睡姿容易让人体放松,更好的消除疲劳,尤其是左侧卧式睡姿更有利于孕妇的睡眠、有利于母婴的健康。
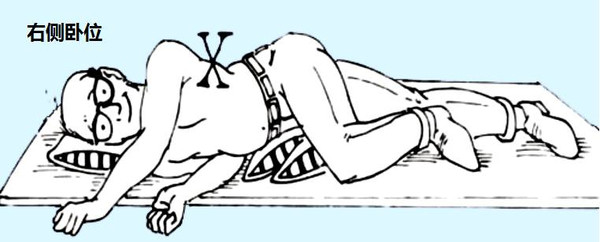
右侧卧式睡姿与健康
右侧卧式睡姿还有利于心脏免受压迫,从而有利于身体更好的进行血液循环。但是,侧卧式睡姿也比较容易让人出现入睡困难的问题,进而让人的睡眠出现不稳定的现象。

胎儿式睡姿与健康
胎儿式睡姿,即是指睡眠者想胎儿一样,睡觉时保持身体蜷伏,手抚枕头侧睡的睡眠姿势,该睡姿可以使人的全身肌肉处于放松的状态,因而有利于缓解人体的全身疲劳,但长期坚持此姿势睡觉,也会容易引起或加重颈痛和头痛、导致弯腰驼背。

枕臂式睡眠与健康
枕臂式睡眠,顾名思义就是睡觉时枕着自己的手臂入睡,以手臂充当睡枕。该睡姿因为会使手臂因为长时间处于静止状态,且被头颈部压着,所以极易引发上臂的桡神经受到压迫性伤害,从而导致前臂、手腕、手指等部位的麻痹。
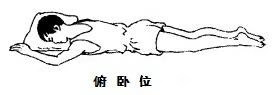
俯卧式睡姿与健康
俯卧式睡姿即睡眠者保持俯着身子、腹部朝下、双手伸过肩的位置的姿势睡觉,人们也常称此姿势为“趴着睡觉”。俯卧式睡姿容易加重心脏和肺部的压力、影响人的呼吸,所患有心脏病、高血压、脑血栓等类疾病的患者应避免选择这种睡姿。
有利于男性的睡觉姿势
相较女性而言,男人选择右侧卧、仰卧的睡姿更有利于其健康。右侧卧睡姿既不会让心脏受到压迫,也不会让男性的生殖器官受都压迫,而且还能让身体肌肉得到放松,从而更好的缓解身体的疲劳。但需要注意的,保持右侧卧睡姿时,应该避免将生殖器夹于两腿之间,以免致意外发生,如睾丸扭转等;与之相比,仰卧式睡姿是男性最为有利的睡觉姿势。选择仰卧式睡姿时,双腿的自然分开,可以使心脏和生殖器官免受压迫,进而不但可以减轻心脏的压力、避免使生殖器官受到误伤,还能让阴囊、性器等器官得到充分的活动空间,使其可以有效的散热、促进其更好的血液循环,尤其利于男性生殖系统的健康。
-
咱这手术一点不疼,现在你相信了吧!
-

痔疮(haemorrhoids),俗称肛肠痔瘘病,是人体直肠粘膜下和肛管皮肤下静脉丛扩张所形成的柔软静脉团,它是最常见的直肠肛管良性疾病。痔疮是全球性的最常见肛肠疾病之一,其症状及并发症严重影响人们的生活质量。美国 90 年代的流行病学调查结果显示,痔疮的患病率可高达 50%以上,其中 45~65 岁人群患痔疮的风险最高。最新全国肛肠疾病流调结果显示,我国 18 周岁以上城镇及农村居民中的常住人口中,肛肠疾病患病率高达 50.1%,其中痔疮占 98.09% 。 痔疮中内痔发病率最高(52.23%),其次为混合痔(21.05%)和外痔(14.04%)。痔疮的患病率随着年龄的增加而升高,其中 35~59 岁年龄段患病率最高,目前关于性别与痔发生率的关系尚无定论。
1.痔疮的发病机制
痔疮的病因有很多,纵观人类认识痔疮的历史,产生了多种学说,比如:静脉曲张学说、血管增生学说、细菌感染学说以及肛垫下移学说等。但迄今为止,痔的病因尚未明确,人们只是认识到便秘、腹泻、低纤维饮食、妊娠、年龄因素和久立/久坐/久蹲等均为危险因素。目前认为内痔是肛垫(肛管血管垫)的支持结构、血管丛及动静脉吻合支发生的病理性改变或移位。根据内痔的脱垂程度将内痔分为 4 度:Ⅰ度:排粪时带血;滴血或喷射状出血,排粪后出血可自行停止;无痔脱出;Ⅱ度:常有便血;排粪时有痔脱出,排粪后可自行还纳;Ⅲ度:偶有便血;排粪或久站、咳嗽、劳累、负重时有痔脱出,需用手还纳;Ⅳ度:偶有便血;痔持续脱出或还纳后易脱出,偶伴有感染、水肿、糜烂、坏死和剧烈疼痛。外痔是齿状线远侧皮下血管丛的病理性扩张或血栓形成。混合痔是内痔和外痔混合体。肛垫由血管组织(小动脉、小静脉和它们之间直接汇合形成的血管窦)、平滑肌和结缔组织构成。肛垫的扩大、远端移位,肛垫内支撑结缔组织的破坏性变化以及血管的异常扩展扭曲、血液停滞是形成痔的重要原因。
2.痔疮的症状
痔疮的症状有:
- (1)便血:是痔疮常见的症状,痔疮引起的便血与肛垫微循环异常及肛管静息压升高等有关。
- (2)肛门坠胀:以自觉肛门坠胀不适为主,或伴有肛门异物感、阻塞感、便意频频等症状,可伴有多疑、烦躁和焦虑等精神症状。
- (3)肛门疼痛:表现为肛周疼痛不适,疼痛性质表现为灼痛、刺痛、胀痛等,可发生在排便时、便后甚至任意时间。
- (4)脱垂:脱垂的肛垫和痔块持续出现在肛门外并引起脱垂感是内痔的主要症状之一,可伴有轻度大便失禁、黏液排出、肛周充盈感和肛周皮肤刺激。
- (5)肛门异物感:痔体积变大会刺激直肠下端,导致患者产生肛门内的异物感,有时也会伴有肛门坠胀不适。
- (6)肛周分泌物:痔块脱出或肛门括约肌松弛时,常有分泌物流出而刺激肛门皮肤从而产生肛门瘙痒不适感。其中外痔有时也会有肛门瘙痒的表现。一般而言痔疮越严重其分泌物也就越多。
- (7)便秘:是指排便次数减少、粪便量减少、排便干结、排便费力。便秘可与痔疮互为因果并互相加重,便秘亦可作为独立症状出现在肛肠疾病中。
- (8)腹泻:指排便次数增多,超出原有的习惯频率,粪质稀薄,容量或重量增多,或带有黏液、脓血、未消化的食物,以大便稀薄、大便急迫或大便频率增加为特征。腹泻可以加重对痔疮组织的刺激,导致痔疮的发作、出血或者脱出,也有一部分患者的痔疮发作往往以腹泻为主要症状。
- (9)肛门失禁:是指肛门对气体、液体及固体的控制能力部分丧失或完全丧失,分为完全性(全失禁)和不完全性(半失禁)。
3.痔疮的治疗
相关指南建议首选保守治疗以改变患者的生活习惯及行为方式为主如调整饮食结构,包括摄入足量的水分,多吃富含膳食纤维的食物;忌口烟酒、辛辣刺激食物;加强肛门收缩运动保持肛门清洁卫生;养成良好的排便习惯等。保守治疗无效的Ⅰ~Ⅲ度内痔患者和不愿意接受手术治疗或存在手术禁忌证的Ⅳ度内痔患者,可以采用胶圈套扎法,也可考虑注射疗法等。经保守治疗和/或器械治疗没有取得可接受结果的Ⅰ~Ⅲ痔患者或愿意接受手术治疗的Ⅳ度痔患者,可考虑手术治疗。
4.痔疮的全科管理策略
全科医生是我国基本医疗卫生服务的主要提供者,具有连续性、主动性、互动性的医务人员,可管理常见病、识别危重症,并处理大多数急、慢性病。而痔疮作为一种常见病和多发病,在基层医院管理具有明显的优势,患者不需要到各个专科去分别就诊,节省了大量的时间和金钱成本,患者的依从性也会更好。痔疮治疗遵循的无症状的痔疮无需治疗;有症状的痔疮重在减轻症状,而非根治;以非手术治疗为主。因此改变患者的生活习惯及行为方式的健康教育变得愈发重要。既往已有许多研究显示健康教育能有效降低痔疮发作率及术后并发症发生率。针对不同人群,不同需求,采取形式多样、有针对性的健康教育,可以极大提高患者的接受度和依从性。一般来说痔疮的易患人群可分为以下几种:①久站、久坐和长期便秘的人,比如司机、脑力劳动者、白领等。②大便时有不良习惯的人,如蹲厕所喜欢玩手机、看书看报的人。③生活起居没有规律的人,比如经常暴饮暴食、喜欢吃辛辣刺激的东西,酗酒。④妊娠妇女,由于肛门直接受胎儿的压迫会使血液回流出现障碍,再加上分娩时长时间用力,引起肛门静脉充血。针对以上痔疮高危人群引导其调整饮食结构,忌烟酒、辛辣刺激食物,平时加强缩肛运动,保持正确的排便习惯,消除紧张情绪。有痔疮症状的患者建议温盐水/高锰酸钾溶液/中药熏洗剂等坐浴清洁肛门,促进创面愈合和消炎止痛。再予以局部外用药物包括栓剂、软膏和口服药物等综合治疗。经过上述一系列的处理,一般 90%以上痔疮症状会得到缓解,痔核也会逐步缩小。以后再针对这些人群及时予以随访和加强健康教育,可举办一些相关的科普知识讲座,进一步加深患者对痔疮的认识和了解。此外除了上述易患人群之外,人群中合并多种疾病并伴发内痔出血的比例越来越高。因此针对一些已患慢性基础疾病的人群例如一些合并糖尿病、高血压、心脏病的内痔患者等,及时进行痔疮的相关健康教育和科普并给予一定的治疗具有更为重要的意义。
小结:
痔疮对人们的影响是长期、终身的,严重影响了患者的健康和生活质量。通过加强全科管理策略,探索出合适的健康管理模式,帮助患者树立健康意识。促使大众自己践行有益健康的生活方式和行为,提高患者心理满意度及自信心,以达到预防和缓解患者病痛减轻经济负担的目的。
-
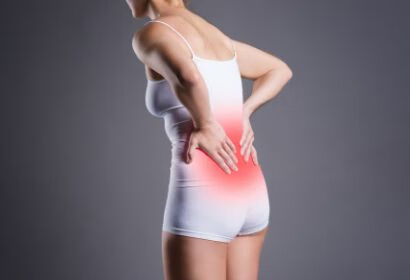
孕妇在孕期如果既往有腰椎间盘突出病史,很容易导致腰椎间盘突出加重疼痛。而且这种疼痛往往很难忍受,并逐渐加剧。因为孕妇是特殊人群,怀着宝宝,传统的好多药物治疗对胎儿或多或少都会产生不良的影响。所以宝妈们强忍受痛苦,在孕期检查把宝宝健康的生下来。我这里给宝妈们一些孕期治疗腰椎间盘突出的安全有效的治疗办法包括:
1、首先卧床休息是最基本,也是最重要的基本治疗。卧床休息以后,椎间盘压力轻了以后,神经这些肿胀就会慢慢减退,建议屈膝侧卧和平卧双膝关节后方垫软枕都可以。
2、疼痛区域热敷,每次 10 分钟,每日 3 次可使用盐袋热敷或暖宝宝局部热敷!
3、 如果用手按压有固定的痛点可以局部轻柔的按摩每天 3 次,改善局部血运。
4、疼痛缓解后建议加强功能锻炼
- (1)拱桥运动:卧床,双肘双脚撑床,臀部使劲向上抬至最高坚持 5-10 秒,循环 10 次。
- (2)燕飞:俯卧床上,双臂向后伸起,双腿向上翘起至最高,坚持 5-10 秒,循环 10 次。孕妇锻炼时一定要注意循序渐进,持之以恒。可增加腰背部核心肌肉肌力,增加脊柱稳定性,减少后期疼痛及产后疼痛的发生。
5、补充足量的钙质及维生素 D 等营养,促进腰椎间盘突出恢复。
-
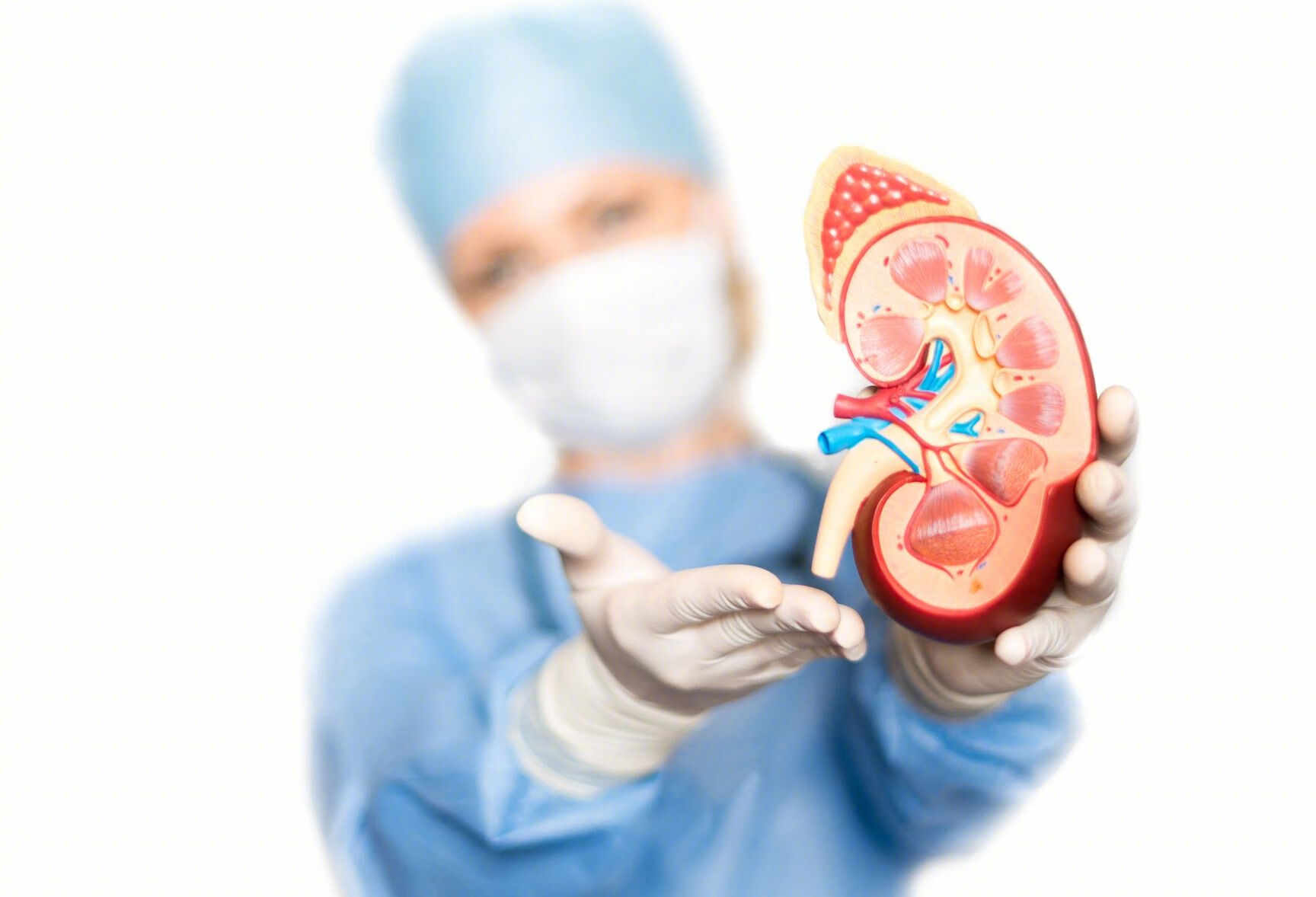
随着医疗水平提高,越来越多的造影剂应用于临床(增强 CT、冠脉造影或血管造影等),由此产生的造影剂肾病也越来越多。所谓的造影剂肾病是指:血管内注射造影剂后 3 天血肌酐升高≥44.2umol/L 或较基础值升高≥25%,并且排除其他原因导致的急性肾损伤。
造影剂肾病是仅次于肾脏灌注不足和肾毒性药物引起的医院获得性急性肾损伤的第三大原因。其发生率与原有慢性肾脏病、糖尿病、注射造影剂前的水化程度以及造影剂的渗透压、粘度及剂量密切相关。
造影剂肾病发生是多因素导致的结果,其核心的发病机制是造影剂引起的肾髓质损伤,引起肾小管的直接细胞毒性的结果。由于肾髓质对缺氧比较敏感,所以损伤最重。而原有慢性肾脏病或高龄的患者,造影剂在肾脏滞留时间越长,发生造影剂肾病的可能性越大。
在打造影剂前 24 小时,停用非甾体消炎药、二甲双胍、襻利尿剂及其他肾毒性药物;充分的水化,术前给予 500ml 的等渗晶体液,术后给予 1200ml 等渗晶体液;采用等渗的造影剂,且限制造影剂的剂量(<100ml);对于存在肾功能减退的患者,必要时可给予血液滤过清除造影剂等措施可以有效地防止造影剂肾病的发生。若必须再次使用造影剂,建议间隔 2 周,可以减少造影剂肾脏的发生率。
大多数应用造影剂的患者,血清肌酐水平升高一过性,24--48 小时开始升高,3 天达到高峰,7--10 天内回落到基线水平,其预后与原有肾功能的水平及患者的整体状况密切相关。造影剂肾病需要透析的比例较小,一旦发生,预后不佳。
-

十个孩子七个迷八个恋九个爱还有一个超级爱…
今天我们说的是孩子都爱吃的红心火龙果。 霸气的学名红心火龙果有个霸气的学名——哥斯达黎加量天尺。原产于哥斯达黎加,生长于中美洲的热带雨林。具有抗旱、耐高温、喜光等特性。现在美国(夏威夷)和中国(广西、广东、贵州、海南、云南和福建)等多地均有引种栽培。
霸气的学名红心火龙果有个霸气的学名——哥斯达黎加量天尺。原产于哥斯达黎加,生长于中美洲的热带雨林。具有抗旱、耐高温、喜光等特性。现在美国(夏威夷)和中国(广西、广东、贵州、海南、云南和福建)等多地均有引种栽培。 营养价值红心火龙果富含维生素C、膳食纤维、胡萝卜素、甜菜红素和多种矿物质等,具有低脂肪、高磷脂、低热量等特点,有预防便秘、护肤养颜、降低血糖和血脂等功效。强大的甜菜红素家里人第一次吃红心火龙果,大小便时,吓坏了,以为排出了血尿以及血便,后来发现原来是红心火龙果惹的祸。其实这是正常现象,红心火龙果里面含有大量的甜菜红素,这是一种水溶性生物碱类色素,对身体并没有损害,而且这种营养物质抗氧化能力非常高,与维生素C的抗氧化能力相比,它的抗氧化能力要高出2-3倍。
营养价值红心火龙果富含维生素C、膳食纤维、胡萝卜素、甜菜红素和多种矿物质等,具有低脂肪、高磷脂、低热量等特点,有预防便秘、护肤养颜、降低血糖和血脂等功效。强大的甜菜红素家里人第一次吃红心火龙果,大小便时,吓坏了,以为排出了血尿以及血便,后来发现原来是红心火龙果惹的祸。其实这是正常现象,红心火龙果里面含有大量的甜菜红素,这是一种水溶性生物碱类色素,对身体并没有损害,而且这种营养物质抗氧化能力非常高,与维生素C的抗氧化能力相比,它的抗氧化能力要高出2-3倍。 红白区别红肉火龙果的甜度更高,一般在18度到25度左右,吃起来口感也更加细腻糯软,白肉火龙果的甜度则仅仅是5度左右,吃起来比较清淡。红肉火龙果的胡萝卜素含量更高,而且含有大量的甜菜红色素,这些营养物质对我们提高免疫力等都大有帮助。
红白区别红肉火龙果的甜度更高,一般在18度到25度左右,吃起来口感也更加细腻糯软,白肉火龙果的甜度则仅仅是5度左右,吃起来比较清淡。红肉火龙果的胡萝卜素含量更高,而且含有大量的甜菜红色素,这些营养物质对我们提高免疫力等都大有帮助。 -

HN25
展开更多
展开更多




















