简称:
山西大学校医院是一所经太原市卫生行政部门批准的一级甲等医院,是山西省直管单位医疗保险和太原市城镇居民医疗保险定点机构,是山西大学二级管理单位。医院分别在坞城及东山两个校区开设医疗服务点,承担着山西大学全体师生的预防保健、基本医疗保障、医疗保险管理、健康管理及健康教育等工作,同时是校内传染病及突发公共卫生事件处置及防控工作的主要阵地。
-

今年的国庆和中秋两大节日重叠,促成了法定假日以来最长的8天假期,相信宝妈们也是不肯错过这个带宝宝出行的好时机,一家人趁此佳节,找个青山绿水旁……宝宝承膝憨笑玩闹……如此想来,一顿户外野餐都是美美哒~

而就在此时,一段梦幻假期的开始却是,爷爷奶奶端着碗筷对着宝宝边哄边追,宝妈宝爸边吼边气,好一番热闹不时上演,宝妈们不得不焦虑啦,这要如何带出门?
于是宝妈们早早开始了补锌历程…

宝宝食欲下降不爱吃饭,真的是缺锌么?
其实大多数缺锌的症状属于非特异性症状,如食欲下降这一条症状并不能说明体内缺锌,而需要与日常饮食摄入量,生长发育水平,其他矿物质补充情况等综合考虑。每天大量补钙有可能会影响人体对锌的吸收,长期如此会导致缺锌。
锌是100多种参与体内生理过程的酶的组成部分,可以促进人体的蛋白质合成,加速伤口愈合,维持味觉,增进食欲,促进生长发育以及提高免疫功能。缺锌可影响宝宝的神经系统功能,大运动发育以及认知发展。

1. 缺锌有哪些症状?
宝宝缺锌最常见的症状包括皮炎、生长发育缓慢、异食癖(喜欢吃奇怪的东西)、容易患感冒、腹泻、地图舌等。缺锌也有可能引起尿布疹和湿疹。这个时候家长就要警惕啦!多关注宝宝的情况,觉得有问题了不要擅自给宝宝吃补锌的药品或保健品,一定要去正规医院就诊,让医生判断宝宝是否缺锌。一旦缺锌,要按照医生的要求来补。
2.宝宝每天需要多少锌?
根据2016年最新版的《中国居民膳食营养素参考摄入量》:0~5月龄的宝宝每天需摄入2毫克锌。6~11月龄的宝宝每天需摄入3.5毫克锌。1~3岁的宝宝每天需摄入4毫克锌。
3.宝宝每天实际摄入多少锌?
0~5月龄的宝宝每天可以从母乳中摄取足够的锌(2毫克)。从半岁以后,母乳所能提供的锌不再能完全满足宝宝身体所需,应通过其他食物来给宝宝补充。蛋黄、肉和动物肝脏都富含锌。1~3岁的宝宝以辅食为主要营养来源,在保证奶制品摄入的基础上,每天保证1个鸡蛋、50~100克肉,就可以满足宝宝对锌的需求。
4.锌含量较高的食物有哪些?
动物性的食物如海鲜, 尤其是贝壳类海鲜含锌最高,其次是红色肉类、内脏、鸡蛋、干果。水果和蔬菜中的锌含量较低。常见含锌量高的食物有:生蚝(71.2毫克/100克)、鲜扇贝(11.69毫克/100克)、羊肉(6.06毫克/100克)、猪肝(5.78毫克/ 1 0 0 克) 、牛肉( 4 . 7 3 毫克/ 1 0 0克)、蛋黄(3.79毫克/100克)。

3个让宝宝好好吃饭的小妙招
1、准备一个宝宝餐桌
在家人团聚吃大餐的时候,仍然要给宝宝准备专用餐桌分配好食物,没吃完,不让他离开,也尽量不让其他大人转移他的注意力,让宝宝养成专心吃饭,且只吃自己碗里的食物的好习惯。
2、饭前不吃零食
“串门儿”的时候,长辈疼爱孩子的方式就是给各种好吃的,但是这时候爸妈要能狠下心,坚守不在正餐前给宝宝吃零食的原则,从而提高宝宝吃正餐时的食欲。
3、提高宝宝食欲
家庭餐一般都很丰富,爸爸妈妈的得意之作也许好吃,但不见得“好看”,做宝宝餐时,尽量营养搭配的同时把宝宝的食物打扮得“花枝招展”一点,从而引发宝宝食欲。最后的最后,小编还是要祝各位宝爸宝妈们节日快乐!旅途愉快~照顾好我们可爱的宝宝
作者简介
王琳,女,主任医师,中日友好医院预防保健科副主任,北京大学医学部儿科临床博士。从业近20年,擅长婴幼儿喂养、生长发育指导,出生缺陷和自闭症等疾病的诊治。兼任中华预防医学会儿童保健分会常委,北京医师协会儿童神经专业专家委员会委员,第五届中国青年科技工作者协会会员,《中国儿童保健杂志》编委。曾主持和参与多项国家及省部级课题,在国内外发表论文30余篇。
叶芳,女,医学博士,主治医师,中日友好医院预防保健科医生。
——出自《母乳喂养与辅食添加》
-

-
食物过敏是 "特应性疾病 "的4种表现之一,另外还有特应性皮炎、过敏性鼻炎和哮喘。食物过敏被定义为 "由特定的免疫反应引起的不良健康影响,这种反应在接触特定的食物时可反复发生"。食物过敏已经成为一个重要的全球健康问题,发病率不断上升。下文重点介绍了儿童食物过敏的管理和预防策略。
食物过敏的管理
过敏是一种严重的IgE介导的反应,可能会危及生命,快速识别过敏是防止严重并发症的关键。 肌肉注射肾上腺素是治疗过敏反应的首选方法,如果延迟使用,会增加患者死亡率。要教育患者了解双相过敏反应的可能性,即症状常在最初事件消失后8小时内复发,而且是在未重新接触过敏原的情况下。第二阶段的症状可能比最初事件更温和、相似或更严重,而且有可能是致命的。双相过敏性反应的发生率为10%-30%。
抗组胺药、糖皮质激素和β激动剂是治疗过敏反应的辅助药物。不建议使用抗组胺药作为严重过敏反应的一线治疗药物。为了治疗急性IgE介导的反应,抗组胺药物可能只有利于控制轻微的症状,如皮疹或瘙痒。
一旦确定为食物过敏,建议严格避免食用该过敏食物。从饮食中消除1种或多种食物的策略可能不那么容易,必须考虑到年龄、营养状况、文化和宗教信仰等因素。例如,对牛奶过敏的婴儿,建议使用广泛的水解或基于氨基酸的配方;在IgE介导的牛奶过敏(CMA)情况下,也可以使用大豆配方。在母乳喂养的儿童中,由于人奶中可能存在过敏原,建议母亲避免食用。
避免食用特定食物可能导致生长受限和营养不足,并对生活质量产生负面影响,因此,必须掌握好临床病史并选择最佳的诊断工具。对患者和家属的教育对于防止进一步的过敏事件至关重要;充分了解交叉反应、食品标签和无过敏原的替代品也非常重要。
新的治疗方法
目前正在进行多项研究,以确定食物过敏的有效治疗方法。未来的治疗方法旨在消除食物超敏反应。一些策略已经可以有效地使患者能够摄取更多数量的食物过敏原而不发生严重的反应,甚至在某些情况下没有反应。这些策略包括 口服免疫疗法、舌下含服免疫疗法、经皮贴敷和单克隆抗体药物的辅助使用。目前还不清楚这些技术是导致暂时性脱敏还是真正达到了耐受。
在暂时性脱敏过程中,患者必须继续频繁地摄入规定的最低数量的食物。如果患者没有在规定的时间内达到既定的剂量,过敏反应将无法得到预防。目前看来,口服免疫疗法似乎是诱导脱敏的最有效疗法。口服免疫疗法包括让患者接触逐渐增加摄入食物的数量。虽然有良好的效果报道,但口服免疫治疗也会增加不良反应的风险。口服免疫治疗期间的不良反应在感染时、月经周期、运动、海产品过敏和使用非甾体类抗炎药物时更常见。
相比之下, 舌下和皮下免疫疗法的安全性更高,但效果略差。皮下免疫疗法是在皮肤上涂抹少量的食物,由一个贴片覆盖,每24至48小时更换一次贴片。目前的临床试验评估了其治疗1年内的疗效,长时间治疗的疗效尚不清楚。考虑到其轻微的不良反应和应用的方便性,幼儿可能会从这种治疗中更能受益。
奥马珠单抗是一种单克隆抗IgE抗体,已被成功用于食物过敏患者的脱敏治疗。与安慰剂相比,辅助使用奥马利珠单抗可以更快地脱敏,而且最终能够摄入的食物量更多。除了单克隆抗体辅助使用以外,有人提出单克隆抗体可以直接抑制过敏反应。单克隆抗体 度匹鲁单抗由于具有抑制IL-4和IL-13受体的活性,可能对减少或阻断食物过敏反应有效果。在最近的一份病例报告中,一位有玉米过敏性病史的女性在使用度匹鲁单抗治疗后,能够耐受这种食物。
食物过敏的预防措施
食物过敏初级预防的目标是避免最初的过敏反应,二级预防的重点是避免患者过敏后的过敏进展。美国儿科学会(AAP)也认同早期暴露于高致敏性食物。LEAP研究表明,在高风险患者中及早食用花生是一种有效的一级和二级预防措施。EAT研究中也发现了类似的结果,纯母乳喂养的普通人群的婴儿在3个月大的时候就可以早期食用花生。目前的指南建议,对于患有严重特应性皮炎和/或鸡蛋过敏的儿童,在经过对花生的sIgE或皮肤点刺试验(SPT)评估后, 可在4-6个月大时及早食用花生。
关于早期食用鸡蛋作为过敏预防措施的现有数据不完全一致,因为各研究的人群、剂量和摄入形式并不一致。在现有的6项随机对照试验中,只有2项试验显示过敏率有明显的下降。
评估早期摄入牛奶作为主要预防措施的数据有限。EAT研究显示,纯母乳喂养的婴儿在3个月与6个月时摄入牛奶,牛奶过敏率的发生没有显著差异。一项前瞻性出生队列显示,在婴儿出生后的头14天内摄入牛奶蛋白可以防止牛奶过敏。最近的一项回顾性病例对照研究表明,与在出生后第一个月摄入牛奶的组别相比,延迟摄入牛奶的婴儿发生牛奶过敏的几率更高。
早期摄入高致敏性食物并不会改变母乳喂养的持续时间。由于对食物的耐受性和过敏性在生命早期就开始了,有很多研究探讨了不同的产前干预措施用于初级预防的效果。目前的指南 不建议在怀孕期间补充益生菌、益生元、维生素补充剂或有任何特定的食物限制,因为缺乏证据表明这种策略可预防食物过敏。
没有证据表明使用水解配方、益生菌或益生元、哺乳期避免特定饮食、特殊皮肤护理或婴儿期维生素补充对预防食物过敏有效。因此, 目前的指南不推荐上述产前干预措施。母乳喂养在食物过敏初级预防中的作用,相关证据不太一致。最近一项荟萃分析发现,母乳喂养对食物过敏的发生并无保护作用。
参考文献:
Pediatr Rev. 2020;41(8):403-415.
京东健康互联网医院医学中心
作者:卢秀玲,毕业自北京大学公共卫生学院,曾在某知名医学网站担任医学总编辑,负责过肿瘤、心血管、内分泌等多个频道的内容产出。
-



参考文献:
[1]阮飘静,王艳梅.老年高血压病人自我管理与睡眠质量的研究进展[J].循证护理,2022,8(10):1337-1342.
[2]Joyal Miranda et al. Sleep and cardiovascular effects of behavioural therapies for insomnia[J]. British Journal of Cardiac Nursing, 2017, 12(10) : 488-495.
[3] Turner Ralph M. and Ascher L.Michael. A within-subject analysis of stimulus control therapy with severe sleep-onset insomnia[J]. Behaviour Research and Therapy, 1979, 17(2) : 107-112.
-
急性肾损伤(AKI)最常见的内在原因是急性肾小管坏死(ATN),损伤主要发生在肾脏内。管状坏死一词用词不太准确,因为真正的细胞坏死通常很少,而且改变不仅限于管状结构。急性肾小管坏死在住院患者中很常见,可发生于缺血、接触毒素或败血症后,与高发病率和死亡率相关。急性肾小管坏死的损伤类型包括肾小管细胞损伤和死亡。
流行病学
PICARD(改善急性肾脏疾病护理计划)研究纳入了在重症监护病房(ICU)的618名AKI患者。据报道, 50%的急性肾衰患者的病因是缺血性原因引起的急性肾小管坏死,还有25%是肾毒性急性肾小管坏死导致肾功能衰竭。一项在13家三级医院进行的多中心研究发现,在45%的住院患者中,急性肾小管坏死是AKI最常见的原因。
病史和体格检查
病史和体格检查可为鉴别肾前病变和肾灌注减少引起的急性肾小管坏死提供许多线索。 腹泻、呕吐、败血症、脱水或出血导致的组织缺氧可能提示急性肾小管坏死的风险。低血压、败血症、术中事件、使用肾毒性药物(如放射造影剂或肾毒性抗生素)的住院患者有助于识别引起AKI和急性肾小管坏死的临床表现。
体格检查可能发现 心动过速、粘膜干燥、皮肤充盈减少和四肢冰凉等,都可能出现在容量不足和低血压的患者中。发热和低血压是败血症的常见表现。横纹肌溶解时出现肌肉压痛。腹腔内高血压导致腹腔室间隔综合征引起的腹胀也阻碍了肾灌注,需考虑到急性肾小管坏死的可能。
临床评估
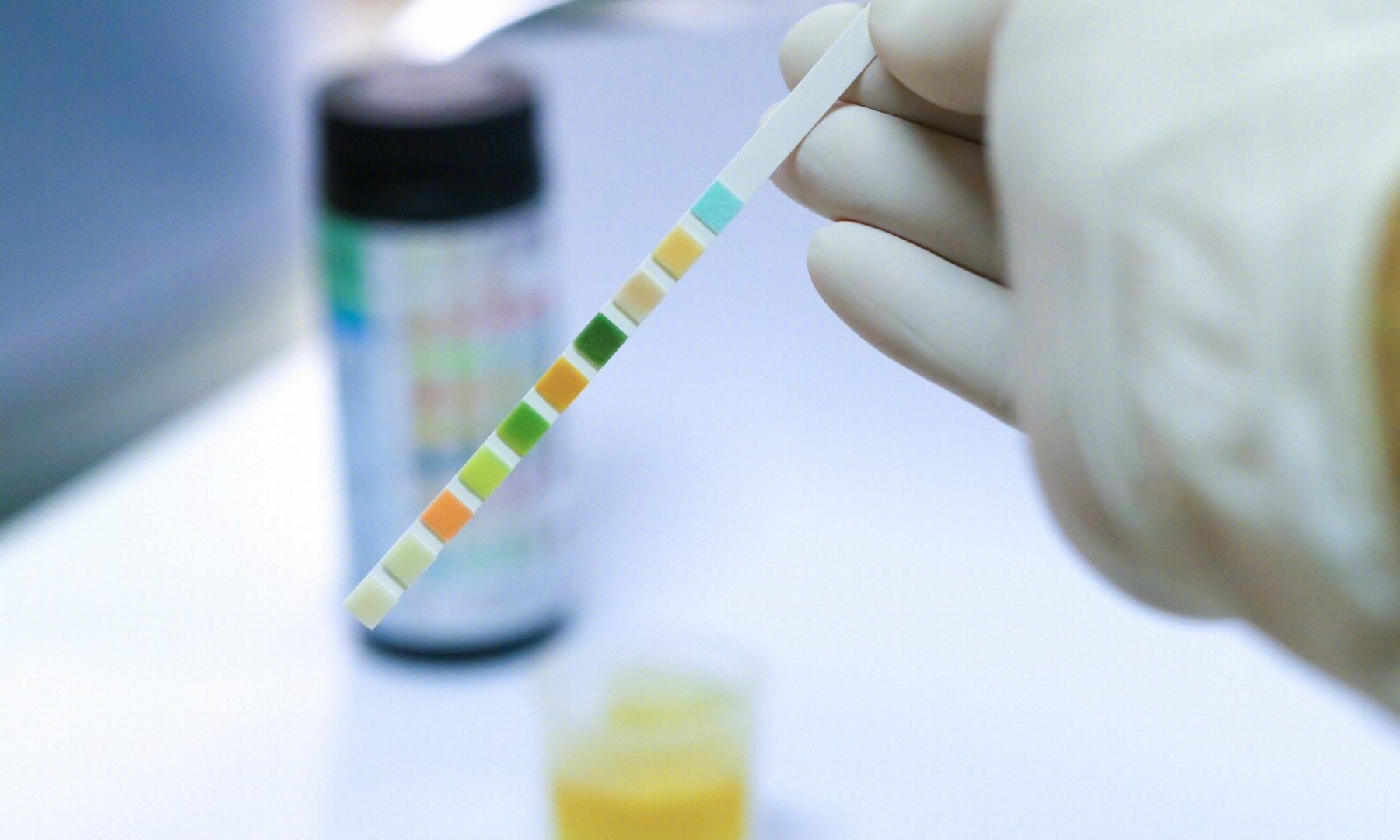
临床评估通常是为了区分急性肾小管坏死与肾前性AKI和其他原因的AKI。鉴别诊断的疾病包括:急性肾损伤、急性肾小球肾炎、氮血症、输卵管间质性肾炎、慢性肾病、药物诱发的肾脏毒性。 有助于鉴别诊断的主要检查包括尿液分析(UA)、对补液的反应、尿钠浓度、尿钠排泄分数( FENa)、使用利尿剂后的尿素排泄分数、新型生物标志物。
尿液分析(UA)
在肾前疾病中,尿液显微镜检查正常或可能包含透明管型。急性肾小管坏死的尿液分析表现为 土棕色管型,或肾小管上皮细胞,是由于缺血或中毒性损伤导致的肾小管细胞进入管腔。
尿钠排泄分数( FENa)
这是很好的鉴别急性肾小管坏死和肾前病变的方法, FENa小于1%倾向于肾前病变,大于2%倾向于急性肾小管坏死。然而,这些值并不总是准确,因为在慢性肾前疾病中,如充血性心力衰竭和肝硬化,ATN和肾前AKI之间存在重叠。
尿钠浓度
值大于40-50 mEq/L提示急性肾小管坏死,小于20 mEq/L提示肾前疾病。
新型生物标志物
与血清肌酐相比,许多生物标志物已经成为早期检测AKI/急性肾小管坏死的标志物。这些生物标志物包括 血清胱抑素C,与血清肌酐相比,它是肾脏损伤的早期和可靠的标志物,而血清肌酐通常是在初始损伤后48至72小时出现。其他标志物包括 尿α1微球蛋白、β-2微球蛋白、尿肝型脂肪酸结合蛋白(L-FABP)和用于检测近端小管损伤的 肾损伤分子1(KIM-1),用于区分ATN和慢性肾病的 尿白细胞介素-18(IL-18)、尿路感染(UTI)和肾前氮血症。
治疗
患者管理的主要方法是降低急性肾小管坏死的发生风险,需识别出接受了高风险手术的患者以及存在糖尿病、心力衰竭、晚期恶性肿瘤、动脉粥样硬化和慢性肾病等合并症的患者。 以下是一些高风险因素:心源性休克、出血性休克、胰腺炎、严重烧伤、败血症、低血容量症、大手术(心脏搭桥、血管外科手术、肝胆手术、紧急手术探查)。
存在上述情况时, 降低急性肾小管坏死风险的干预措施包括:预防低血容量或低血压,包括,低血压患者停止使用ACEI或血管紧张素Ⅱ受体阻滞剂,通过静脉输液优化血容量状态,如晶体液,以确保足够的肾灌注。 避免使用可导致急性肾小管坏死的肾毒性药物,包括非甾体抗炎药,抗生素,如两性霉素B、氨基糖苷类、万古霉素、哌拉西林/他唑巴坦,造影剂。
利尿剂仅用于控制容量状态,改善全球肾脏病预后组织(KDIGO)2012年指南中 不推荐将利尿剂用于治疗急性肾小管坏死。其他药物如多巴胺、非诺多泮、心房利钠肽等对急性肾小管坏死患者没有任何生存获益。
肾脏替代疗法(RRT)具有相同的适应症,适用于利尿剂治疗无效的容量超负荷、低钾血症、尿毒症征象和代谢性酸中毒患者。对于 血流动力学不稳定的重症患者,持续肾脏替代治疗(CRRT)是首选方案。
预后
急性肾小管坏死患者的死亡率取决于导致急性肾小管坏死的基础疾病。这类患者预后不良的相关因素包括少尿症、营养不良、男性、需要机械通气、卒中、癫痫发作和急性心肌梗死。少尿患者的死亡率高于非少尿患者,这提示了坏死的严重程度。败血症和手术患者的死亡率很高(约60%),会导致多器官衰竭。
并发症
急性肾小管坏死相关并发症与AKI相同,包括酸碱和电解质紊乱,如低钙血症、代谢性酸中毒相关的高钾血症和高磷血症。容积超负荷与无尿症或少尿症有关。尿毒症并发症导致心包炎、出血性疾病和精神状态改变。
重视多学科团队的协作
ATN的诊断和治疗最好由一个多学科团队来完成,包括 肾脏科医生、药师、内科医生、心脏科医生和重症监护病房医生。管理的主要内容是预防急性肾小管坏死的发生,识别进行高危手术的患者,以及有糖尿病、心力衰竭、晚期恶性肿瘤、动脉硬化、慢性肾病等合并症的患者。
参考文献:
Acute Renal Tubular Necrosis. StatPearls [Internet]. 2021 Mar 7.
京东健康互联网医院医学中心
作者:杨超,毕业于北京大学医学部,现在北京大学第一医院工作,研究方向为慢性肾脏病。
展开更多