京东健康互联网医院
京东健康互联网医院
 网站导航
网站导航
郑州大学第一附属医院始建于1928年9月,其前身为原河南中山大学医科。1930年医科改为医学院。1931建立省立河南大学附设医院。1942年更名为国立河南大学附属医院。1952年更名为河南医学院附属医院。1958年从开封迁址郑州,更名为河南医学院第一附属医院。1985年更名为河南医科大学第一附属医院。2000年原郑州大学、郑州工业大学、河南医科大学三校合并,医院正式命名为郑州大学第一附属医院。2012年成为省部共建医院。2017年临床医学成为国家“双一流”建设学科。医院是集医疗、教学、科研、预防、保健、康复为一体,具有较强救治能力、较高科研水平和国际交流能力的三级甲等医院,先后被评为全国文明单位、全国“百佳医院”、全国卫生计生系统先进集体、全国医院信息化建设先进单位、全国县级医院帮扶示范基地、中国PTC突出贡献团队奖、全国优质护理服务优秀医院、全国医院后勤管理先进集体、全国医院文化建设先进单位等荣誉称号。在中国最佳医院排行榜(复旦大学)中,我院综合排名位居全国19位。医院立足郑州国家中心城市和健康中原建设,紧扣“两个确保、十大战略”,打造“一院四区”的高水平城市医疗集团,促进优质医疗资源扩容和区域均衡布局。目前,医院有河医院区、东院区、南院区、北院区共四个院区,四个院区在医疗同质化的基础上,实现“差异化发展、优势化互补”,突出不同院区的特色。河医院区打造成为复杂疑难急危重症综合诊治中心,东院区打造成为与国际接轨的医防融合高端医疗院区,南院区打造成为立足郑州航空港区、辐射豫东南的外科、急救、肿瘤、血液突出的现代化综合医院;北院区打造成为“大专科、小综合”的国家神经疾病区域医疗中心。医院拥有河南省口腔医院、河南省眼科医院、河南省基因医院,郑大一附院儿童医院、肿瘤医院、心血管病医院、脑血管病医院、生殖与遗传专科医院、耳鼻喉医院、器官移植中心、消化病医院、肾脏病医院、呼吸病医院、血液病医院14个院中院,总占地面积871亩,临床医技科室120个,病区279个。全院有在职职工14688人,其中卫生技术人员13126人,正高级职称766人,副高级职称1809人,具有博士学位的职工2278人,硕士3470人。有全职院士3人、特聘院士19人、973首席1人、国家杰青3人、千人/百人计划专家1人、国家优青3人,中组部”万人计划“青年拔尖人才3人,中原学者4人、享受国务院政府特殊津贴专家27人、突出贡献中青年专家8人、河南省学术技术带头人22人、河南省杰出专业技术人才2人、河南省高层次人才10人、河南省教学名师1人、河南省青年骨干教师27人、河南省卫生健康中青年学科带头人45人、中原基础研究领军人才2人、中原科技创新领军人才7人、中原青年拔尖人才7人。其中,有中华医学会专业分会前任主委、现任主委和候任主委共4人,专科分会副主委5人,常委21人。中国研究型医院学会专业分会主委3人。其他国家级学术团体主委6人(含会长),副主委(含副会长、副理事长)24人;国际学会专业分会委员3人。河南医学会各专业分会主委58人,候任主委7人,副主委124人;其他省级学术团体主委(会长)48人(含名誉主委6人),候任主委3人,副主委(含副会长)47人。在国内外杂志担任编委以上职务的有300多人。医院科研平台日臻完善,现有院士工作站5个,国家工程实验室1个,国家地方联合工程实验室1个,国家卫健委重点实验室1个,国家级临床医学研究中心分中心10个,省级重点实验室10个,省级临床医学研究中心4个,省级工程技术研究中心12个,省级工程研究中心33个,省级国际联合实验室20个,市厅级重点实验室78个,校级研究机构21个。近五年来,医院科研立项和获奖总数稳居河南省卫生系统首位,曾获得国家科技进步二等奖2项(一项为第一完成单位,一项为第二完成单位),中华医学科技奖一等奖1项,河南省科技进步一等奖9项。其中,《肾脏病科普丛书》获得国家科技进步二等奖,实现河南省西医领域和科普领域“零”的突破。2019年以来我院累计获批国家自然科学基金项目407项,获国家发明专利496项。郑州大学临床医学ESI排名,2023年为0.730‰,排名进入1‰,对郑州大学ESI贡献度达到50%。2022年临床医学继续成为国家第二轮“双一流”建设学科。目前医院有国家临床重点专科23个,省医学重点学科59个,省医学培育学科8个。医院有1个国家区域医疗中心(国家神经疾病区域医疗中心),7个省级医学中心(呼吸、神经、创伤、妇产、骨科、口腔和传染病)。在医院前期发展基础上,将各类学科进行统筹布局,按照“优势特色、重点培育、潜力交叉三类学科,围绕临床、科研、人才培养等方面,进一步凝练学科方向,打破学科边界,形成以优势学科横向辐射带动、纵向深入发展的重点学科研究方向群,充分利用互联智能、临床大数据等优势助力医院发展。医院以心、脑、肺、肝、肾、耳鼻喉、眼、妇产科等优势学科为支撑的大器官疾病综合诊治技术处于全省领先地位,达到国内一流水平。近年来,一大批具有国际国内领先水平的新技术在我院得到应用,多项技术填补国内、国际空白。自2014年起,我院泌尿外科、妇科、胸外科、肝胆外科、结直肠肛门外科、心脏外科等科室应用达芬奇机器人开展近万台手术,创下单机年手术量的最高世界纪录,肝肾肺移植数量稳居国内医疗机构前列,其中2021年完成儿童肾移植109例,位居全国第一;3D打印技术在骨科、耳科、泌尿外科等多个学科开展。2019年,我院董建增教授的“肥厚型心肌病子代遗传阻断”与刘冰熔的“内镜下胃成形术”填补国际空白。2020年,我院孙莹璞教授、徐家伟教授团队完成国际首例通过“植入前胚胎单细胞基因组微缺失微重复识别新技术(GeMiLa)”帮助遗传性手足裂患者诞生健康婴儿。2021年,心血管外科冯德广教授团队二尖瓣、三尖瓣、主动脉瓣三瓣联合“瓣中瓣”介入手术填补国际空白。2022年,肺移植外科赵高峰教授团队中国首例心脏杂交手术联合肺移植术“修心换肺”。医院是河南省培养高级医疗卫生人才的临床基地,实行三个“院系合一”管理,临床医学系、医学检验系和口腔医学院与医院合一管理,承担着郑州大学临床医学系、医学检验系、预防医学系、口腔医学系及医学影像系的本科,硕、博研究生和留学生的教学任务。医院是全国住院医师规范化培训基地,是河南省住院医师规范化培训示范基地,是河南省专科医师培训中心,临床医学和护理学是一级学科博士、硕士学位授权点,涵盖所有二级学科。医院临床医学专业以优异成绩通过教育部专家组专家评定,住培工作实现荣誉“大满贯”。先后荣获河南省高等教育教学成果特等奖1项,教育部“十三五”教育科研规划全国重点课题一等奖1项,第八届大学生临床技能大赛竞赛中荣获特等奖。首届全国来华留学生技能竞赛中荣获优异团队、最佳合作团队以及内科、儿科单项桂冠。我院专家作为主编国家规划教材6部,主编代表性专著88部。2021年获教育部课程思政示范课程、教学名师和教学团队。医院医疗设备在数量和质量上位居国内前列,有高端螺旋CT38台、核磁共振(MRI)34台正电子发射磁共振成像系统(PET/MR)1台、正电子发射计算机断层仪(PET/CT)3台、单光子发射计算机断层仪(SPECT)6台、回旋加速器1台、达芬奇手术机器人4台、数字减影血管造影机(DSA)30台、直线加速器8台、螺旋断层放射治疗系统(TOMO)1台、彩色多普勒超声诊断仪400余台、海扶刀2台等。医院还拥有国内一流的现代化生命支撑系统,ICU、CCU、NICU、RICU、PICU,CT复合手术室、磁共振复合手术室、DSA复合手术室和骨髓移植中心设备均属国内领先。医院信息化建设实现了“四个院区”的互联互通、数据统一、标准统一。实现了全院级的HIS、LIS、PACS,移动查房,移动护理、电子病历、临床路径管理、门诊“一卡通”就诊等,以电子病历为核心的信息化建设达到国家六级水平,国家医疗健康信息互联互通标准化成熟度测评四级甲等,居国内前列。设在医院的国家远程医疗中心省内覆盖全省18个市、25家省/市中心医院、170余家县医院、200余乡镇/社区医疗机构。省外直接联网100余家医疗机构,涵盖新疆、四川、山西、山东、贵州、云南、福建、辽宁、河北、青海等。中心还与美国、俄罗斯、赞比亚等国家医疗机构实现了互联互通,开展常态化、规模化远程医疗业务。近年来,医院坚持“引进来、走出去”与高质量发展相结合,不断加强国内、国际间交流,与国内一流强院开展合作项目的同时,先后与美国、德国、日本、加拿大、英国、瑞典、挪威、丹麦、澳大利亚等国家和地区进行科研技术合作交流,培养和造就了一大批高层次人才。在援外工作中,我院自1973年起开始承担援外医疗任务,截止到目前,共牵头参与了20批次医疗队工作,共计派出104名医疗人员赴赞比亚、埃塞俄比亚、厄立特里亚和科威特执行援助任务,在各救援国救治患者近50万人次,开展手术台数近5000台次,先后建立中国-赞比亚远程医疗会诊中腔镜中心、前列腺微创治疗中心,展现了大爱无疆的人道主义精神。为建设国内一流强院,持续推动医院高质量发展,科学谋划医院发展规划,我院制定了高质量发展三年行动计划(2022—2024)。三年行动计划是医院高质量发展的路线图。该计划提出的重点任务共有6部分(即“一个全面,五新建设”)69项行动任务,涵盖党的建设、医疗、护理、服务、学科建设等内容。全院根据三年行动计划,在工作中解放思想,拓展思路,创新思维,通过落实“一个全面,五新建设”,与时俱进、乘势而上,进一步激活医院高质量发展新动力,挖掘医院高质量发展新潜力,力争到2024年使医院医疗、教学、科研、管理等各方面工作迈上一个新台阶,争取一年实现新开局、两年实现新提升、三年实现新发展,奋力书写一附院高质量发展的新篇章。


 9
9
 3
3

 358
358
 85
85
 18
18

 50
50

 12
12
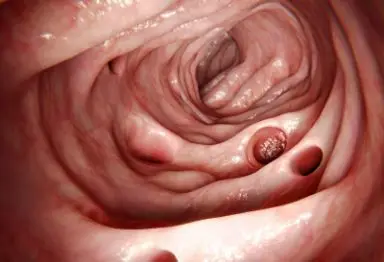
 9
9

 8
8
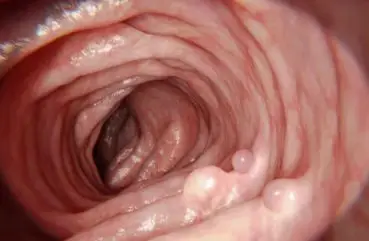
 19
19