当前位置:首页>
宫颈癌、tct、hpv有什么联系?(五)
HPV 与 TCT 有什么关系?
简单总结这两项检查之间的关系,HPV 是检测有无可能导致宫颈病变和宫颈癌的高危病毒感染,TCT 是检查在致病因素的作用下,宫颈细胞是否发生了异常变化,也就是说 HPV 是查原因,TCT 是看结果。因此,只有结合这两项结果,才有助于医生做出准确的诊断。
由于高危型 HPV 持续感染是子宫颈癌发生的必要条件,为尽早发现宫颈癌前病变和宫颈癌,建议只要性生活超过 3 年的女性和 30 岁以上的女性,最好每年做一次高危型 HPV 和 TCT 检查,若连续两年检查结果均为正常,可以间隔 2-3 年检查一次。
HPV 和 TCT 检查均采集的是宫颈表面的脱落细胞,因而留取标本时患者是没有任何疼痛感觉的,所以没必要对检查过于紧张和焦虑。
宫颈癌是目前所有癌症中唯一病因明确(高危型 HPV)、唯一可以早期预防和治疗、唯一有希望彻底根除的癌症。因此,只要定期进行科学合理的筛查和随访,女性朋友们就能远离这一最常见的妇科恶性肿瘤。
本站内容仅供医学知识科普使用,任何关于疾病、用药建议都不能替代执业医师当面诊断,请谨慎参阅
-

宫颈癌是最常见的女性生殖道恶性肿瘤,发病率在女性恶性肿瘤中居第二位,在某些发展中国家甚至位居首位。宫颈癌全球每年新发病例约50万,占所有癌症新发病例的5%,其中80%以上在发展中国家。每年超过26万的妇女死于宫颈癌,主要在低、中收入国家。中国每年新发病例达13.15万,宫颈癌死亡人数每年约5.3万,约占全部女性恶性肿瘤死亡人数的18.4%。可见宫颈癌是危害我国女性健康与生命的重要疾病。
我国宫颈癌的流行病学特点有:发达城市患者初治年龄小,腺癌和其他特殊病理类型占比高;农村患者占比高,腺癌和其他特殊病理类型占比较城市患者低。
那么,宫颈癌的发生与哪些因素有关呢?
第一,宫颈癌的发生与人乳头瘤病毒(HPV)密切相关,特别是高危型HPV16和18,它们会分泌瘤蛋白,导致抑癌基因失活。
第二,宫颈癌的发生与多个性伴侣有关,因为HPV主要通过性接触传播,所以伴侣越多,感染高危型HPV的可能性越大。
第三,宫颈癌的发生与吸烟有关,因为吸烟会导致免疫力下降,更易感染HPV。
宫颈癌被称为女性的红颜杀手,也是女性最常见的恶性肿瘤之一,它是一种严重的子宫颈病变,如果发现不及时,癌细胞很快会发生浸润转移。
所以,作为女性,你一定要了解宫颈癌都有哪些信号。
没有什么特殊不适,但是高危型HPV检查阳性,一定不要忽视这个阶段,它可能是宫颈癌的早期阶段,不一定有很典型的症状。
月经周期延长,经量增多,如果反复频繁出现,有可能是宫颈癌发生了。
接触性出血,很多宫颈癌患者,月经并无异常,只是在同房的时候出现接触性出血。
异常排液,宫颈癌的患者,除了会有出血的表现,还可能出现异常排液,排出的液体常常为米泔水样,有时还会散发特殊的腥臭味。
因为宫颈癌的发生与高危型HPV密切相关,所以要想进行宫颈癌的筛查,也应该进行HPV检查。
长期吸烟的女性,一定要检查HPV。
有多个性伴侣的女性,一定要检查HPV。
宫颈癌的高发年龄是30岁-50岁女性,所以这个年龄段的,无论有无特殊不适,最好也检查一下HPV。

图片来源于网络,如有侵权请联系删除。
-
一个年轻女孩躺在病床上,焦急地等待着病检结果,事实上,已经来住院,那病情绝非那么简单,只是,谁又会想到,很快,这个女孩将会被宣判死刑。
出来了……老师,报告出来了……一个实习医生盯着电脑说。
医生打开后微微皱起眉头,他说了句,哎,真是太可惜了。
因为病理报告上清楚地写着,子宫颈鳞状细胞浸润癌。
事实上,鳞状细胞浸润癌只是宫颈癌的一个病理类型,除此之外,它还包括腺癌,腺鳞癌,还有一些非常罕见的神经内分泌癌,未分化癌,间叶肿瘤等等。
医生说,宫颈癌的发病率很高,也是最常见的妇科恶性肿瘤,近些年,大量流行病学资料提示,它的发病越来越年轻化,很多人认为宫颈癌是绝经后老年女性的“专利”,其实这是不正确的,因此,不管什么年龄段的女性都应该重视子宫的健康。
说到这,很多人会有这样的疑问,19岁,这么年轻的一个女孩,怎么会罹患宫颈癌?医生说,导致宫颈癌的高危因素主要有人乳头瘤病毒(也就是HPV)感染,多个伴侣,吸烟,同房过早,各种性传播疾病,免疫抑制等因素有关。
虽然很多女孩很年轻,但这并不意味着她们的抵抗力更好,更不易罹患宫颈癌。
医生说,事实恰恰相反,处于青春期的女孩,子宫颈发育尚未成熟,对致癌物更加敏感,另外,这个年龄如果过早同房,且伴侣很多,感染HPV的可能就更大。
这些因素都有可能诱发宫颈癌的发生,而很多年轻女孩缺乏健康观念,即便宫颈癌已经发出一些异常信号,但她们也并未引起高度重视。
就像19岁的柳柳,医生在犹豫该如何告诉这个年轻女孩,事实上,她过早辍学,一个人远离家乡来到这座城市,父母都不在身边,除了她本人,医生也无从告知。
当说出真相的时候,这个看起来坚强无比的女孩,却瞬间崩溃,晕倒在病房,好在,她只是一下子难以承受,并无大碍,只是,比现实更残酷的是病情,相关检查显示,

因为拖的时间很久,癌细胞出现了扩散转移,已经失去了手术根治的机会。
而柳柳的自述,也许能为我们揭开真相,17岁辍学,深入社会,却已经谈了五任男友,对她来说,谈男友就像换衣服,其实她却不知道,多个伴侣可能导致的危害。
年轻的女孩为自己的行为付出了沉重代价,青春还未绚丽绽放便又黯然落幕,医生说,柳柳的悲剧给了我们深刻的惊醒。
图片来源于网络,如有侵权请联系删除
-
谈起宫颈炎,大家都不陌生,宫颈炎是女性常见的妇科疾病,但其危害不容忽视。宫颈炎主要表现为白带增多且粘稠,同时伴有腰痛,腹痛等症状。今天就来了解下宫颈癌!
一,宫颈癌会致癌吗?
一般而言,单纯患上宫颈炎不会对健康构成太大的威胁,但往往由于宫颈炎所致的白带增多、腰痛、下腹坠胀等症状影响人的情绪,并且从防癌角度来看,宫颈炎与宫颈癌关系密切。宫颈癌虽然可怕,但它却是目前唯一能够早发现、早治疗的癌症。

另外从早期的炎症发展到恶性的癌变需要较长的时间,如果在这段时间内,定期进行妇科检查,悲剧是完全可以避免的。万万不要盲从某些误导,而去接受错误的治疗,一定要在医生的指导下,调整心态,去正规的医院积极治疗。
目前对宫颈炎的认识,有出现偏差,其实宫颈炎目前主要有常见认识情况。
1、一种人认为,结了婚的女性都会有宫颈炎,它既不影响工作又不影响生活,无足轻重,治疗与不治疗都一样。
2、另一种人认为,宫颈炎是什么?癌前病变,谈癌色变,产生“恐癌症”而影响个人情绪乃至日常生活,这些都是不正确的。
慢性宫颈炎和宫颈癌有一些共同宫颈炎的症状,如性交后出现阴道点滴出血或白带带血丝。
所以,正确认识宫颈炎~
二,引起宫颈炎的原因
引起宫颈炎最主要的原因是:由于分娩、流产或手术损伤宫颈后发生的。
宫颈炎的症状有:宫颈炎的主要症状是白带增多。急性宫颈炎白带呈脓性,伴下腹及腰骶部坠痛,或有尿频、尿急、尿痛等膀胱刺激征。慢性官颈炎白带呈乳白色黏液状,或淡黄色脓性;重度宫颈糜烂或有宫颈息肉时,可呈血性白带或性交后出血。轻者可无全身症状,当炎症沿子宫骶骨韧带扩散到盆腔时,可有腰骶部疼痛,下腹部坠胀感及痛经等,每于排便、性交时加重。此外,黏稠脓性的白带不利于精于穿过,也可引起不孕。所以一旦有白带异常症状,或小腹胀痛,需及时采取治疗措施。
宫颈炎主要分为两种:慢性宫颈炎和急性宫颈炎

1、急性宫颈炎的主要原因是产褥感染、感染性流产;阴道滴虫感染;淋菌感染;手术或器械损伤后感染等。
2、慢性宫颈炎发生于急性宫颈炎之后,或由于分娩、流产或手术损伤宫颈后发生。病原体主要为葡萄球菌、链球菌、大肠杆菌和厌氧菌,其次是淋病双球菌、结核杆菌、原虫中有滴虫和呵米巴。特殊情况下为化学物质和放射线所引起
本病的病理变化表现为宫颈糜烂、宫颈肥大、宫颈息肉、宫颈腺体轰肿和宫颈内膜炎。
-

医生……求求你……再想想办法啊……我女儿……还只有21岁……
父母老泪纵横,声嘶力竭,但是医生却无奈地摇了摇头。
所有人都已经尽力了,经过四十分钟的紧张抢救,她呼吸停止,颈动脉停止搏动,瞳孔散大,心电图为一条直线,医生只能无奈地宣布,抢救无效去世。
在这个寒冷的冬天,北风呼啸,也萧条了一切,一个年轻生命的离去更加让人感觉到刺骨的冷意,时光倒流到半年前,一个年轻女孩紧皱眉头走进急诊室,她对医生说,我月经紊乱。
她叫小菊,21岁,是一名在校大学生,她所说的月经紊乱,其实是经量增多,月经周期延长,更糟糕的是,每次和男友同房之后,还会有接触性出血。
开始她一直以为是得了妇科病,但又不好意思到医院,自己跑到药店里买了些护理液和抗生素,使用后虽然好点,但总是反反复复,这样拖了半年,到医院一检查,才发现已经病入膏肓,事实上,小菊所罹患的正是让女人恐惧异常的宫颈癌。
当医生告诉小菊的时候,她难以置信,失声痛哭,她不解,自己为何会罹患这种恶性肿瘤?
医生……我也就这半年才有不适,难道……半年不来看就会得癌吗?
显然不是,恶性肿瘤的发生和发展需要一个过程,半年之内正常宫颈变成宫颈癌的可能性当然是没有的,医生推断,小菊应该宫颈异常有很久了。
遗憾的是,和所有的恶性肿瘤一样,在早期,宫颈癌是没有任何不适的,所以它极易被忽视,有人说宫颈癌会导致月经异常,不规则流血,异常排液,消瘦,甚至便秘,尿频等等。
但这些都是宫颈癌中晚期的症状,很早期的时候,这些症状往往是没有的。
这也正是,为何很多人一发现就是晚期的缘故,很多癌症在早期不会发出任何报警信号,使得更多的人被误诊甚至漏诊,遗憾的是,虽然癌症讲究早发现早诊断早治疗,但如何早发现,却一直是医学上的难题之一。
但真的什么办法都没有了吗?
随着医学的发展,科学家认为,及早预防与癌症早诊断的地位同样重要,这是因为,通过科学健康的方式进行预防,可以使一部分癌症的发病率降到最低,比如肺癌,胃癌,大肠癌。
至于宫颈癌,同样如此,研究发现,宫颈癌的发生与高危型HPV感染,吸烟,免疫异常,多个伴侣等密切相关,对于年轻女孩来说,高危型HPV至关重要。
我们不能说所有的宫颈癌都是HPV感染导致的,但是却有80%以上的宫颈癌标本中可以检测到HPV感染,国外大量的研究资料表明,及时接种HPV疫苗可以最大限度地降低宫颈癌的发病,正因如此,伴随国内宫颈癌的高发趋势,为了及时遏制,我国卫生部门也引进了宫颈癌的疫苗。
而在小菊体内,医生同样发现了多种高危型HPV感染,通过询问病史,得知小菊在16岁的时候就与男友发生了关系,这么多年里,她前前后后换了多少个男友,自己也记不清了。
多个伴侣会加重HPV的感染,甚至是多个亚型的重叠感染。
而越年轻的女孩,HPV越喜欢,这是因为她们的宫颈发育尚不成熟,在HPV的反复刺激下,癌变的几率更大,事实上,从正常宫颈到宫颈癌,中间还会经历子宫颈上皮内瘤变。
同样,这个阶段女性可以没有任何不适。

-
宫颈癌是中国 15 岁至 44 岁女性中仅次于卵巢癌的第二大高发癌症 , 众所周知,著名歌星梅艳芳就因宫颈癌早逝的,说起宫颈癌就不得不说到 HPV 病毒,高危型 HPV 持续感染是宫颈癌的主要危险因素,而 90% 以上的宫颈癌确实伴有高危型 HP ,据悉,宫颈癌疫苗已在国内上市,随着新闻的播出已引发广泛热议,我们今天就来了解一下这个叫 “HPV” 的病毒。

什么是 HPV呢 ?
HPV ( HumanPapillomavirus ),全称为人乳头瘤病毒,共有 100 多种亚型。但是,不同亚型的病毒致癌能力、作用部位不全相同。
HPV 病毒感染普遍吗?
非常非常普遍,平均 80% 以上的人一生中都曾感染过 HPV 病毒。
看到这,很多朋友觉得很可怕,小编告诉你:不要怕! HPV 中低危型主要引起两性生殖道的尖锐湿疣,目前尚未发现低危型 HPV 引发宫颈癌的证据 。而其中 HPV-16 才是引发宫颈癌的罪魁祸首,它与 50% 的宫颈鳞癌和 30% 以上的宫颈腺癌有关,所以说并不是所有的 HPV 都会致癌的;并且,事实上,大部分时候人体免疫系统能自动清除 HPV 病毒,并不会有任何后果。但如果一个人反复多次感染同一种 HPV 高危病毒,就有可能导致宫颈癌等疾病了。
HPV 病毒是怎样传染的呢?
HPV 病毒是接触传染的,除了性行为这种传播途径之外,其实,与 hpv 病毒的亲密接触就可以传染,比如:酒店不卫生的马桶或纸巾等用具,如厕前不洗手等等。即使安全性行为(使用安全套)亦不能完全预防,男女会交叉感染。因此,一定要避免上述行为,预防感染;小编在临床工作中发现,很多女性患者患病后引发了家庭矛盾,希望看完小编的文章后千万要摘掉私生活混乱的人才会感染 HPV 病毒这种错误的想法。
最后祝各位女性朋友都能远离宫颈癌,拥有美好健康的生活。

图片来源于网络,如有侵权请联系删除。
-
去年3月,国际乳头瘤病毒学会(IPVS)声明,澳大利亚或将成为首个免于宫颈癌困扰的国家。(ABC:专家称宫颈癌将在未来四十年在澳洲消失)
作为这个世界上唯一有明确病因的癌症——99%的宫颈癌与高危型HPV持续感染相关!
WHO统计,全球每年约52.8万女性罹患宫颈癌,而在这其中,发展中国家占了80%。
阻断宫颈癌的关键,是HPV疫苗和宫颈癌筛查。只要做好这两点,宫颈癌的发病率就会大大下降。这也是为什么发达国家(比如澳大利亚)发病率和死亡率都偏低的原因。
但是,大部分人都道HPV疫苗是防御宫颈癌的最佳选择,却很少有人注意到,宫颈癌筛查同样重要!
为什么宫颈癌筛查能降低宫颈癌的发病率?
HPV感染可以说跟感冒一样常见!感染HPV后,绝大多数人并无特别症状,大部分感染会自动清除。
尽管如此,仍有5-10%的HPV感染会转持续性感染。持续性感染中又有约10%,会发展为癌前病变和宫颈癌。
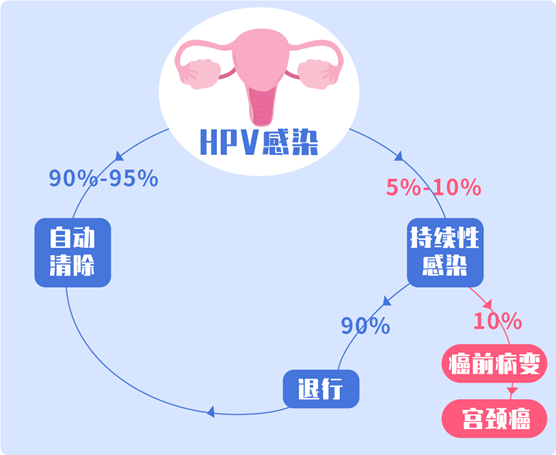
高危型HPV感染若想发展成宫颈癌,有一个必不可少条件——持续感染1年以上。
面对人人谈之色变的HPV病毒,因为有“持续”的要求,我们便有了阻断致癌的可能性——只要注意排查,积极治疗,我们就能把宫颈癌“拒之门外”。
HPV没有特效药。但幸运的是,我们自身的免疫系统可以克制。所以,对付HPV病毒,医生仍然是从增强机体免疫力入手。

不是所有宫颈病变都需要介入治疗,但如果必须介入,医生的办法可多着呢!
网红新贵!你必须要了解的LEEP术!!
LEEP术,全称“宫颈环形电切术”,是利用带电的线圈,在宫颈上切除病变组织。

文献显示,只要积极配合治疗,最早期的宫颈癌,5年生存率可达到100%,5年以上也可以达到90%多。
宫颈癌太常见,但并不可怕。不要讳疾忌医,也不要过度治疗。专业的医生一定会给出最适合的治疗方案。
但,无论你有没有感染过宫颈癌病毒,医生都建议——积极接种宫颈癌疫苗,定期做宫颈癌筛查。
因为,宫颈癌病毒感染、宫颈癌前病变,甚至早期宫颈癌,都是没有症状的!不要等有不舒服症状了,再想起来检查。那就已经晚了……
拒绝“癌”,让我们拥抱爱~
本文转载自其他网站,不可二次转载。文章内容仅供参考,具体治疗请咨询医生或相关专业人士。如有问题,可联系jdh-hezuo@jd.com。
-
HPV感染就一定会得宫颈癌吗?
HPV感染,心里就慌了,担心自己会得宫颈癌,进而多方求治,上当收骗者有之,过度治疗者有之,心理障碍者有之,精神抑郁者有之。希望看了此文后,能是大多数人放心。“并不是所有的HPV感染都会引起宫颈癌。”
2008年诺贝尔生理学或医学奖得主之一———德国癌症研究中心的哈拉尔德·楚尔·豪森教授,在研究中证实了宫颈癌和HPV之间的联系,并得出结论:几乎所有的宫颈癌都是由HPV引起的。
HPV病毒传染的主要途径是性行为。性行为中,黏膜或多或少会有些微小损伤,只要一方携带HPV病毒,病毒就很容易侵入另一方的生殖道黏膜。因此,只要有性行为,就有可能感染HPV病毒。性活跃、性伴侣多,感染的概率就越大。女性一生中有无数个机会被HPV感染。据统计,80%的女性都感染过HPV。
尽管宫颈癌的癌前病变,大约90%都可以查到HPV病毒阳性,但并不是说感染了HPV病毒之后,就注定了宫颈癌的宿命。即使当你看到报告单上的“HPV阳性”时,仍可不必惶惶不可终日。

只有极少数高危型HPV病毒才和宫颈癌有关,其他上百种都是纸老虎;而且,大部分女性自身的免疫系统能够“PK”掉病毒,属于一过性携带。只有不到10%的情况下,免疫系统不幸输掉了这场PK赛,持续存在的HPV病毒才得以耀武扬威,侵蚀正常的宫颈细胞,导致细胞非典型增生,进而发展为宫颈癌。
一、解释一下人体乳头瘤病毒(HPV)
HPV是一种属于乳多空病毒科的乳头瘤空泡病毒A属,是球形DNA病毒,主要感染皮肤和粘膜的鳞状上皮。目前已知HPV的基因类型大约130多种,不同的型别HPV病毒感染可引起不同的临床表现。
其中有四十个类型可以感染生殖道。流行病学研究发现其中有14种,称为致瘤型,明显与恶化的宫颈癌有关。
其中高度致瘤风险的是16、18、45、56型,中度致瘤风险的是31、33、35、52、58型,低度致瘤风险的是6、11、42、43、44型。人体对待病毒的方法都是机体自己清除,就像感冒病毒一样的。
大多数的HPV感染为无症状或一过性的感染(大约80%的女性在一生中都会感染HPV,但多是一过性感染,不会导致宫颈病变,所以即使检查出HPV感染,不用恐慌),非致癌性感染或低危HPV(如HPV 6 11)仅引起尖锐湿疣这类性病。
但持续致癌感染(如HPV16,18)是宫颈癌前病变和宫颈癌的最主要原因(如果是一过性感染高危病毒,也不用担心,关键是持续感染,才需要密切观察)。
来自世界各国的宫颈癌研究发现,HPV16型和HPV18型在宫颈癌患者中的感染率最高。在中国,主要是HPV16、18、52、58型感染。
然而,感染了HPV并不一定会患宫颈癌,因为每个健康女性体内都有一定的免疫力。研究证实,感染HPV后,大多数女性的免疫系统可以把进入体内的HPV清除。
只有少数女性由于无法消灭进入体内的HPV,造成HPV持续感染,才有可能引起宫颈癌前病变。其中有部分患者会进一步发展成为宫颈癌,这一过程约5到10年。但是对于免疫力低下的患者,这个时间可能会提前。
二、HPV感染的危险因素
①性行为:流行病学的研究表明,过早性生活,多性伴侣使HPV感染的危险性大增。
②吸烟:吸烟会影响一些雌激素的作用,同时降低宫颈的免疫功能。
③多次妊娠:妊娠期间人体免疫功能降低,同时分娩会造成宫颈创伤,增加了HPV感染的机会。
④口服避孕药:口服避孕药可以促进已感染HPV病毒的活性。
⑤免疫抑制(HIV感染、器官移植等):人体免疫功能降低。
⑥其他性传播疾病:感染疱疹病毒、沙眼衣原体等会降低宫颈的免疫功能。
⑦其他因素:如营养因素,地理环境因素等。
三、如何早发现早预防宫颈癌
1、宫颈癌筛查
2005年中国癌症研究基金会编写了《中国癌症筛查及早诊早治指南》,该指南建议,任何有3年以上性行为或21岁以上有性行为的妇女都应进行子宫颈癌筛查。
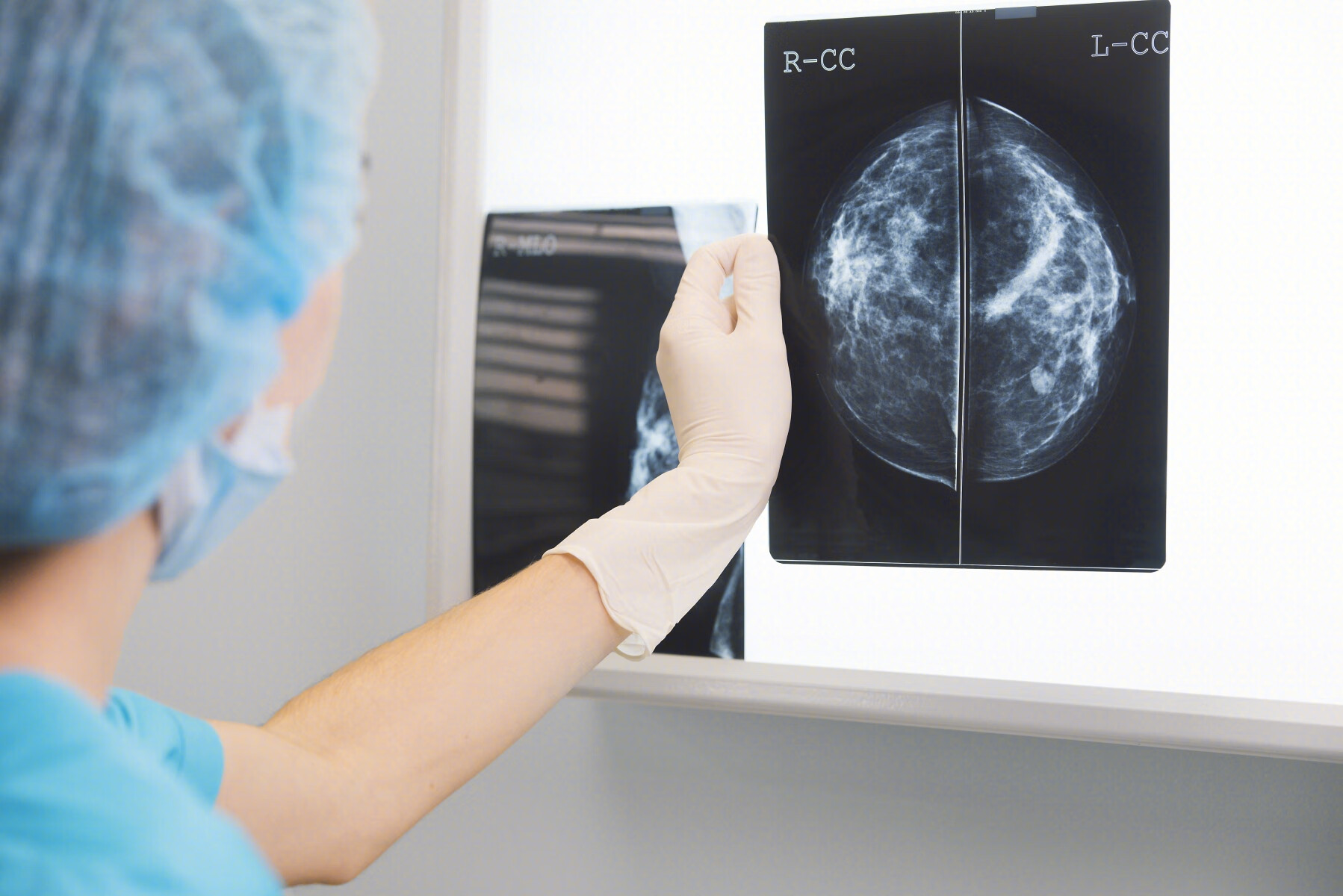
宫颈癌筛查到底是什么检查呢?其实就是一个特殊形状的薄木片,医生拿着这个木片在宫颈口转几圈后,将木片上刮到的细胞涂抹在玻璃片上,宫颈刮片就取样完成了。
然后放在固定刮片的瓶子里,送到病理科,等待结果就可以了。这么个小小的检查,花费在30元左右,就可以让宫颈癌的发病率和死亡率下降,足以见得病理结果对于宫颈癌的防止是十分重要的。
那TCT又是什么?TCT是液基薄层细胞检测的简称。和宫颈刮片不同的是,薄木片变成了塑料刷子,玻璃片不需要了,刷完了宫颈,直接将取得的细胞洗入液体中,送到病理科制片。
这个比宫颈刮片最后取到的细胞量要多,结果更准确,但是因为价格在大约140元左右,所以至今无法作为筛查去做。这两种检查统称为宫颈细胞学检查,都是可以接受的。筛查原则是:首次筛查,一年一次,如果连续两年都是正常,接下来三年一次,一直到65岁。
2、使用避孕套、限制性伴侣数目、不吸烟或戒烟、多吃新鲜蔬果还有HPV疫苗都可以降低患宫颈癌的风险
注意:这里没有提到抗病毒治疗!目前没有药物被证明治疗HPV有效!
有些中医也声称吃中药能消除病毒更是无稽之谈。
我们知道,HPV病毒是宫颈癌的致病元凶。但感染HPV病毒并不是宫颈癌致病的充分条件,只有持续性高危HPV病毒感染才是宫颈癌的诱因。
病毒感染导致宫颈癌需要一定的时间,当宫颈有炎症或者病变时,皮肤和黏膜的上皮细胞轻微破损后暴露了基底层,病毒就会趁虚而入,从而促使病毒的持续感染。若此时机体处于免疫力低的状态,病毒就会得到建立感染及致病的机会,导致恶性病变的发生。
3、HPV疫苗可帮助全面预防子宫颈癌
目前国内没有上市。在香港可以注射,但是价格昂贵,不适合全面推广。
4、女性必须保持健康的生活习惯
(1)提高机体免疫功能
合理均衡膳食,饮食讲究多样化;多吃蔬菜和水果,增加膳食中粗粮比例;少吃腌、熏、炸、烤食品;不嗜酒,不吸烟;远离毒品,保持良好生活习惯和乐观的生活态度,生活有规律;保持良好的心情;加强体育锻炼,增强体质。
(2)定期做子宫颈癌筛查
有条件者每年或每3年进行一次筛查。对于已经发现的宫颈病变及生殖系统感染类病症,一定要提高警惕,积极采取相应的治疗措施,以防子宫颈癌的发生和发展。
-
很多人问我,医生,基因能够改变吗?
我很无奈地告诉他们,以目前的医疗手段,并不能,我们都知道很多疾病与遗传密切相关,恰恰是因为基因起了作用,比如父母罹患高血压,那么后代罹患高血压的可能性也会更大,比如父母罹患癌症,那么后代罹患癌症的可能性也会更大。
当然,基因占有一部分比例,后天的因素也至关重要。
比如你的父母罹患2型糖尿病,你明明知道,却还是不注意后天的饮食习惯,大鱼大肉,缺少运动,很少进食蔬菜和水果,熬夜等等,那么,就算你的父母没有2型糖尿病,你罹患2型糖尿病的几率也会很大。
作为一名妇产科医生,我们需要把靠谱的知识告知患者,以让她们慎重对待自己的健康。

就比如卵巢癌,我们都知道它有着密切的家族遗传史,它与BRCA基因突变密切相关,所以对于有卵巢癌家族遗传史的女性,要高度引起重视,虽然我们无法改变基因,却可以通过一定的手段检测到基因是否发生了突变。
今天,我要说的则是宫颈癌,宫颈癌与遗传同样密切相关,但它不像卵巢癌,有那么明确的BRCA基因突变,有时一种肿瘤的发生,可能会有多个基因的突变,也有一些突变,到现在医学界也没弄不清,但是不关是哪一种基因突变,都有一定的环境因素诱发。
一个健康的人,不会天生就发生基因突变,我们每个人的身体里都有癌基因和抑癌基因,一般情况下,它们保持动态平衡,但是,在某些特殊情况下,一切就与众不同了。
一个25岁的女子,在20岁那年,母亲因宫颈癌去世,她无数次在噩梦中惊醒,却最终逃脱不了现实的噩梦,25岁的时候,她被确诊为宫颈癌。

我们都知道导致宫颈癌的后天因素包括HPV感染、多个伴侣、吸烟等等,高危型HPV16和18与宫颈癌的发生密切相关,而HPV主要通过性接触传播,所以多个伴侣又会增加HPV的感染率,随着时间的延长,HPV产生的病毒癌蛋白,就会作用于抑癌基因P53和Rb使之失活,所以就出现了癌基因强,而抑癌基因弱的局面。
在我们仔细询问病史的时候,女子承认,她确实交过很多男友,至于到底换了多少任,自己都记不清了,最近一部电影叫前任3,可是她的前任,早已超过了我们的想象。
我们在她体内发现了多种高危型HPV的感染,她符合遗传+后天致癌的全部,很多人觉得这么年轻难以置信,可是在证据面前,我们只能说,她太不爱惜自己了。
对于有宫颈癌家族史的女性,应该定期到医院进行检查,及时接种HPV疫苗,越早越好,除此之外,还要避免其他的高危因素。
每个人的体内都有癌基因和抑癌基因,理论上,每个人都有发生癌症的可能,请保持良好的生活方式,我们能做的,就是把癌症发生的风险降到最低。
-
作者 | 北京天坛医院
文章首发于 | 北京天坛医院公众号
女人的子宫就是一座金碧辉煌的宫殿,这座宫殿是孕育新生命的地方,而宫颈就是进入这座宫殿的大门,也是必经之路。

精子要从这里进入寻找生命的伴侣——卵子,受精卵在这座宫殿里分裂分化,完成了生命的形成和延续,胎儿来到人世间的第一步也要从这座大门经过,如果必经之路被毁,可能发生房倒屋塌,甚至是危及生命的严重后果。女人的一生,宫颈可能面临许多威胁,而宫颈癌是对这个大门破坏最严重的一种疾病。
在这个谈“癌”色变的时代,相信大部分女性对宫颈癌这个词并不陌生。宫颈癌的发病原因是明确的,那就是HPV病毒感染引起的。女性宫颈防癌筛查已经普及,但是仍有很多人不知道为什么要进行筛查,也有一部分人HPV检测阳性后,非常的惊恐、害怕,进而导致焦虑、抑郁或其它问题,所以对此类问题进一步普及显得更为重要。
1. 到底什么是宫颈癌?
顾名思义,宫颈部位检测到了癌症细胞,即为宫颈癌。大多数情况下,宫颈癌生长很缓慢,已经发生异常改变的宫颈细胞(此时细胞虽异常,但仍未癌变)转变为宫颈癌细胞一般需要10-15年时间,有些人短些,有的人可能更长。早期宫颈癌一般没有什么症状,晚期可发生异常阴道出血,异常阴道排液或者疼痛。
2. HPV你了解多少?
HPV是一种非常常见的病毒,它可以感染男性和女性的生殖道,感染后经常没有任何症状,也可以自行消退。HPV有很多亚型,不同类型的HPV可以以不同方式感染生殖道,一些可以感染宫颈,导致宫颈癌;一些可以导致生殖道疣的发生(男女均可)。
大多数情况下,HPV可以在2年内自行消退而不引起健康问题。增强免疫力是HPV自行消退的主要原因。目前还不清楚为什么有人可以自行消灭HPV,而有些人却不能。
3. HPV是如何感染的?
HPV传递是通过生殖道或是皮肤与皮肤的接触,大多数情况下是通过阴道性交和肛门性交而传染。大部分人根本不知道自己曾经感染过HPV,所以很可能不知道是哪个人或是什么时候传染的。
HPV非常常见,很多人可能第一次性生活开始后不久就感染了,也可能若干年后才被发现。因此,所有有性生活的女性都是HPV感染的高危人群。
4. 怎么判断是否得了宫颈癌?
宫颈癌可以通过筛查,比如TCT和HPV DNA检测来发现和排除。TCT可以检测宫颈细胞是否异常。若发现异常细胞,可以在未转变为癌细胞之前处理掉,建议有性生活的21岁以上女性进行TCT筛查。
HPV检测主要作用是查找病毒,这种病毒可以导致正常宫颈细胞发生异常改变,30岁以后的女性可以HPV联合TCT共同筛查。
感染了HPV病毒,并不一定都会发生癌变,但癌变的宫颈几乎都感染过HPV病毒。因为宫颈癌通常不会引起任何异常和不适,所以筛查就显得尤为重要,即使自己感觉很健康,也应该定期筛查。
5. 多久进行一次宫颈防癌筛查合适呢?
几乎每一个就诊的女性都会问这个问题。
大于30岁的女性,可行TCT和HPV两种方法联合筛查,若两种方法均为阴性结果,可以延长筛查间隔时间至3-5年,即使在这个期间更换了性伴侣。
TCT检查的间隔时间与当地的病理诊断的敏感性等也有关,具体情况需要当地医生根据当地的病理筛查水平进一步明确筛查的间隔时间。
6. 应该怎样理解检测结果?
如果HPV是阴性,且TCT结果是正常的,说明检测者目前没有HPV存在,细胞检查也没有异常,意味着检测者患宫颈癌的机率非常低,可以每3-5年重复筛查一次,具体检查时限可与当地主诊医生商议。
如果HPV是阴性,而TCT结果是ASC-US(我们叫做意义未明确的非典型鳞状细胞),也就是检查者也不能完全确定你的宫颈细胞是否异常,那么检测者需要后续检查或复查。
如果HPV是阴性的,而TCT结果是异常的,意味着检测者的宫颈细胞可能已经发生了异常改变,但是这种改变不是由HPV感染引起的。医生会帮助你找到这两种检查结果不一致的原因,常见的方法是做个阴道镜或者宫颈管及宫腔的检查。
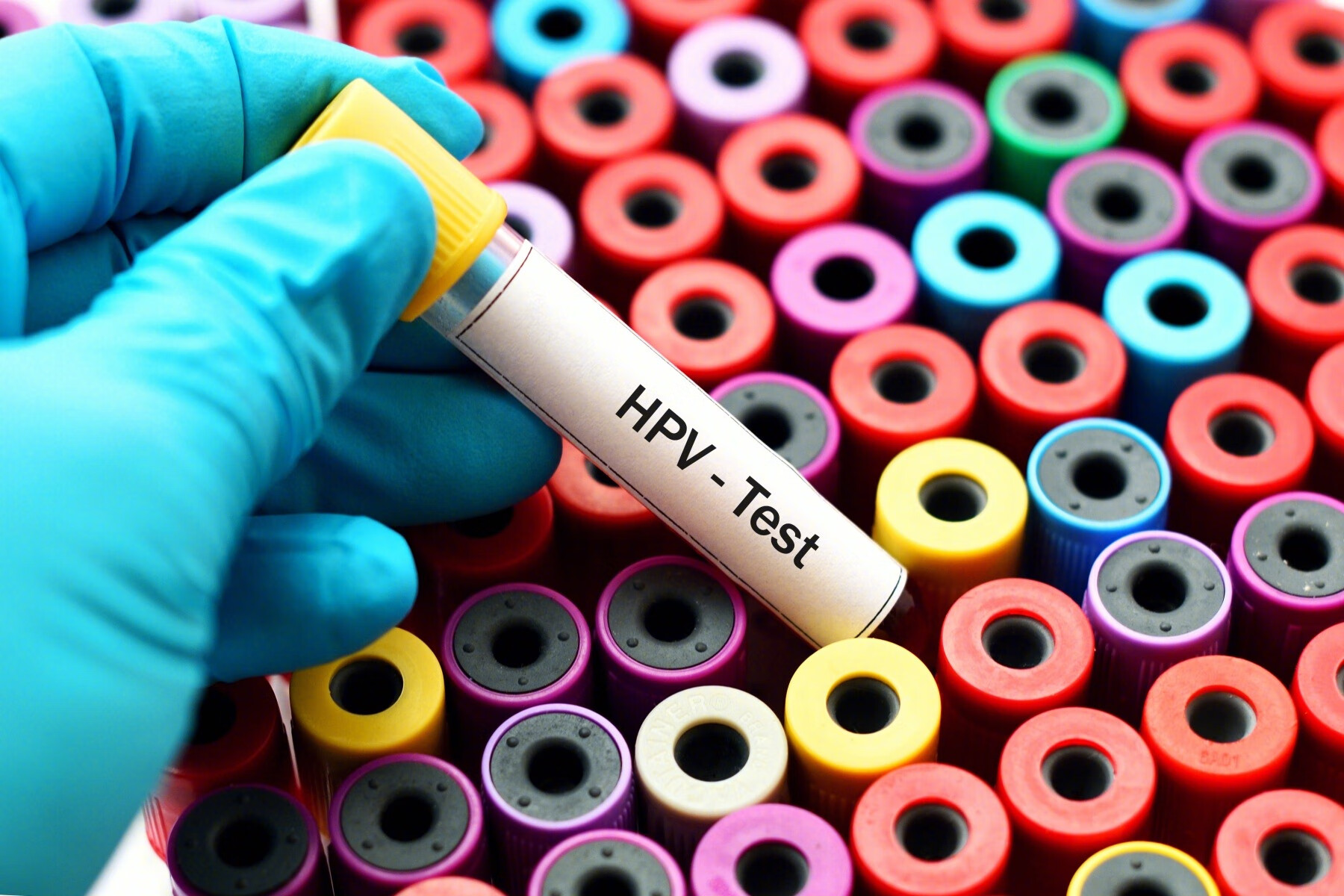
如果HPV检测是阳性,而TCT结果是正常的,说明检测者感染了此病毒,可以间隔1年左右再次检测HPV和TCT或者根据HPV分型选择阴道镜检查。这种情况下,检测者有很大可能会依靠自身的免疫能力消灭此病毒,所以不必恐慌。
如果HPV是阳性,而TCT结果是ASC-US,说明检测者感染了HPV病毒,但宫颈细胞的改变无法完全确定是否异常。这时检测者需要行阴道镜检查看看宫颈情况并或取活检确定宫颈细胞是否真的发生了异常改变。
如果HPV是阳性,而TCT结果是异常的,意味着检测者感染了HPV病毒,并且宫颈细胞可能已经发生了异常改变,但并不意味着已经得了宫颈癌。此刻检测者需要做个阴道镜检查,医生会根据检查结果进一步的评估和选择下一步的治疗方案。
小贴士:宫颈癌的发生是个非常缓慢的过程。很多女性感染了HPV,但是很少一部分人会真正发展为宫颈癌,只要定期检测并且遵循医生的建议,大多数情况下,病变会被及时发现并处理掉,不至于转化为宫颈癌。
7. 在预防宫颈癌方面,还应该做些什么?
定期复查是完全必要的。遵循医生给的每一个建议,可能需要多次反复的检查或处理。HPV感染且吸烟可以增加宫颈癌的发病率,所以不吸烟,加强锻炼,增强免疫力,对于清除HPV病毒是很有益处的。
8. HPV感染需要治疗吗?
到现在为止,没有特异性的治疗HPV病毒转阴的方法。但是对于病变的宫颈可以用不同的治疗方法达到治愈的效果。没有任何一种治疗方法是完美的,所以切记要定期复查。始终记住,很多人的HPV可以自行消除。
9. 感染了HPV会对怀孕和宝宝有影响吗?
大部分情况下,HPV对怀孕或者宝宝没有影响,但如果进行过宫颈治疗,有可能会导致早产或难产,不过这种情况发生的机率也比较低。孕妇应该保持和医生沟通,权衡利弊,做出合适的选择。
10. 感染了HPV会传染给现任性伴侣吗?
如果你们在一起有一段时间了,他很可能也感染了,但是你的伴侣可能没有症状和体征。避孕套可以降低传染给新的伴侣的机率,但是在避孕套不能覆盖的地区,也不能完全保证阻止病毒的传递。
11. 怎么告诉你的性伴侣关于HPV病毒?
沟通对双方都是有利的。你可以告诉对方,HPV是一种非常常见的病毒,男女都可以感染,通常也没有什么症状和体征而且可以自行消退,尤其是在一起有一段时间的性伴侣。
男性通常没有检测方法,大多数男性感染后会患生殖道疣,女性通常患与宫颈相关的病变。没有方法确定什么时候感染HPV和谁传染给谁。很多性活跃期的女性在有性生活后感染了HPV,而她们自己并不知晓,如果你的性伴侣是女性,建议她进行宫颈防癌筛查。
12. 子宫切除后,是否需要宫颈癌筛查?
如果手术后保留了宫颈,仍需要进行筛查。如果因为非宫颈病变而进行的子宫完全切除,可以不必筛查。
13. 是否可以通过接种HPV疫苗预防宫颈癌?
苏格兰的一项研究证明,12-13岁常规接种HPV疫苗的女孩与同龄对照组相比,发生CINIII(宫颈上皮内瘤变III级)或更严重的宫颈病变的风险降低89%。疫苗推荐12岁以下女孩,有性生活之前接种,13-45岁也可以注射但是确切疗效目前没有更多的依据。中国建议的目标人群为13-15岁青少年女性。
14. 市面上有几种HPV疫苗类型?各种类型适宜的接种年龄是多少,注射间隔是多久?
70%左右的宫颈癌病例由感染HPV16或18引起,所以注射二价(希瑞适)可预防大多数宫颈癌的发生,适宜的年龄为9-25岁,注射间隔为0,1,及6个月。
四价疫苗(佳达修)预防以下四类HPV亚型:HPV16、18、6和11,新增的两个低危型HPV主要能预防尖锐湿疣(90%以上)。四价疫苗适宜年龄为20-45岁,注射间隔为0,2及6个月。
九价疫苗(佳达修9)能够预防HPV6、11、16、18、31、33、45、52、58九种亚型的感染,基本上能预防90%以上的宫颈癌和生殖道湿疣改变。我国建议九价疫苗接种的适宜年龄为16-26岁,注射间隔为0,2及6个月。
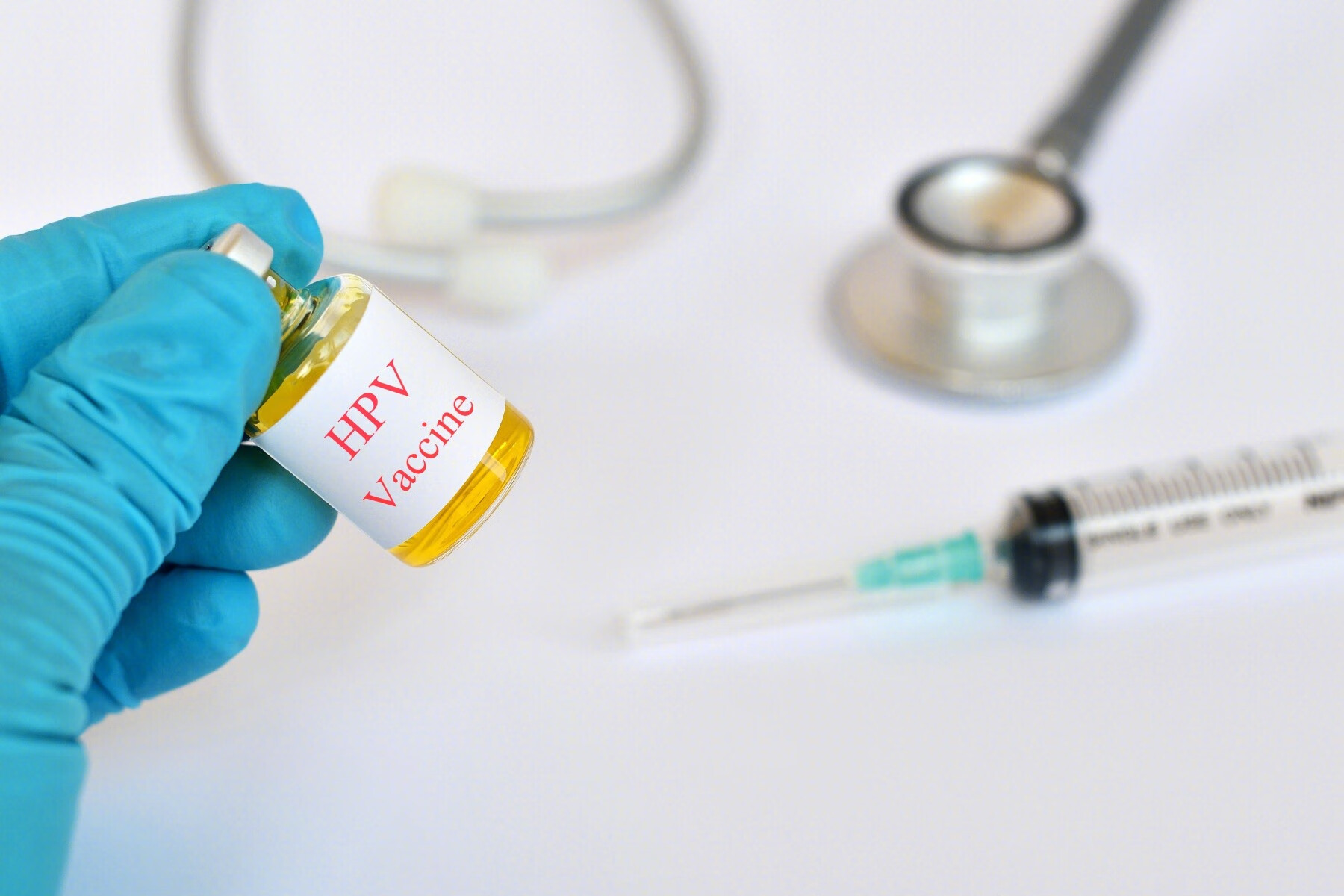
15. HPV阳性还可以打疫苗吗?打完会转阴性吗?
HPV阳性也是可以打HPV疫苗的。如果感染的只是一种类型的HPV,疫苗的接种可预防感染其他类型HPV,但是打完后HPV也不会转阴性,因为HPV一旦感染是没有特效药物进行治疗的。目前的HPV疫苗是预防性疫苗,起不到治疗作用。
16. 45岁以后真的不能打HPV疫苗了吗?
45岁是疫苗做临床试验设定的年龄上限,临床研究数据很少,相比起疫苗接种,45岁以上更推荐定期筛查。
17. HPV疫苗注射的副作用有哪些?
HPV疫苗接种后不良反应为大多数疫苗所共有,包括注射部位的红肿、疼痛,周身乏力,肌肉酸痛,头晕、头痛、关节痛及恶心、呕吐等胃肠道症状。一般在半月左右消失,严重不良反应比较罕见。
18. 已经接种HPV疫苗的女性还需进行宫颈癌筛查吗?
目前约有30%的子宫颈癌不能通过接种HPV疫苗来预防,所以接种后仍需定期接受宫颈癌筛查。
19. 注射疫苗的常见问题
感冒期间不建议注射,建议感冒治愈后再注射疫苗。月经期间是可以注射的,也可根据个人体质,合理避开经期。
备孕期间可以注射疫苗,至今为止还没有研究表明注射疫苗对妊娠有不良影响。一旦发现妊娠,停止接种。
如果在接种之后发现怀孕了,应该立即停止接种,剩余剂次在分娩后继续进行。
打完疫苗半年内最好不要怀孕?第三针打完就可以怀孕!
哺乳期不推荐注射疫苗。
20. HPV病毒会遗传给下一代吗?
有可能。女性感染低危型HPV6和11型病毒,可能在生产过程中感染婴儿,但较为罕见。
21. HPV疫苗可以终身免疫吗?
不详!目前得知,HPV疫苗的有效免疫时间二价疫苗和四价疫苗在接种后的9年、6年都能保持较高的滴度水平,但免疫时间上限目前还没有研究数据。
本文转载自其他网站,不可二次转载。文章内容仅供参考,具体治疗请咨询医生或相关专业人士。如有问题,可联系jdh-hezuo@jd.com。
-
我国每年约有7.5万名女性新患上宫颈癌,国内女性感染HPV病毒的比率约为15%,比乙肝携带者的比率还要高5%左右。但是宫颈早期不会有任何症状,一旦开始有症状,病情就有可能发展到了晚期。因此想要早期发现和治疗宫颈癌,就必须有定期筛查的意识,所以,定期做检查是预防宫颈癌的最好方法。
早期无症状
我国目前,宫颈癌年轻化迹象明显,每年死于宫颈癌的患者不在少数。以往宫颈癌在40至50岁人群中的发病率较高,但现在已经扩展到了各个年龄段。有些中年女性出现阴道不规律出血、白带增多、月经不调等情况时,以为是更年期的症状,殊不知这也是宫颈癌的症状。此外,反复出现同房后出血,也有可能是患上了宫颈癌。女性只要有过性生活,就有可能感染HPV病毒,就有可能得宫颈癌。而从感染HPV病毒到转变为宫颈癌,一般都会有5至10年的间隔期。

在细胞转化成癌细胞的过程中被发现,并及时切除,治愈率接近100%,可以保留子宫,保留生育能力,对生活状态没有影响。而宫颈癌Ⅰ期,宫颈局部细胞转化为癌细胞,治愈率可达80%~90%,但大多要切除子宫,对生育及性生活会有影响;Ⅱ期为60%~70%,Ⅱb期以后都不建议再做手术,仅只能采用放射治疗了;Ⅲ期治愈只有40%~50%,到Ⅳ期治愈率仅有10%了。很多人都特别担心体检发现原位癌,认为是“不幸”,因为原位癌是癌前病变,在治疗方法、治疗费用、患者承受的痛苦、治疗效果上都是非常乐观的,基本都可治愈,并且能够保留子宫和卵巢,保留生育功能,对生存质量几乎没有影响,复发率也很低,与真正的宫颈癌患者相比,应该是“不幸中的万幸”。最怕出现的情况是,前一次检查时还没有发现癌前病变,因为体检间隔时间长,再次检查时却发现患上宫颈癌,治疗效果比原位癌要差得多。如果有些症状,一定要到医院去做检查,排除宫颈癌。
定期预防
由于宫颈癌早期没有症状,要想早期发现和治疗,就必须有定期筛查的意识。“刮片检查检出率仅为40%,目前的TCT检查已经达到了90%。它能检测出细胞有没有发生癌变,若要确诊,还需要做一个HPV检查。”如果经济条件允许,可以同时做TCT和HPV检查。“TCT只能说明细胞是否有变化,HPV检查只能说明是否有感染HPV病毒,但感染了HPV 并不代表一定就患上了宫颈癌。如果家庭条件一般,也可以每年做一次TCT,检出阳性后,再做HPV检查。”
目前,国外已经研发出HPV病毒疫苗,但国内并没有这方面的产品。HPV疫苗在有性生活前接种的效果较好,进行过性生活的就没有接种的必要了。“HPV疫苗虽然有一定的效果,但它不是护身符,不能保证以后一定不会患宫颈癌。是否会患上宫颈癌,还与自身免疫力强弱,以及HPV病毒的类型有关系。有的人也许感染了HPV病毒,但一辈子都没患上宫颈癌。

治疗宫颈癌的关键,还是早发现,早治疗。宫颈癌是目前唯一一个能知道病因的癌症,其治疗也已经非常规范。宫颈癌如果早期接受了治疗,治疗难度不大,治愈率高,还能完整保留子宫,身体恢复后可以生育。
图片来源于网络,如有侵权请联系删除


























