01 人乳头瘤病毒(HPV) 上世纪七十年末Harald zur教授提出了,“持续性的HPV感染是宫颈癌发生的必要条件”,2008年Harald zur教授被授予了诺贝尔医学奖。 他也推动了宫颈癌发病研究模式的转变:传统肿瘤研究模式转变为以“HPV感染为中心”的新病因学的研究模式。 人乳头瘤病毒(HPV)感染是导致宫颈癌发生的元凶! 如果HPV感染持续存在2年或以上,称为HPV持续感染。近年国内外临床研究中,一般将连续2次检测(间隔6个月)HPV阳性视为持续性感染 。 人乳头瘤病毒(HPV)的结构及特征 HPV属于乳头瘤病毒科乳头瘤病毒属,是一类无包膜的双链环状裸病毒,呈球形,成熟的病毒颗粒直径52-55nm。HPV感染是当前发病率最高的性传播疾病之一,可以引起外生殖器尖锐湿疣、CIN及宫颈癌等疾病。
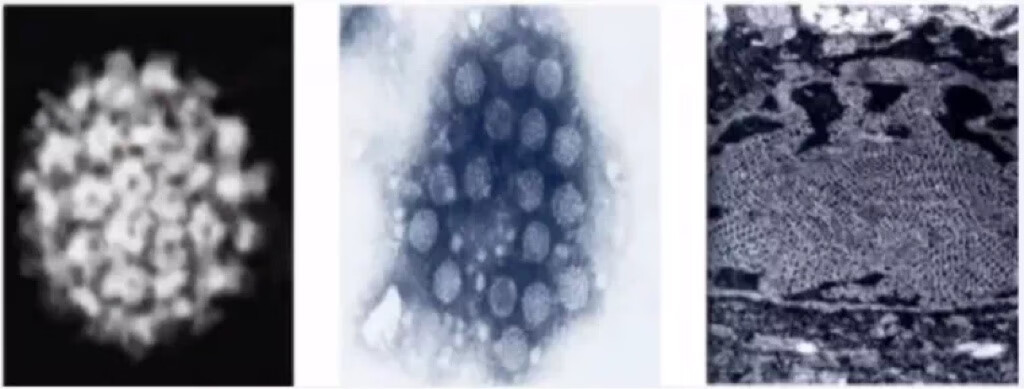
HPV特点: 寄生,不能自我复制 人类为唯一自然宿主 高度的嗜上皮性 耐低温不耐高温 不进入血液 不损伤内脏 人乳头瘤病毒(HPV)与宫颈癌 目前已知HPV有200多种亚型,其中能引起生殖道病变的有40多种。根据HPV致癌性分为高危型HPV和低危型HPV。低危型多与良性疾病有关,如疣类疾病,高危型是引起CIN和子宫颈癌的主要致病病毒。 低危型(如6、11、40、42、43、44、53、54、61、72、81) 高危型(如16、18、31、33、35、39、45、51、52、55、56、58、59、66、67、68、73、82)
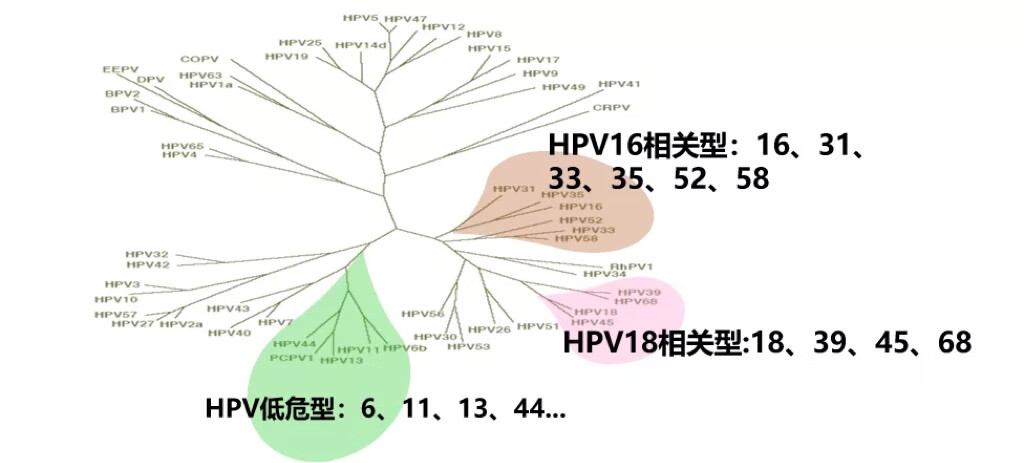
70%的宫颈癌与HPV16、18感染是密切相关的,其中HPV16是最强的致癌病毒型别,50%宫颈癌与HPV16感染有关,HPV18导致25%-30%的子宫颈癌,其他10多种高危型约导致20%-25%宫颈癌,如HPV33,31,52,58在中国是比较常见的。
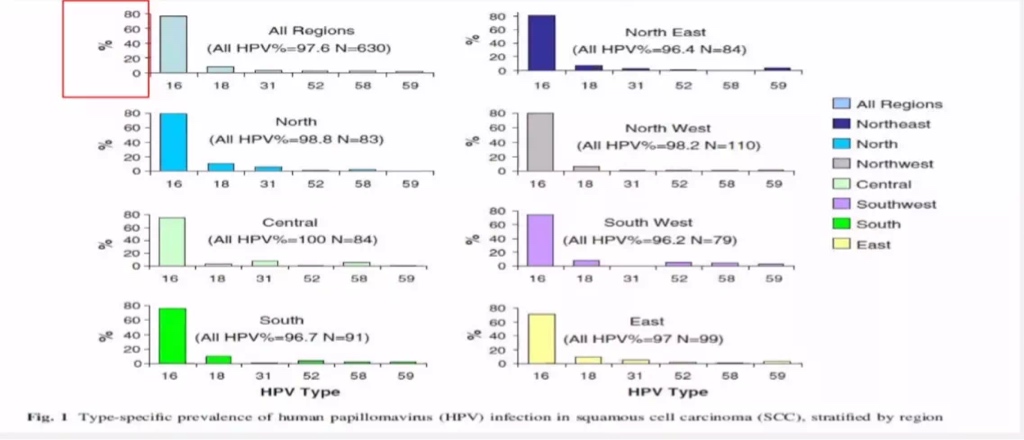
2018年发布的ICO中国HPV和相关疾病报告显示:

HPV16和HPV18分型在宫颈癌中发病风险高,进展快。
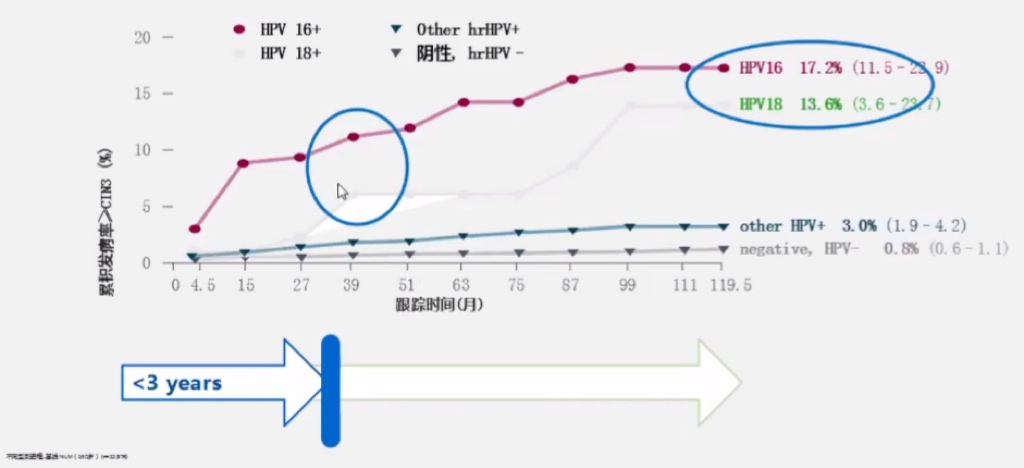
HPV感染≠疾病 HPV感染自然史
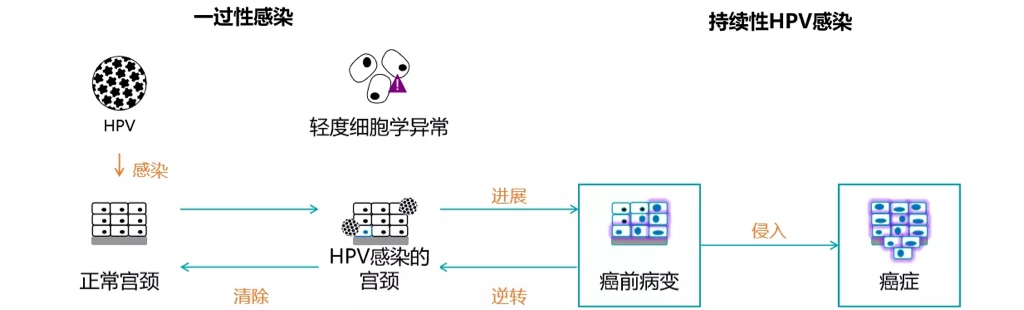
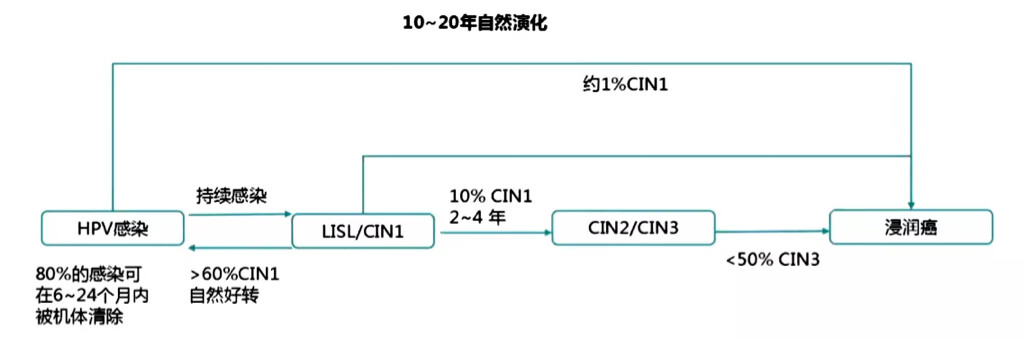
Wright and Schiffman, New Engl. J. Med. 2003; 6;348(6):489-90 高危性HPV 感染是必要因素,但是大多数人不会进展到宫颈癌。
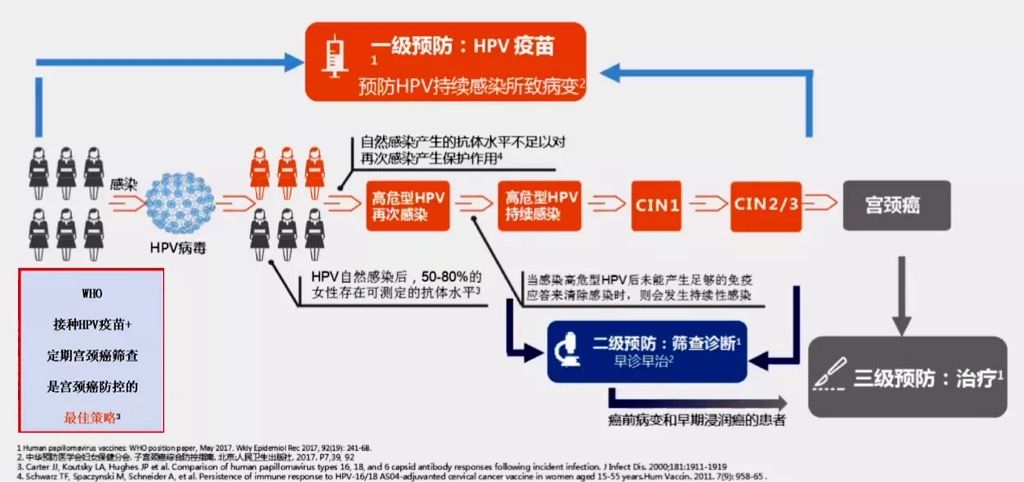
194个国家首次承诺在全球消除宫颈癌 2020年11月17日,世界卫生组织发布了《加速消除宫颈癌全球战略》,这标志着全球首次承诺消除一种癌症。 愿景:创造一个没有宫颈癌的世界 目标:所有国家宫颈癌的发病率低于4/10万女性 1. https://www.who.int/news-room/events/detail/2020/11/17/default-calendar/launch-of-the-global-strategy-to-accelerate-the-elimination-of-cervical-cancer 2..https://apps.who.int/iris/bitstream/handle/10665/336583/9789240014107-eng.pdf 如何预防子宫颈癌? 一级预防(病因学预防) 健康教育 HPV预防性疫苗接种 二级预防(宫颈癌筛查) 对所有适龄妇女定期开展子宫颈癌筛查 对于已经接受HPV疫苗的女性,如果已到筛查年龄,仍需定期进行筛查 三级预防(康复治疗) 根据临床分期开展适宜的手术、放疗、化疗以及姑息疗法

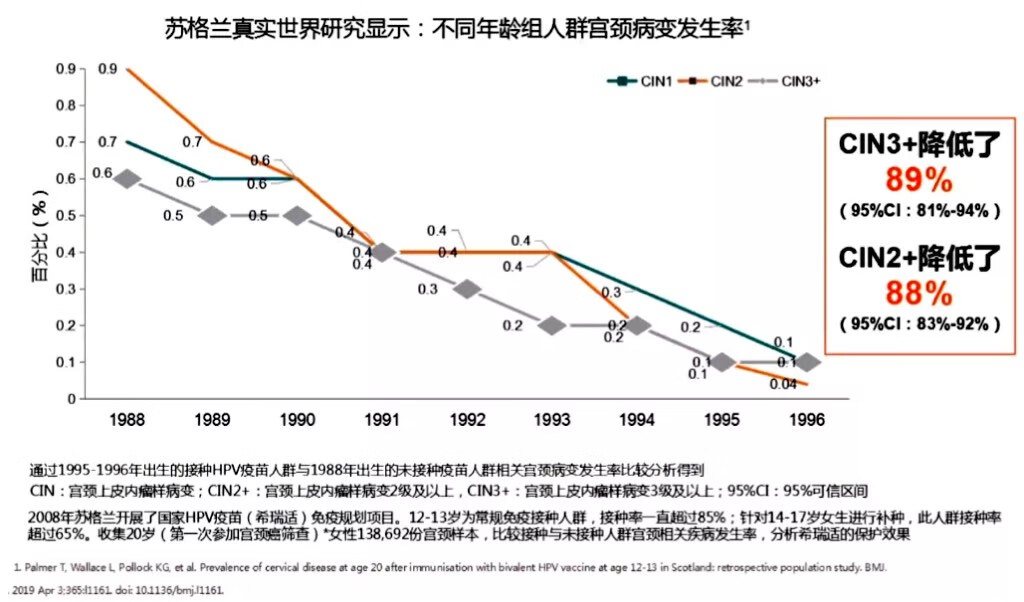
真实世界研究:推行HPV疫苗免疫规划显著降低了宫颈病变发生率
ASCCP共识指南发展
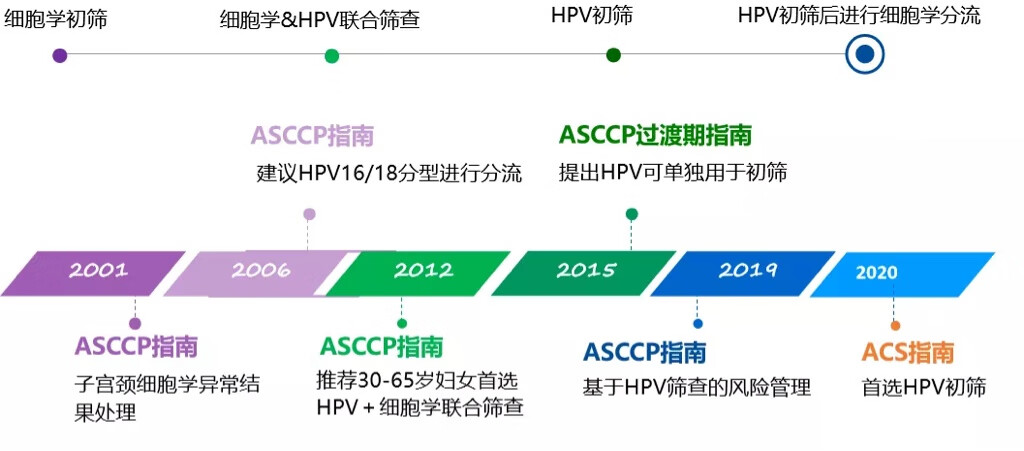
2020年美国癌症协会普通风险人群的子宫颈癌筛查建议
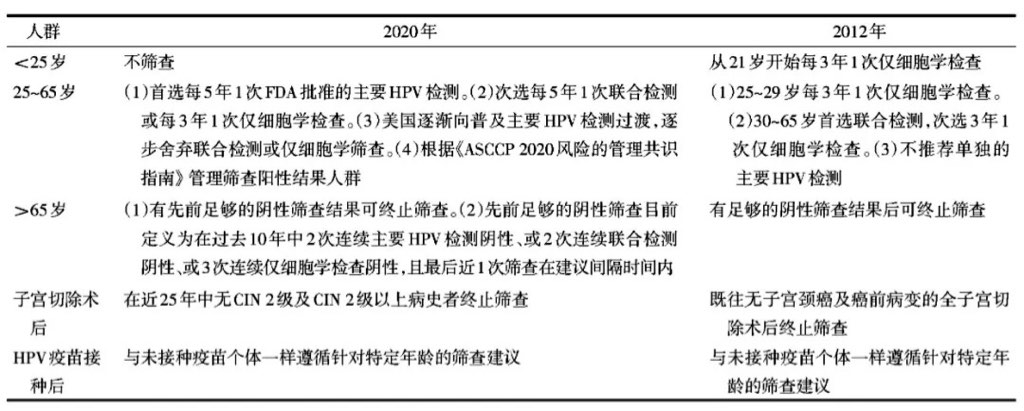
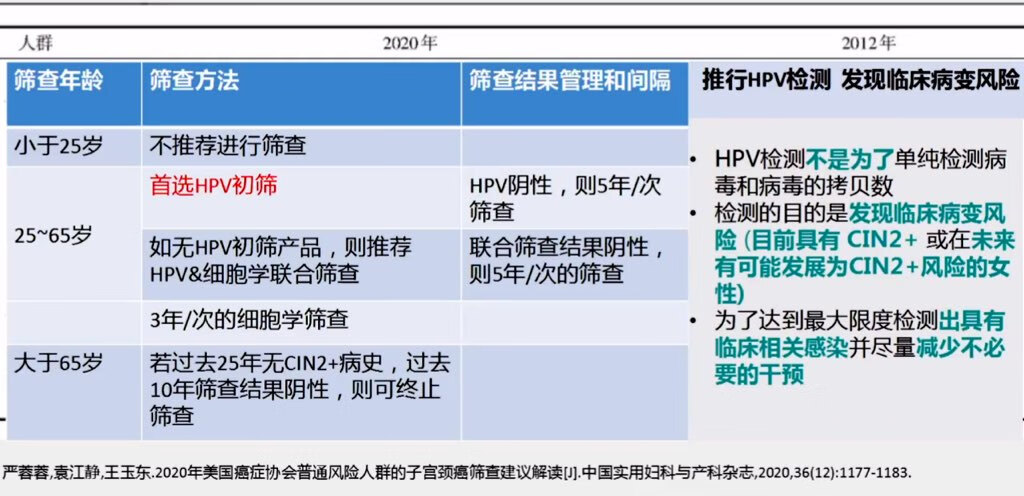
严蓉蓉,袁江静,王玉东.2020年美国癌症协会普通风险人群的子宫颈癌筛查建议解读[J].中国实用妇科与产科杂志,2020,36(12):1177-1183. 02 子宫颈鳞状上皮低级别病变 子宫颈鳞状上皮内病变的命名及分级变化
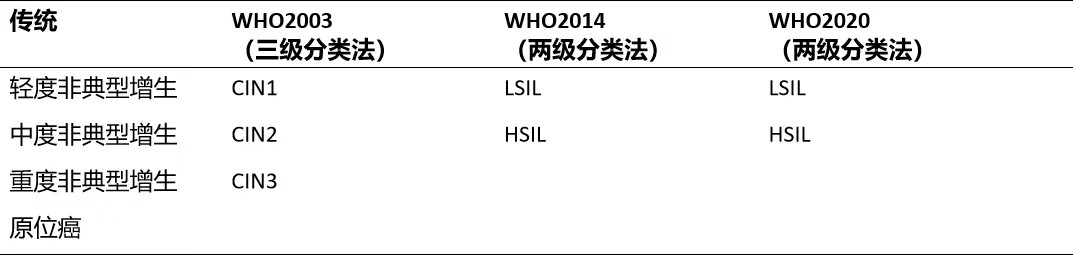
建议组织病理学报告应包括CIN2或CIN3限定性词语,例如:HSIL(CIN2)、HSIL(CIN3)。 ——2019ASCCP基于风险的宫颈癌筛查结果异常和癌前病变的管理指南
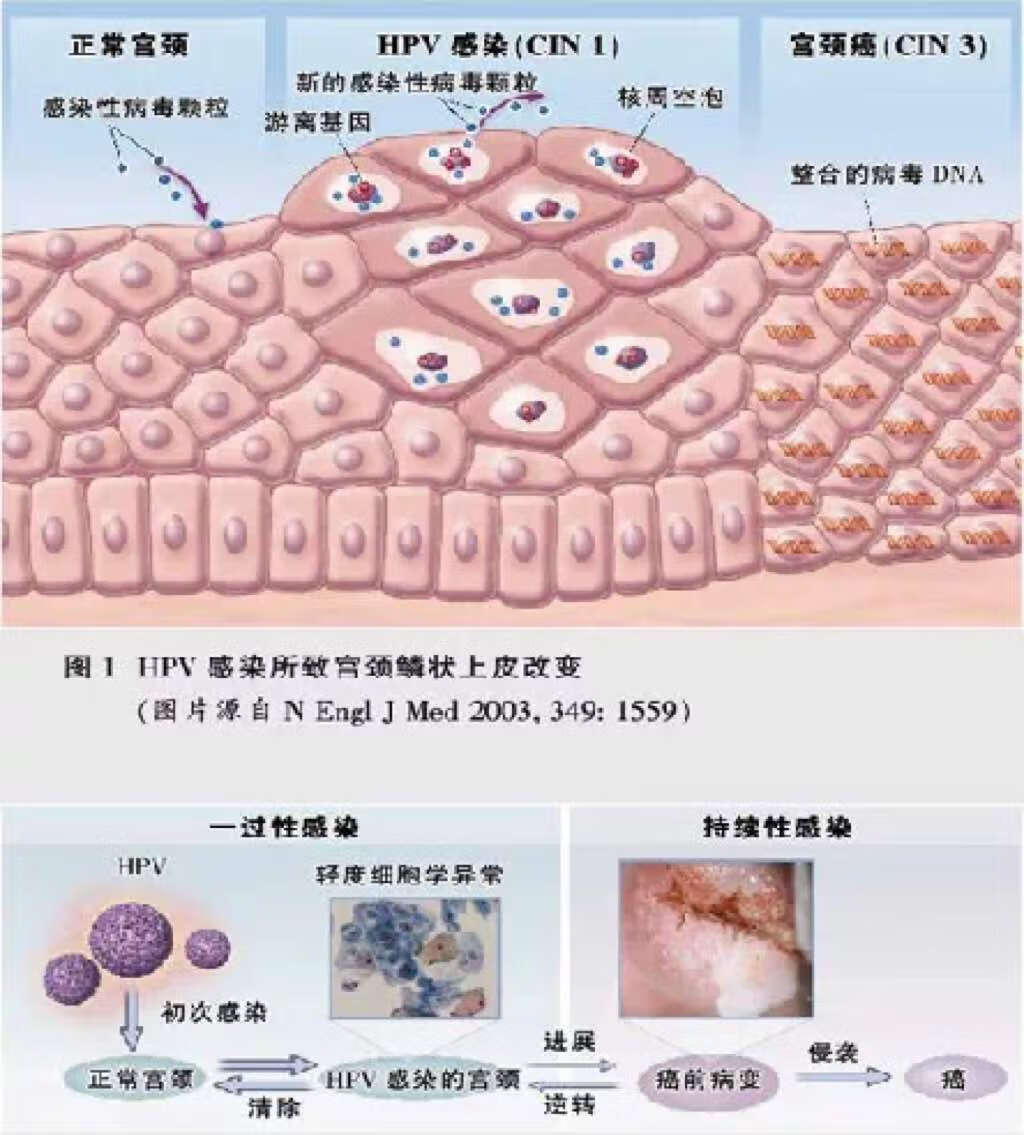
沈丹华.解读第4版WHO(2014)女性生殖系统肿瘤分类中宫颈癌前期病变的命名及分级变化[J].诊断病理学杂志,2015,22(03):129-132. WHO Classification of Tumours of Female Reproduction Organs [M].4 th _ed Lyon:IARC Press,2014. Perkins RB. Gastle PE .et al.J Genit Tract Dis .2020:24(2):102_131. 刘爱军、第五版WHO女性生殖器官肿瘤分类解读,诊断病理学杂志 2021.28(1):1—4. LSIL 子宫颈低级别鳞状上皮内病变(low-grade squamousintraepithelial lesions,LSIL)是HPV感染后子宫颈鳞状上皮内发生的一种形态学改变,组织学上呈鳞状上皮基底及副基底样细胞增生,细胞核极性轻度紊乱,有轻度异型性,局限于上皮下1/3层,p16染色阴性或在上皮内散在阳性,因其复发或进展为癌的相关风险低,不属于子宫颈癌前病变。 但WHO女性生殖器官肿瘤分类(2014)中指出,LSIL可具有上皮全层的组织细胞学异常,但缺乏贯穿上皮全层的核增大及核不典型性。如上皮下1/3细胞层中出现具有显著不典型的单个细胞或核分裂异常,也不应归为LSIL,因这些特征常与DNA不稳定及非整倍体相关,需诊断为高级别鳞状上皮内病变(high-grade squamous intraepithelial lesions,HSIL)。
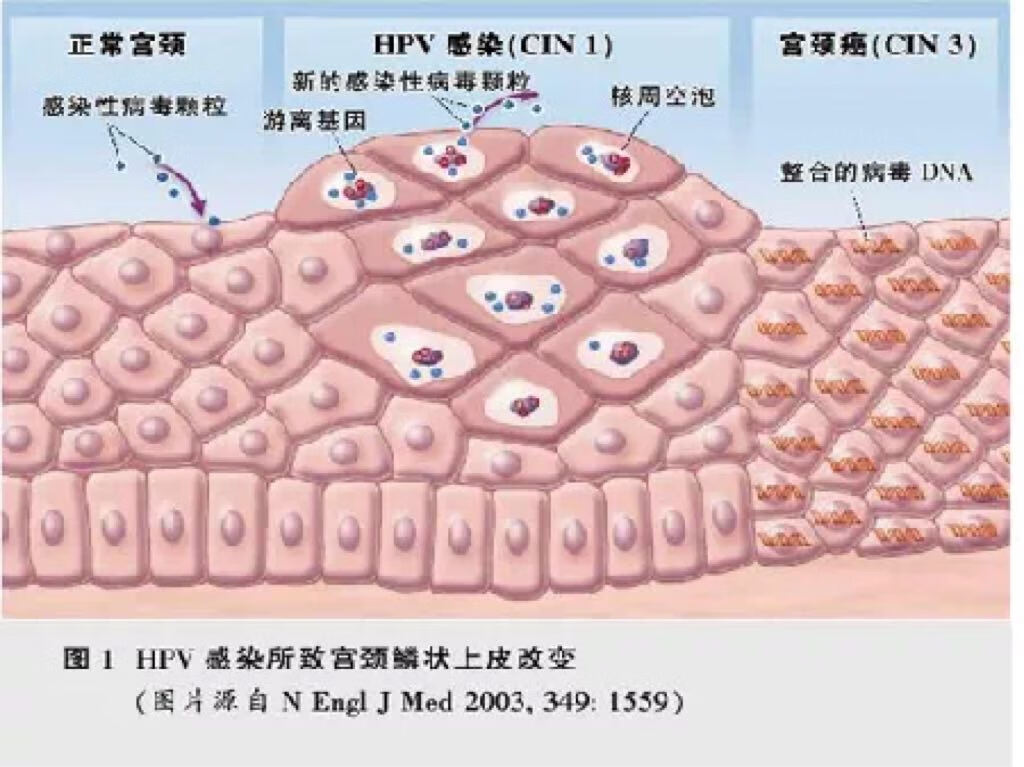
宫颈活检诊断的LSIL 既往细胞学结果为ASC-US、LSIL的LSIL处理 阴道镜检查满意,子宫颈转化区为子宫颈转化区为Ⅰ型或Ⅱ型,不建议实施治疗,可密切观察,6—12个月后复查细胞学及HPV检测,任何一项检查异常,给予阴道镜检查,并按照相应组织学结果进行后续管理。若转化区Ⅲ型,则建议行子宫颈管搔刮。如子宫颈管取样阴性或LSIL,可密切观察;如子宫颈管取样发现HSIL或者未分级SIL,建议诊断性切除。 既往细胞学结果为ASC-H、HSIL的LSIL处理 首先建议复核所有的细胞学、组织学及阴道镜检查结果,若复核得出修正结果,则按新的结果进行规范化处理,若结果不变,建议行诊断性切除,以排除隐匿性HSIL。若阴道镜检查满意,且子宫颈管取样阴性,也可以选择6~12个月复查细胞学与HPV检测,若连续2次随访结果正常,转为常规筛查。如果随访发现任何检测结果异常,建议再次阴道镜检查,对于细胞学结果HSIL持续1年以上者,建议行诊断性切除。 当细胞学结果为ASC-H或HSIL,而组织学诊断LSIL时,细胞学异常也可能来自阴道病变。 子宫颈锥切术后诊断的LSIL处理 对于子宫颈锥切术后病理明确诊断的LSIL,由于已基本排除隐匿性HSIL,无论切缘是否干净,术后观察即可,建议术后6~12个月复查细胞学与HPV检测。LSIL治疗后的女性,需长期随访。 持续性LSIL处理 若随访过程发现,LSIL持续2年以上,需考虑持续性LSIL,继续随访或治疗均可。 但是对于阴道镜检查不满意的LSIL,如反复细胞学HSIL,或LEEP术后仍细胞学HSIL等,不能排除子宫颈管深部有病变者,可选择宫腔镜下子宫颈锥形切除术,镜下可明确子宫颈管病变的范围,并能够发现和切除子宫颈深部、内口及宫腔病变,精确切除病灶,可减少颈管深部SIL和浸润癌的漏诊。 陈静,刘木彪.子宫颈低级别鳞状上皮内病变的规范化处理及随访[J].中国实用妇科与产科杂志,2020,36(07):601-604. LSIL随访的目的 为了及时发现病情发展者或高级别病变漏诊者 建议12月重复细胞学和HPV联合检查 两次检查均阴性,转为常规筛查 任何一项检查异常行阴道镜检查,并按照组织病理学结果进行相应的管理 随访过程中病变发展或持续在2年者宜进行治疗 目前LSIL的治疗手段 随访 对于LSIL诊断的准确性有较高的要求 就诊可及性和便利性 患者心理转态、依从性 切除性治疗:LEEP、冷刀锥切等 疗效明确,在祛除病灶的同时,可获得较为完整的组织标本 增加产后不良妊娠结果风险的可能 消融性治疗:激光、冷冻等 仅适合宫颈外露部完全可见转化区 治疗原型为直接破坏病变区域的宫颈组织 药物治疗:外用干扰素、中药派特灵等 种类偏多,部分疗效不明确 没有HPV感染,就没有宫颈癌

文章 梅毒防治

庞艳华
副主任医师
首都医科大学附属北京地坛医院
文章 【专题精讲】HPV及子宫颈鳞状上皮低级别病变

庞艳华
副主任医师
首都医科大学附属北京地坛医院
文章 每个女人都要打HPV疫苗吗?国产or进口怎么选?四价or九价?怎么打?一文解答

庞艳华
副主任医师
首都医科大学附属北京地坛医院
月经期间做了定量检查,担心月经影响结果,询问月经结束后复查及采量问题。患者女性37岁
就诊科室:皮肤科
总交流次数:14

庞艳华
副主任医师
首都医科大学附属北京地坛医院
患者因感冒咳嗽就诊,服用莫西沙星后出现双腿红点。咨询医生病情及化验单解读。患者女性63岁
就诊科室:皮肤科
总交流次数:29

庞艳华
副主任医师
首都医科大学附属北京地坛医院
患者咨询伤口恢复情况和睾丸痒的问题,怀疑与更换内裤有关。患者男性27岁
就诊科室:皮肤科
总交流次数:21

庞艳华
副主任医师
首都医科大学附属北京地坛医院

庞艳华
副主任医师
皮肤科
