简称:
-

妊娠期间急性肾损伤(AKI)是孕产妇以及胎儿发病和死亡的一个重要原因。AKI与慢性肾病(CKD)和终末期肾病(ESKD)、不良心血管事件的风险增加、住院时间更长相关。早期识别和治疗妊娠期AKI至关重要,是挽救生命的潜在措施。
由于产前诊疗的改善,发达国家妊娠相关AKI的发病率较低,但最近十年来,研究发现,美国的发病率几乎增加了3倍,可能是因为以下原因所致:孕妇年龄较大,合并症较多,AKI检出率较高,妊娠期高血压的发病率增加,肥胖率增加。相比之下,发展中国家近年来妊娠相关AKI总体上有所下降,但发病率仍然高于发达国家。在印度,住院女性中妊娠相关AKI从20世纪80年代的15%下降到21世纪初的1.5%。一项来自中国的研究显示,妊娠相关AKI的发病率下降了0.2%-1.8%。
妊娠期AKI的诊断
临床实践中,妊娠期AKI的诊断并未标准化,因为妊娠相关AKI的定义不一致。而且妊娠期肾小球超滤导致血清肌酐的生理性降低,会影响AKI的检测。 目前妊娠期AKI的诊断尚无明确的标准。应注意妊娠期血清肌酐水平的变化趋势,在特定的临床环境下,即使肌酐的微小变化也能敏感地反映早期肾损伤。例如,在新发高血压的女性患者中,伴随着血清肌酐增加0.3 mg/dL、肝酶增加以及血小板减少,就反映了AKI的可能,需要密切随访肾功能。对AKI的初步评估应包括,全面回顾患者的CKD、慢性高血压、糖尿病、先兆子痫、系统性红斑狼疮和肾小球疾病史。
妊娠剧吐和感染性流产是妊娠早期发生AKI的常见原因。大多数发生在妊娠中期和晚期的AKI,与先兆子痫、HELLP综合征(以溶血、肝酶升高和血小板减少为特点)、AFLP(急性妊娠脂肪肝)、TTP(血栓性血小板减少性紫癜)等血栓性微血管病和胎盘早剥等妊娠并发症有关。非典型溶血尿毒综合征 (aHUS)和非甾体抗炎药(NSAID)引起的肾损伤,是产后AKI的常见原因。
诊断评估应包括尿液分析、尿液显微镜检查、全面代谢检查、凝血检查、适当的血清学检查以及对用药史的全面检查。妊娠期血清补体水平升高是因为肝脏合成增加,这使得狼疮性肾炎的诊断变得复杂。 应当进行肾脏超声检查以排除梗阻性原因所致AKI,例如病理性肾积水。由于妊娠期高凝状态,如怀疑栓塞性疾病, 应行多普勒超声检查。妊娠中晚期AKI的常见原因,如先兆子痫、HELLP综合征、TTP、aHUS、AFLP和狼疮性肾炎,可能会有重叠表现,需要详细评估。
当实验室评估AKI无法下诊断时,可以考虑肾活检,因为明确诊断有助于采取合适的治疗,超过活检带来的风险。肾活检的决策要基于妊娠时期、可用的治疗方案和妊娠活力。妊娠晚期的活检有更高的并发症风险,尤其是妊娠25周后, 建议活检在妊娠早期和中期进行,最好避免在妊娠晚期进行活检,除非AKI治疗可显著改善母婴结局。
根据胎儿成熟度和肾功能下降对胎儿和母亲的影响,在可行的情况下,应 权衡提前分娩的可能性。对于妊娠晚期的孕妇来说,在活检前分娩可能是一个更为谨慎的选择,尤其是在胎儿已经达到存活能力的情况下。应与患者充分讨论并发症和风险,包括大出血需要输血、栓塞、严重产科并发症和胎儿死亡的风险。 AKI发生风险高的女性应在产后进行评估,定期监测血压、肾功能和蛋白尿情况,包括怀孕前患有CKD的女性和怀孕期间出现先兆子痫的女性。
妊娠期AKI的处理
妊娠期AKI的治疗应该由一个多学科团队来进行,由肾脏科医生、产科医生和新生儿医生组成。 治疗妊娠相关AKI的一般措施包括:确定肾损伤的原因,静脉液体复苏,必要时及时开始透析,必要时提前分娩。
静脉液体复苏对于肾前性AKI至关重要,但对于有先兆子痫的女性,因为有发生肺水肿的风险,因此应谨慎进行静脉液体复苏。肾损伤并发症的治疗方法与非妊娠患者相似,例如,对代谢性酸中毒使用补碱疗法,对容量超负荷使用袢利尿剂,对贫血患者输血,对高钾血症使用钾结合剂。
AKI的特异性治疗取决于肾损伤的根本原因。 肾小球肾炎的治疗包括类固醇和免疫抑制剂,当对孕妇使用时,应权衡风险和益处。抗代谢药物,如霉酚酸酯,由于其致畸性,在妊娠期间禁用。妊娠期间或可使用低剂量类固醇,但需监测妊娠期糖尿病的发生。 硫唑嘌呤和钙调神经磷酸酶抑制剂(环孢素和他克莫司)不是致畸药物,是妊娠期常用的免疫抑制药物。妊娠期间需要较高剂量的他克莫司和环孢素来达到治疗目标,因此应经常监测药谷浓度。
重度先兆子痫、HELLP综合征和AFLP的治疗,需要及时分娩。 如果在妊娠34周前分娩,则应给予糖皮质激素以降低新生儿呼吸窘迫综合征的风险。
血栓性微血管病(包括TTP)和非典型HUS的治疗,包括血浆置换和依库珠单抗(用于aHUS)。ADAMTS13缺乏性血栓性微血管病(TMA)的患者,治疗目标是通过血浆置换恢复酶活性,如果血浆置换失败, 利妥昔单抗是一种治疗选择。但妊娠相关TMA应谨慎使用利妥昔单抗,在不到10%的新生儿中观察到了胎儿毒性(血小板减少、嗜中性粒细胞减少和B细胞减少),短期获益还是存在的,目前还没有研究对利妥昔单抗在新生儿中的长期安全性进行评估。
总结
妊娠期AKI与孕产妇死亡率增加以及孕产妇和胎儿不良结局有关。在怀孕期间,应定期监测肾功能,特别是高危女性。妊娠期AKI的诊疗需要一个多学科团队来对孕妇进行管理,以改善产妇和胎儿结局。目前,妊娠期AKI仍然没有得到充分的认识,需要继续探索其长期影响。
参考文献:
Adv Chronic Kidney Dis. 2020;27(6):455-460.
京东健康互联网医院医学中心
作者:杨超,毕业于北京大学医学部,现在北京大学第一医院工作,研究方向为慢性肾脏病。
-



参考文献:
[1] 支气管扩张症专家共识撰写协作组, 中华医学会呼吸病学分会感染学组.中国成人支气管扩张症诊断与治疗专家共识 [J].中华结核和呼吸杂志 , 2021, 44(4): 311-321.
[2] 梁艳等. 支气管扩张症的治疗概述及进展[J]. 中西医结合心血管病杂志, 2018, 6(31):173-176
[3] 冯明发,张薇.支气管扩张症合并慢性阻塞性肺疾病的研究进展[J].临床与病理杂志,2021,41(10):2461-2467.
[4] 彭翠兰.成人支气管扩张症病原菌分布及咯血原因分析[J].中外女性健康研究,2019(03):119-120.
[5] 徐小勇,施毅.支气管扩张的诊断和治疗进展[J].中国呼吸与危重监护杂志,2017,16(02):186-190.
[6] 杨妹,霍建民.支气管扩张病因相关疾病的研究进展[J].临床肺科杂志,2022,27(04):607-611.
[7] 刘雪健,王佳贺.支气管扩张症微生物感染的研究进展[J].中国医科大学学报,2022,51(03):263-266.
-

各位老师好,
平台人工接诊助手上线啦!助手可协助您线上接诊订单、收集患者病情资料,提升接诊时效、在线时长,帮助您引入更多的订单,同时降低取消订单量,增加问诊收入。
试运营期间仅限定向邀约医生享有此权益,由平台统一配置助手,配置成功后会另行通知,请及时关注平台消息通知。若有问题,您可点击反馈参与意愿,链接:意见反馈 》
项目具体内容如下:
1. 平台助手资质、职责:
1)平台助手是通过平台资质认证的全科医生,具有临床工作经验。
2)助手主要职责:
- 帮助您及时接诊线上定向问诊新订单,白天(8-22点)平均5分钟内完成接诊;
- 协助您判断患者主诉问题是否与您所属科室接诊范围相符,若不符合则拒诊;
- 协助您收集患者本次就诊的主要症状、患病时长、诊疗经过、用药情况等病历资料,汇总后在医患聊天页内发送@您(不包含站外订单);
- 患者催促您回复时,助手安抚患者;
3)平台对助手有标准化接诊规范要求,统一质控管理,试运行期间暂不针对医生个人习惯定制接诊标准。
2. 对享有免费配平台助手的医生的要求:
1) 配置接诊助手,医生需每日定时或及时关注京东医生待回复消息
2) 助手收集完患者病情资料后,医生看到待回复消息时应及时回复
3) 在医患交流中,尊重平台助手(他们也是临床医生哦~)
3. 配平台助手后,医生线上接诊流程注意事项:
1) 定向问诊新订单会以短信、PUSH形式通知医生、助手,均可参与接诊/拒诊操作;
2) 医生参与接诊、回复后则助手不再收集患者病情资料;
3) 若问诊过程中,医生长时间未回复且患者反复催促,则助手会及时安抚患者等待您上线回复;
4) 助手不参与诊中诊疗建议、开具处方等解决方案,需要医生本人给予患者诊疗建议和处方;
5) 若患者跨科室就诊、主动要求退诊、医生长时间未上线回复,则助手有权取消订单;
7) 助手不参与医生的订单诊疗费用分佣。
以上活动仅针对收到平台通知的医生,转发无效。有任何异议,可联系平台客服。自通知发出1个工作日内未反馈平台的,视为知晓并同意通知内容,平台将依照通知内容进行助手配置。
银川京东互联网医院
2022年10月20日
-

恢复健康的三把密匙竟然都在自己手里。
-
一、定义
由于腰椎间盘退行性变,引起髓核组织突出,压迫或刺激神经根而产生的一系列临床表现。
二、腰椎间盘突出症的分型有哪些?
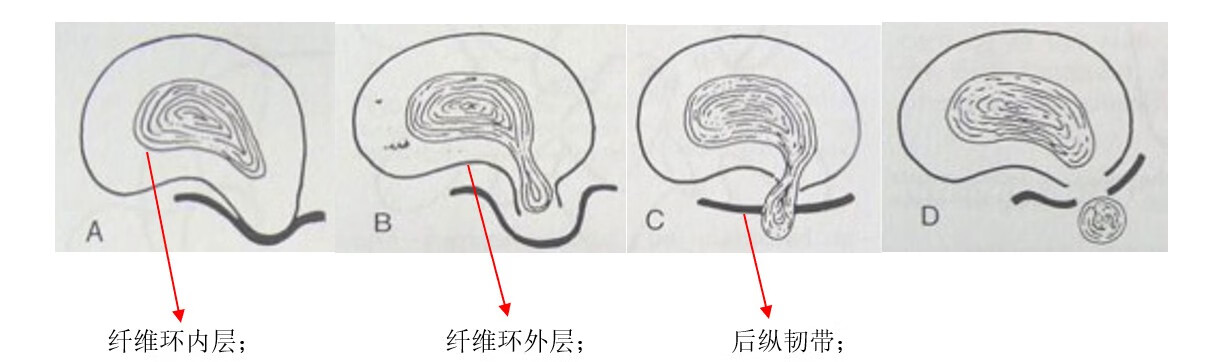
腰椎间盘突出分为膨出型、突出型、脱出型和游离型。分型主要是依据内、外层纤维环和后纵韧带的完整性进行划分,如下图所示:
A:膨出型:纤维环内层破裂,外层完整;
B:突出型:纤维环内层和外层均破裂,后纵韧带完整;
C:脱出型:纤维环内层和外层均破裂,后纵韧带也破裂,髓核根部在椎间隙内;
D:游离型:纤维环内层、外层和后纵韧带均破裂,椎间盘脱离,突入椎管;
这里有一点要请大家注意,椎间盘突出的分型与临床症状不相关,并不是突出越重,症状越重,临床症状与神经根受压的部位、程度以及受到的炎症刺激有关。
三、腰椎间盘突出症的原因有哪些?
1、外伤:外伤是腰椎间盘突出症最常见的因素,多见于年轻人。因为年轻人的腰椎间盘髓核退变的程度不重,如果一个年轻人得了腰椎间盘突出症,那么他很大概率上会有腰椎的外伤史。这里所说的外伤时,并不仅仅指那种暴力性的外伤,长期的久坐、姿势不正确,这种缓慢进展的损伤也算作外伤。另外引发腰部疼痛最常见的情况就是搬东西—姿势不正确地搬东西,这是诱发年轻人腰部疼痛最常见的一种损伤。
2、职业:有很多职业需要长期的久坐或者负重,长期不正确姿势的久坐或负重都会对腰椎间盘产生很大的压力,从而诱发腰椎间盘突出症。常见的职业有司机、办公室白领、IT从业者、重体力劳动者,比如煤矿工人、建筑工人、举重运动员等。
3、妊娠:怀孕也是诱发腰椎间盘突出症的一个很重要因素,原因比较多,我分析主要是以下3点:
(1)10月怀胎,天天挺着一个大肚子,腰部承受更大的压力,导致腰骶部肌肉持续紧张,会产生腰肌劳损,这一点大家都能想得到!
(2)此外,在怀孕期间,孕妇体内的雌激素、孕激素水平会发生变化,它们的变化会使全身韧带处于松弛状态,尤其是骨盆韧带的松弛,这样有利于分娩。但是它们也会导致腰部韧带(尤其是防止腰椎间盘突出的后纵韧带)松弛,使腰椎间盘容易突出,从而出现产后腰痛。
(3)在生完孩子后,产妇喂奶姿势的不正确、抱孩子反复弯腰也会导致腰痛的加重。
那么如何解决产后腰痛呢?患者可以产后适当锻炼腰背部肌肉,保持喂奶姿势的正确(可参考我的文章:颈部及腰背肌锻炼小燕飞和五点支撑)。如果疼痛还是不缓解,而且没有母乳喂养,可以考虑吃点消炎止痛药,如果还在母乳喂养,尽量不要吃药,可以去正规的中医推拿科、康复理疗科做一些物理治疗等。
4、遗传因素:腰椎间盘突出是有遗传因素的。小于20岁的腰椎间盘突出的病人32%有家族病史。所以如果你的父亲母亲有腰椎间盘突出的病史,那你更要小心的呵护你的腰了,因为你发生腰椎间盘突出的概率要比其他人要大一些。另外有色人种发病率比较低,比如印第安人、爱斯基摩人,他们的发病率要比黄种人和白种人要低。
5、腰椎结构先天异常:正常人有5个腰椎,腰椎骶化和骶椎腰化的病人他们分别有4个、6个腰椎,腰椎数量不正常会使腰椎间盘承受的压力正常人要大,所以说他们发生腰椎间盘突出的概率要比正常人要大。另外腰底部结构不对称呢也会使腰椎间盘承受的压力比正常人要大,也容易得腰椎间盘突出症。想知道自己的腰椎结构是否正常,很简单,到医院拍一个腰椎的正侧位X线片就可以了。
-
 1、忌生冷食物,宜食温热。祖国yi学认为,血得热则行,得寒则滞。月经期食生冷,一则有碍消化,二则易伤人体阳气,导致内寒产生,寒性凝滞,可使经血运行不畅,造成经血过少,甚至痛经。即使在酷暑盛夏季节,经期也不宜吃冷饮。月经期饮食应以温热为宜,选用海带、大枣、高梁米、薏苡米、羊肉、苹果等食品,少吃梨、荸荠、菱角、冬瓜、芥蓝、大麻仁等寒凉、滑泻食品。2、忌食酸辣刺激食品。月经其间的女士感到特别疲劳,消化功能减弱,胃口欠佳,因此,饮食上应注意食物的清淡和易于消化吸收,避免食用过酸和刺激性较大的食品,如山植、酸菜、食醋、辣椒、芥末、胡椒等。3、要防止缺铁,荤素搭配。铁是人体必需的微量元素。铁不仅参与血红蛋白及许多重要的酶的合成,而且对免疫、智力、衰老及能量代谢等都有重要作用。月经期由于铁的丢失较多,进补含铁丰富的食物非常重要。鱼、瘦肉、动物肝、动物血等含铁丰富,而且生物活性较大,容易被人体吸收利用;而大豆、菠菜中富含的植物铁,吸收率较低。所以,月经期膳食中应注意荤素搭配,适当多吃些动物类食品,以满足月经期对铁的特殊需要。
1、忌生冷食物,宜食温热。祖国yi学认为,血得热则行,得寒则滞。月经期食生冷,一则有碍消化,二则易伤人体阳气,导致内寒产生,寒性凝滞,可使经血运行不畅,造成经血过少,甚至痛经。即使在酷暑盛夏季节,经期也不宜吃冷饮。月经期饮食应以温热为宜,选用海带、大枣、高梁米、薏苡米、羊肉、苹果等食品,少吃梨、荸荠、菱角、冬瓜、芥蓝、大麻仁等寒凉、滑泻食品。2、忌食酸辣刺激食品。月经其间的女士感到特别疲劳,消化功能减弱,胃口欠佳,因此,饮食上应注意食物的清淡和易于消化吸收,避免食用过酸和刺激性较大的食品,如山植、酸菜、食醋、辣椒、芥末、胡椒等。3、要防止缺铁,荤素搭配。铁是人体必需的微量元素。铁不仅参与血红蛋白及许多重要的酶的合成,而且对免疫、智力、衰老及能量代谢等都有重要作用。月经期由于铁的丢失较多,进补含铁丰富的食物非常重要。鱼、瘦肉、动物肝、动物血等含铁丰富,而且生物活性较大,容易被人体吸收利用;而大豆、菠菜中富含的植物铁,吸收率较低。所以,月经期膳食中应注意荤素搭配,适当多吃些动物类食品,以满足月经期对铁的特殊需要。 -

-

动脉粥样硬化性心血管疾病(ASCVD)相关的血栓并发症是全球发病率和死亡率的主要来源。ASCVD包括急性冠状动脉综合征(ACS)、缺血性心脏病(IHD)、外周动脉疾病(PAD)和缺血性卒中。1990年到2013年,全球因ASCVD的年龄标化死亡率下降了22%,但心血管死亡总人数却增加了40.8%。血小板抑制治疗降低血栓形成风险是降低ASCVD死亡率和发病率的基石。
目前推荐 使用阿司匹林和P2Y12抑制剂的双重抗血小板治疗(DAPT)来预防经皮冠状动脉介入治疗(PCI)及ACS后更多缺血事件的发生。目前指南推荐药物洗脱支架置入后至少进行6个月的DAPT,ACS后至少进行12个月的DAPT。然而,长期治疗的好处尚不清楚。本文主要介绍DAPT在动脉粥样硬化心血管事件的长期预防中的效果(即超过12个月)。
基于氯吡格雷的DAPT
CHARISMA试验对长期DAPT预防心血管事件的作用进行了初步调查。CHARISMA试验纳入的患者至少年满45岁,患有动脉粥样硬化性心血管疾病或已知有心血管疾病的多种危险因素。患者(N=15,603)被随机分配至接受75mg/天氯吡格雷或安慰剂,所有患者均接受75-162mg/天的低剂量阿司匹林。研究的主要疗效终点是心血管死亡、心肌梗死或卒中的复合终点。主要安全性终点是严重出血的发生率。
中位随访28个月后, 与安慰剂相比,接受氯吡格雷治疗的患者主要心血管事件发生率没有显著差异(RR=0.93, 95% CI 0.83-1.05; P=0.22)。接受DAPT的患者,严重出血的发生率并未显著增加(RR=1.25; 95% CI 0.97-1.61; P=0.09),但 中度出血的发生率显著增加(RR=1.62; 95% CI 1.27-2.08; P<0.001)。与单独使用阿司匹林相比,使用DAPT的患者颅内出血或致命性出血的发生率未显著增加。
CHARISMA试验的事后分析试图确定与CAPRIE试验相似的患者群体。CAPRIE试验显示,与单独使用阿司匹林相比,单独使用氯吡格雷显著降低了主要终点发生率。CHARISMA试验的事后分析所纳入的患者可归类为 二级预防人群(n=9478),因为他们有心肌梗死(n=3846)、卒中(n=3245)或症状性PAD(n=2838)病史。事后分析显示, 与单独使用阿司匹林相比,使用DAPT的主要终点显著降低了17%(7.3% vs 8.8%; P=0.01)。
多血管床动脉粥样硬化疾病患者从DAPT中获益更大(HR, 0.55; 95% CI, 0.33-0.91; P=0.018)。与整个试验一样,DAPT未导致严重出血发生率显著增加,致命性或颅内出血率没有增加,但中度出血率显著增加(2.0% vs 1.3%; P=0.004)。
DAPT与单用阿司匹林相比的益处,也与诊断至随机分组的时间间隔相关。与诊断后30天至300天、300天至30个月和>30个月入组的患者相比,诊断后30天内入组的患者血栓事件发生率最高,DAPT治疗的获益最大。因此, 早期和持续使用DAPT似乎是减少患者心血管事件的最佳策略。
基于替格瑞洛的DAPT
根据CHARISMA试验事后分析得出的氯吡格雷和阿司匹林的结果,PEGASUSeTIMI 54试验评估了在有心肌梗死病史的患者中进行替格瑞洛长期 DAPT的效果。试验纳入的患者(N=21,162)处于心肌梗死事件后的1-3年内,年龄至少为50岁,并且具有额外的高风险特征。这些患者在初始事件后接受了最低限度的12个月DAPT。
患者被随机分配至接受替格瑞洛90mg BID、替格瑞洛60mg BID 或安慰剂,所有患者还接受了75-150mg/天的低剂量阿司匹林。研究的主要疗效终点是心血管死亡、心肌梗死或卒中的复合终点。主要安全终点是心肌梗死溶栓(TIMI)大出血。
从初次发生心肌梗死事件到随机分组的中位时间间隔为1.7年,53.6%是ST段抬高型心肌梗死。中位随访33个月后,结果显示,与安慰剂组(9.0%)相比, 替格瑞洛90mg BID组的主要终点发生率降低了15%(7.9%; P=0.008), 替格瑞洛60mg BID组的主要终点发生率降低了16%(7.8%; P=0.004)。
与安慰剂组(1.1%)相比,替格瑞洛90mg BID组(2.6%; P<0.001)和60mg BID组(2.3%; P<0.001)的 大出血率显著增加。安慰剂组和任一替格瑞洛组间的致命性和颅内出血率没有差异。与其他替格瑞洛试验一样,与安慰剂组(6.4%)相比,替格瑞洛90mg BID组(18.9%;P<0.001)和60mg BID组(15.8%;P<0.001)报告的呼吸困难也显著增加,因呼吸困难需要停止治疗的情况也显著增加(6.5% vs 4.6% vs 0.8%; P<0.001)。
两种剂量的替格瑞洛疗效相似,与替格瑞洛90mg BID相比,替格瑞洛60mg BID的副作用在数值上更低,所以FDA已经批准60mg BID剂量的替格瑞洛用于心肌梗死后已接受至少1年标准DAPT的患者。
短暂中断初始DAPT方案后继续或重新开始DAPT治疗的患者,基于替格瑞洛的长期DAPT益处更为明显。替格瑞洛90mg剂量的结果与60mg剂量的结果相似。使用替格瑞洛后 TIMI 大出血的发生率始终较高。因此,ACS后已经长期接受阿司匹林单药治疗且病情稳定的患者,在接近12个月治疗完成时间时继续使用替格瑞洛60mg BID进行DAPT比重新开始治疗的益处更大。
在没有心肌梗死或卒中病史的患者中也评估了替格瑞洛DAPT的效果。THEMIS试验纳入19220名患者,被随机分组至替格瑞洛组和安慰剂组,患者均接受低剂量阿司匹林。研究的主要疗效终点是心血管死亡、心肌梗死或卒中的复合终点。主要出血终点是心肌梗死溶栓(TIMI)大出血。
中位随访近40个月后,结果显示,与单独服用阿司匹林的患者相比,替格瑞洛联合阿司匹林治疗的患者的主要终点发生率降低了10%。心血管死亡率没有降低,但 心肌梗死和卒中显著降低。然而,主要疗效终点0.8%的绝对降低被TIMI大出血的1.2%绝对值增加所抵消(P<0.001),颅内出血也显著增加(0.7% vs 0.5%; P=0.005)。因此,THEMIS试验未能显示出有利的风险收益比。
总体而言,在阿司匹林治疗一段时间后疾病稳定的ACS患者中,12个月DAPT接近完成时间,相比重新开始治疗,继续替格瑞洛60mg BID可以提供更大益处。也有研究人员提出了试图指导高危患者延长DAPT的风险评分系统,对缺血和出血并发症给予了同等重视。
参考文献:
Clin Ther. 2020;42(10):2084-2097
京东健康互联网医院医学中心
作者:龚志忠,首都医科大学硕士,研究生期间在北京安贞医院主要从事心血管病研究,已参与发表英文SCI论文2篇,中文核心期刊论文3篇,参与编写出版著作2部。
展开更多











