简称:
-


水肿,炎症,疼痛等症状,一定程度上将影响手术的正常进行,甚至影响未来康复的结果。在骨科手术前,往往都需要消炎,消除水肿,才开始骨科手术。因此。
临床上常用RICE原则处理急性期损伤处,即保护、休息、冷敷、加压、抬高。从损伤发生直至手术后恢复期,都应按照RICE原则进行处理,可以降低二次损伤风险,减少肿胀,减轻疼痛,提高手术质量,加快术后康复的速度。

如何实施RICE原则
1)休息(R):患者当立即停止一切需要损伤部位参与的活动,尤其是会造成二次损伤活动,如扭转、弯曲等。必要时使用护具固定损伤部位。

2)冰敷(I):使用冰袋固定于损伤处或损伤处周围,进行降温。建议在24小时内间断性重复多次,单次不超过20分钟。
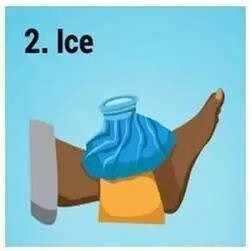
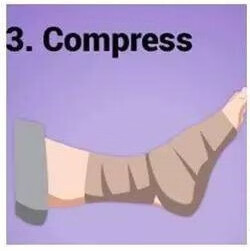
3)压迫(C):使用毛巾、压力带等包裹受损部位,对损伤局部或周围进行压迫时,不宜缠绕得过紧,以表皮微微凹陷即可,避免液体回流受阻。
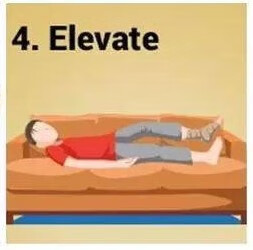
4)抬高(Elevation):患者应是损伤部位放松,并将损伤侧抬高于心脏,这样有利于损伤部位的液体回流。以膝关节患者为例,患者仰躺在床上,并在小腿下方放置垫子垫高受伤下肢。
冷敷联合加压将产生更明确的疗效!

以上讲到了急性期骨科康复的重要流程,而在急性损伤出现的时刻越是简单治疗方法和和操作,越能最大限度的降低患者的焦虑心情,有效提高患者术后恢复速率。
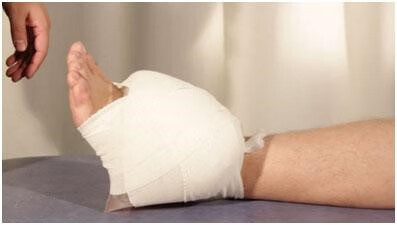
目前联合冷敷和加压的治疗方式从操作上降低了患者独立操作的难度,采用包裹式的固定带能够更好的促进血管收缩、减轻局部炎症反应和疼痛。同在冷敷治疗的同时对关节有一定的压迫作用,有利于减轻局部出血和肿胀。采用可冷敷加压的固定带配合骨科手术准备,也可以实现控制水肿、减轻炎症,缓解局部疼痛,有利于术后康复的顺利开展。

-
 提起慢性乙肝,不少人都是一脸愁容。因为慢性乙型肝炎最深入人心的特点可能就是难以根治了。抽血检查提示 HBsAg 和(或)乙肝病毒 DNA 阳性 6 个月以上即为慢性乙型肝炎。医学发展到现在还是没有办法完全清除乙肝病毒、治愈慢性乙型肝炎,这让慢性乙肝成了很多患者头顶挥之不去的阴霾。但是需要了解的一点是,根据病情及个体不同,慢性乙肝是可以控制的,甚至是可以携带病毒正常生活、终身不复发的。那么,面对慢性乙型肝炎该怎么办?不要轻信江湖偏方最重要的提醒放在前面,目前仅有的、经批准的正规抗病毒药物是干扰素和核苷类药物,再加上还原型谷胱甘肽、联苯双酯滴丸和熊去氧胆酸等改善肝功能的药物。其他「秘方」,无论冠之多么高大上的名字,都是没有证据证明其有效的。工作中,没见过被这些神药控制住病情的,反倒是见过十好几个因为用了秘方,把自己整成药物性肝炎,甚至暴发性肝衰竭的病人。曾经流传过的「细胞疗法」等所谓高科技,所谓专家教师倒是也能头头是道的从病毒细胞讲到免疫系统,但大多即使能从理论上推理出疗效,也没有任何可靠文献和临床证据。更别说,其中多数药物的机制,懂行的人一眼就能看出站不住脚,是在忽悠病人和家属。患上乙肝,去正规医院接受正规治疗,才是正道。莫轻信广告。哪些人需要治疗?乙肝两对半中病毒表面抗原阳性时,代表体内存在乙肝病毒。但不能仅凭这项指标来决定是否需要治疗。慢性乙肝的用药需要考虑的因素比较多,如何治疗、怎么用药,医生会根据各项检查结果,综合考量。存在异常指标的乙肝患者自然是需要治疗的,其中除了常见的肝功能指标,HBV DNA 也是非常重要的一部分,这其中又根据具体病情有几种不同的情况:最常见的轻度肝功能异常,比如肝酶升高较多的,需要及时到正规医院测定病毒 DNA ,医生会根据病毒的活跃程度考虑是否需要进行抗病毒治疗;若发生乙肝病毒引起的重症肝炎,先稳定肝脏情况,度过危险期后再进行抗病毒治疗;当发现存在肝硬化时,如果同时乙肝病毒 DNA ≥ 2000IU/ml,那么无论肝酶数量多少都建议抗病毒治疗。慢性乙肝的治疗目标临床上,慢性乙型肝炎的治疗目标,是最大限度地、长期抑制乙肝病毒增多,维持正常的肝功能,减轻肝细胞炎症及纤维化,延缓其他相关并发症的发生,从而改善生活质量和延长生存时间。慢性乙型肝炎的病人用药不宜过多过杂,因为药物都需要经过肝脏代谢,用药过多过杂,反而可能会增加肝脏负担。除此以外,虽然肝酶升高是乙肝治疗的指标,但是治疗乙肝的目的却不只是降低肝酶。护肝降酶的药物只是辅助治疗,控制乙肝病毒才是重点,可别舍本逐末追求降低血清转氨酶而忘了正规抗病毒了。故建议在医生指导下合理用药,不要擅自加药、换药、停药。病毒携带者需要注意什么?肝功正常的乙肝病毒携带者,严格来说并不是病人。乙肝病毒对肝脏的破坏并不是直接来自病毒本身,而是病毒感染后,使得自身免疫系统错乱,发动对自身肝脏的攻击。而这些携带者,虽然体内含有病毒,但被感染的肝细胞和自身的免疫系统处于一种和谐平衡的状态。这类人群若盲目用药,有可能打破这种平衡,让肝脏状况变糟。所以通常是不用药,定期复查,监测病情。日常生活中,则需要从以下方面多加注意:改变不良的饮食习惯,营养全面而均衡,拒绝吸烟酗酒;适当参加体育锻炼,并保证休息时间;提高对其他传染性疾病的警惕,积极预防感染;保持健康乐观的心态,让生活多一点乐趣;至少每六个月复查一次肝功能和肝脏 B 超,对健康状况形成连续性的监测。正确面对慢性乙肝目前市场上的抗病毒治疗药物,无论价格还是效果都称不上完美,而且抗病毒药物对肝细胞内已经感染的病毒也不能实现清除和痊愈。但是通过抗病毒治疗,以及必要时的护肝降酶治疗,大多数乙肝患者能够避免走上肝硬化、肝癌的道路,所以这其实也是一种预防。
提起慢性乙肝,不少人都是一脸愁容。因为慢性乙型肝炎最深入人心的特点可能就是难以根治了。抽血检查提示 HBsAg 和(或)乙肝病毒 DNA 阳性 6 个月以上即为慢性乙型肝炎。医学发展到现在还是没有办法完全清除乙肝病毒、治愈慢性乙型肝炎,这让慢性乙肝成了很多患者头顶挥之不去的阴霾。但是需要了解的一点是,根据病情及个体不同,慢性乙肝是可以控制的,甚至是可以携带病毒正常生活、终身不复发的。那么,面对慢性乙型肝炎该怎么办?不要轻信江湖偏方最重要的提醒放在前面,目前仅有的、经批准的正规抗病毒药物是干扰素和核苷类药物,再加上还原型谷胱甘肽、联苯双酯滴丸和熊去氧胆酸等改善肝功能的药物。其他「秘方」,无论冠之多么高大上的名字,都是没有证据证明其有效的。工作中,没见过被这些神药控制住病情的,反倒是见过十好几个因为用了秘方,把自己整成药物性肝炎,甚至暴发性肝衰竭的病人。曾经流传过的「细胞疗法」等所谓高科技,所谓专家教师倒是也能头头是道的从病毒细胞讲到免疫系统,但大多即使能从理论上推理出疗效,也没有任何可靠文献和临床证据。更别说,其中多数药物的机制,懂行的人一眼就能看出站不住脚,是在忽悠病人和家属。患上乙肝,去正规医院接受正规治疗,才是正道。莫轻信广告。哪些人需要治疗?乙肝两对半中病毒表面抗原阳性时,代表体内存在乙肝病毒。但不能仅凭这项指标来决定是否需要治疗。慢性乙肝的用药需要考虑的因素比较多,如何治疗、怎么用药,医生会根据各项检查结果,综合考量。存在异常指标的乙肝患者自然是需要治疗的,其中除了常见的肝功能指标,HBV DNA 也是非常重要的一部分,这其中又根据具体病情有几种不同的情况:最常见的轻度肝功能异常,比如肝酶升高较多的,需要及时到正规医院测定病毒 DNA ,医生会根据病毒的活跃程度考虑是否需要进行抗病毒治疗;若发生乙肝病毒引起的重症肝炎,先稳定肝脏情况,度过危险期后再进行抗病毒治疗;当发现存在肝硬化时,如果同时乙肝病毒 DNA ≥ 2000IU/ml,那么无论肝酶数量多少都建议抗病毒治疗。慢性乙肝的治疗目标临床上,慢性乙型肝炎的治疗目标,是最大限度地、长期抑制乙肝病毒增多,维持正常的肝功能,减轻肝细胞炎症及纤维化,延缓其他相关并发症的发生,从而改善生活质量和延长生存时间。慢性乙型肝炎的病人用药不宜过多过杂,因为药物都需要经过肝脏代谢,用药过多过杂,反而可能会增加肝脏负担。除此以外,虽然肝酶升高是乙肝治疗的指标,但是治疗乙肝的目的却不只是降低肝酶。护肝降酶的药物只是辅助治疗,控制乙肝病毒才是重点,可别舍本逐末追求降低血清转氨酶而忘了正规抗病毒了。故建议在医生指导下合理用药,不要擅自加药、换药、停药。病毒携带者需要注意什么?肝功正常的乙肝病毒携带者,严格来说并不是病人。乙肝病毒对肝脏的破坏并不是直接来自病毒本身,而是病毒感染后,使得自身免疫系统错乱,发动对自身肝脏的攻击。而这些携带者,虽然体内含有病毒,但被感染的肝细胞和自身的免疫系统处于一种和谐平衡的状态。这类人群若盲目用药,有可能打破这种平衡,让肝脏状况变糟。所以通常是不用药,定期复查,监测病情。日常生活中,则需要从以下方面多加注意:改变不良的饮食习惯,营养全面而均衡,拒绝吸烟酗酒;适当参加体育锻炼,并保证休息时间;提高对其他传染性疾病的警惕,积极预防感染;保持健康乐观的心态,让生活多一点乐趣;至少每六个月复查一次肝功能和肝脏 B 超,对健康状况形成连续性的监测。正确面对慢性乙肝目前市场上的抗病毒治疗药物,无论价格还是效果都称不上完美,而且抗病毒药物对肝细胞内已经感染的病毒也不能实现清除和痊愈。但是通过抗病毒治疗,以及必要时的护肝降酶治疗,大多数乙肝患者能够避免走上肝硬化、肝癌的道路,所以这其实也是一种预防。 -

糖尿病(diadetes mellitus,DM)是一种内分泌和代谢性疾病,90%以上患者为 2 型糖尿病(T2DM),主要是因为 胰岛素分泌不足,或 机体靶器官对胰岛素敏感性降低,表现为血糖升高,以及多饮、多食、多尿、消瘦、乏力等症状,或伴有血脂异常等。除了胰岛素分泌异常外,还与遗传因素、血脂代谢异常、饮食习惯及生活习惯等密切相关。研究发现,95%的 T2DM并无典型的“三多一少”症状,60%患者在体检时发现血糖异常升高,但是临床症状却不明显,甚至毫无症状,被称为无症状 2 型糖尿病或糖尿病前期,针对这类患者,中医的“辨病-辨证”诊疗模式成为诊疗新路径。
T2DM 属于中医“消渴病”范畴,长期嗜食膏粱厚味、醇酒炙食,使形体肥胖,甘肥厚味蕴而为热,阻滞气机,发展为“消渴”,即临床期糖尿病。对于前期无症状糖尿病患者,中医命名为“脾瘅”,其病机特点为脾虚失运、谷精壅滞,病情进一步可发展为“消渴病”。《素问·奇病论》曰:“有病口甘者,此五气致之也,名曰脾瘅,脾为之行其精气,津液在脾,故令人口甘也,此肥美之所发也。此人必数食甘美多肥,肥者让人多热,甘者令人中满,故其气上溢,转为消渴。”对于临床这种“无证可辨”、“未病状态”,《黄帝内经·素问》曰:“是故圣人不治己病治未病,不治已乱治未乱,此之谓也。”中医“治未病”思想可以很好的应用其中,体质干预便是其中的一个有效方法,王琦院士根据中医学整体观念将中医体质分为九种,体质是受先天与后天影响,并非一成不变,具有可调节性,通过后天的调节达到机体平衡,从而实现未病先防的目的。
T2DM 患者体质分 布 特点
中华中医药学会 2009 年发布的《中医体质分类与判定》对 T2DM 进行体质分类,其中痰湿质、湿热质、阴虚质、气虚质、阳虚质、平和质是主要体质类型。临床调查发现,T2 DM 患者痰湿、阴虚和气虚质人数最多。
不 同 体质的治 则 方 药
痰湿质
一项探讨肥胖人痰湿体质与糖尿病的相关性的研究,发现在 370 例患者中,痰湿体质的发生率是 64. 94%,其中肥胖人痰湿体质的发生率为 98. 93%。如今社会生活中,人们生活方式、饮食习惯不合理,缺乏运动,过食肥甘厚味、生冷、饮酒,日久损伤脾胃,体内水液运化失司,酿生痰湿,流注脏腑,外溢肌肤,可见形体肥胖,形成痰湿体质,痰湿内蕴日久化热,热伤津液,形成阴虚燥热,可发为脾瘅。
临床中表现为:体形肥胖,腹部增大,面部油脂分泌旺盛,汗出而黏,胸闷,痰多,口黏腻或甜,喜食肥甘厚腻之品,舌苔白厚腻,脉滑。调体法则:健脾化痰、理气化湿,用药可选麸炒苍术、佩兰、茯苓、泽泻、姜厚朴、陈皮、冬瓜皮、玉米须、白茅根、姜半夏、川牛膝、升麻、甘草等。
湿热质
王冰注曰:“瘅,谓湿热也。”提到了湿热在消渴发病中的影响。湿热体质的形成:内因主要为个人先天禀赋、湿热内蕴;外因主要表现为外部的气候变化、饮食结构的改变。诸多原因导致机体代谢缓慢,代谢废物在体内堆积,久则酿湿,湿热内蕴,使形体肥胖。王冰曰:“膏粱之人内多滞热,外湿内侵,中热相感放在阳旺之体,湿病多归于阳明,阳明为燥土,湿邪易从热化而发湿热。”
临床中表现为:体形肥胖,面垢油光,易生痤疮,口苦口干,身重困倦,大便黏滞不畅或燥结,小便短黄,男性易阴囊潮湿,女性易带下增多,舌质偏红、苔黄腻,脉滑数。调体法则:清热祛湿,葛根芩连汤为基本方加味,用药可选薏苡仁、滑石、葛根、黄连、黄芩 、栀子、泽泻、川木通、车前草、生地黄、淡竹叶、甘草等。
气虚质
该类患者以气虚、脏腑功能低下为主要特征的一种体质状态。气虚则气血津液输布无力,三焦气化失常,可致水湿内停,痰湿内生,日久可致脾气亏虚,水谷运化失常,水谷精微郁遏中焦,郁久化热,终可致脾瘅。然而,人体的精、气、血、津液之间是相互联系、相互转化的,气虚影响气血津液运行,易兼夹血瘀、痰浊,临床治疗中也应兼顾其它体质。
临床中表现为:平素语音低弱,气短懒言,容易疲乏,精神不振,易出汗,舌淡红、舌边有齿痕,脉弱。调体法则:健脾补气,以四君子汤为基础方,药物可选太子参、黄芪、麸炒白术、茯苓、枳壳、升麻、淡竹叶、甘草等。
阴虚质
随着病情进展,中焦运化失司日久影响其它脏腑,患者阴津亏虚、燥热偏盛,肾阴亏虚不能濡养五脏六腑,气化失常,亦可见湿热困阻。患者临床表现为:体形偏瘦,手足心热,多食易饥饿,口燥咽干,鼻干,喜冷饮,夜尿增多,大便干燥,舌红少津,脉细数。调体法则:滋阴清热,六味地黄丸为基础方,药物可选:枸杞子、女贞子、墨旱莲、生地黄、山萸肉 、牡丹皮、山药、北沙参、麦冬、泽泻、菊花等。
阳虚质
从中医学的整体观念与脏腑理论来说,疾病日久,伤及阴阳,阳气是安身立命之根本,脾肾阳虚,运化散精功能不良,则痰浊、水饮、湿毒、瘀血等有形之邪丛生,随气机升降出入,阻滞脏腑肢节脉络, 影响脏腑功能,因而变证百出。
临床表现为:平素畏冷,手足不温,喜热饮食,精神不振,舌淡胖嫩,脉沉迟。调体法则:温阳补肾,金贵肾气丸或二仙汤为基础方,药物可选:附子、肉桂、熟地黄、山萸肉、牡丹皮、山药、茯苓、泽泻、干姜、枳壳、炙甘草等。
平和质
平和体质患者暂时未出现气血阴阳偏颇体质,临床中可见患者体形健壮,面色、 肤色润泽,头发稠密有光泽,目光有神,鼻色明润,嗅觉通利,唇色红润,不易疲劳,精力充沛,耐受寒热,睡眠良好,胃纳佳,二便正常,舌色淡红、苔薄白,脉和缓有力。主要的调体法则:平调益气阴,药物可选:太子参、麦冬、麸炒白术、茯苓、枳壳、陈皮、淡竹叶、甘草。
体质干预手段多样,不仅仅是中药治疗,还有食膳、针灸、推拿、气功等等。
参考文献:“辨病辨体”诊疗模式论治“无症状”2 型糖尿病应用心得[J].中医杂志:1-4.
文章图片来源于网络,作品版权归原作者所有。
京东健康互联网医院医学中心
作者介绍:吴迪,博士,中医内科学,科研创新项目“中医药防治慢性肠道病 IBS 的研究”,通过临床双盲双模拟RCT研究方案,探讨痛泻安肠方对肝郁脾虚腹泻型IBS。和胃降逆方对 NERD 大鼠 PAR-2/TRPV1 信号通路的影响”,从内脏高敏角度探讨和胃降逆方治疗 NERD 的可能机制
-

经常有患者在门诊问我,自从生完孩子以后,腰一直都很痛,在我剖腹产的时候,麻醉医师在我腰部打了一针,是不是麻醉医师把我的腰给打坏了?
在这里,我可以很负责人的告诉大家,产后腰痛跟麻醉医生打麻醉一点关系都没有!
生孩子时打的麻醉叫“腰麻”,专业术语叫“硬膜外麻醉”,一般是在两个腰椎棘突间的韧带打一针,穿到腰部神经表面,再打入麻醉药!因为穿刺针非常的细,不会对我们的腰椎结构产生破坏,因此“腰麻”不是产后腰痛的罪魁祸首!那生完孩子后为什么会出现腰痛?原因比较多,我分析主要是以下3点:
1、10月怀胎,腰部承受更大的应力,导致腰骶部肌肉持续紧张,会产生腰肌劳损,这一点大家都能想得到!
2、此外,在怀孕期间,孕妇体内的雌激素、孕激素水平会发生变化,它们的变化会使全身韧带处于松弛状态,尤其是骨盆韧带的松弛,有利于分娩。但是它们也会导致腰部韧带(尤其是防止腰椎间盘突出的后纵韧带)松弛,使腰椎间盘容易突出,从而出现产后腰痛。
3、在生完孩子后,产妇喂奶姿势的不正确、抱孩子反复弯腰也会导致腰痛的加重。
那么如何解决产后腰痛呢?患者可以产后适当锻炼腰背部肌肉,保持喂奶姿势的正确(可参考我在好大夫写的文章:颈部及腰背肌锻炼(小燕飞和五点支撑)。
如果疼痛还是不缓解,而且没有母乳喂养,可以考虑吃点消炎止痛药,如果还在母乳喂养,尽量不要吃药,可以去正规的中医推拿科、康复理疗科做一些物理治疗等。

-

-

降血脂是降低心血管发病率和死亡率最有效的措施之一。通过他汀类药物、依折麦布或蛋白转化酶枯草杆菌蛋白酶/kexin9型抑制剂(PCSK9i)降低低密度脂蛋白(LDL-C)的临床获益已被充分证实。
胆固醇治疗研究者协作组(CTT)通过系统综述的方法评估了他汀类药物降低LDL-C的临床获益1。21篇研究的Meta分析表明:使用他汀类药物可以使LDL-C降低1.07mmol/L,每降低1.0mmol/L LDL-C 可使主要心血管事件降低21% (95% CI 19-23; p<0.0001)。CTT进一步评估了强化他汀治疗的临床效果,结果发现:强化他汀治疗可以在常规治疗的基础上降低LDL-C 0.51mmol/L,每降低1.0mmol/L LDL-C可进一步降低主要心血管事件28%(95% CI 22-34; p<0.0001)(见下图)。
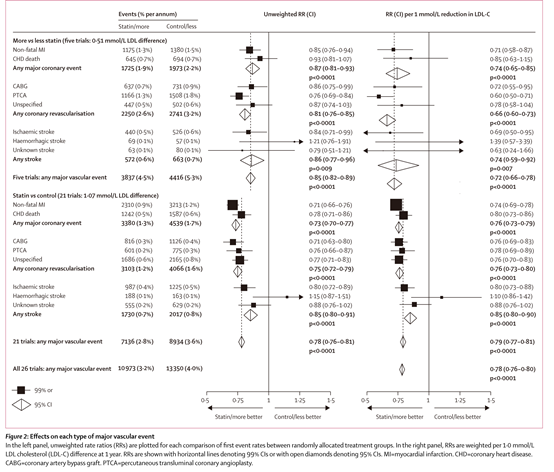
图源:Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170 000 participants in 26 randomised trials
依折麦布是一种非他汀类的降脂药物,通过靶向作用于 Niemann-Pick C1-like 1 (NPC1L1) 蛋白减少肠道对胆固醇的吸收。在他汀类药物治疗的基础上加用依折麦布可进一步降低 LDL-C 23%-24%。为了考察依折麦布能否能否降低心血管事件,IMPROVE-IT研究2纳入18,144名急性冠脉综合征患者,将其随机分为联合用药组(阿托伐他汀40mg联合依折麦布10mg)和他汀单药治疗组(阿托伐他汀40mg联合安慰剂)。治疗期间,联合用药组LDL-C控制水平为53.7mg/dL,而他汀单药治疗组为69.6 mg/dL。随访7年后,联合用药组主要终点事件发生率为32.7%,而辛伐他汀单药治疗组为 34.7%(HR 0.936,95% CI 0.89-0.99)(Kaplan–Meier曲线见下图)。两组间肌肉、胆囊和肝脏系统不良反应及癌症的发生率无显著性差异。
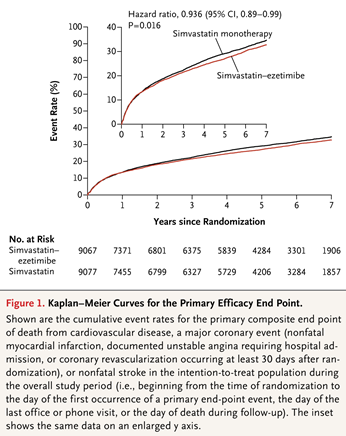
图源:Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes
依洛尤单抗是一种已在我国上市的PCSK9i。在FOURIER研究3中 ,27,564 名接受他汀类药物治疗且LDL-C≥70mg/dL的动脉粥样硬化性心血管疾病(ASCVD)患者被随机分为依洛尤单抗组(每两周 140 mg或每月420 mg)或安慰剂组。主要研究终点是由心血管死亡、心肌梗死、卒中、因不稳定心绞痛或冠脉血运重建住院的复合终点。次要研究终点是心血管死亡、心肌梗死或中风的复合终点。
经过48周的治疗,依洛尤单抗组LDL-C水平从92mg/dL降至30mg/dL(中位数),与安慰剂相比下降59%(P<0.001),同时,依洛尤单抗显着降低了主要研究终点(9.8% vs. 11.3%;HR 0.85;95% CI 0.79-0.92; P<0.001)和次要研究终点(5.9% vs.7.4%; HR 0.80;95% CI,0.73 - 0.88;P<0.001)发生率(见下图)。
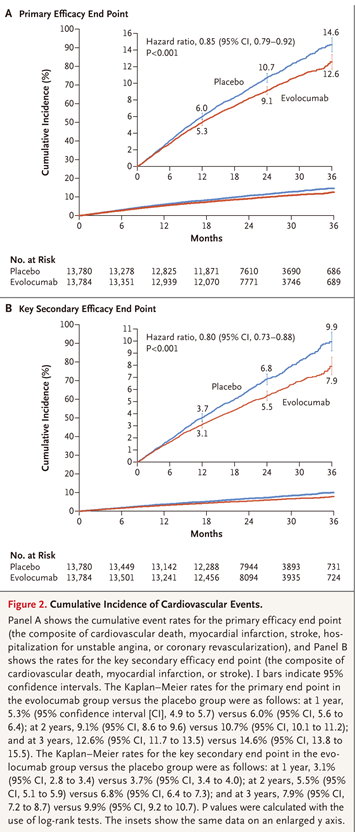
图源:FOURIER Steering Committee and Investigators. Evolocumab and clinical outcomes in patients with cardiovascular disease.
为了了解美国ASCVD患者LDL-C控制情况,Cannon CP等人开展了前瞻性的观察性研究GOULD4。该研究共纳入2016.12-2018.07期间符合纳排标准的ASCVD患者5006名,依据患者情况,将其分为三组:(1)PCSK9i组(接受了PCSK9i治疗);(2)LDL-C≥100mg/dL且未接受PCSK9i组;以及(3)LDL-C水平70-99mg/dL且未接受PCSK9i组。经过2年的治疗,仅有17.1%的患者接受了强化降脂治疗。在LDL-C≥100mg/dL及70-99mg/dL患者中,分别有22.4%和14.4%的患者接受了强化降脂治疗,6.4%和6.3% 的患者增加了他汀的使用剂量;6.8%和4.5%的患者加用了依折麦布;6.3%和2.2%的患者加用了PCSK9i。91.7%的PCSK9i的患者在两年后仍然接受PCSK9i治疗。在接受了血脂检测的患者中,LDL-C≥100mg/dL,70-99mg/dL以及PCSK9i组分别有21.0%、33.9%、52.4%的患者达到了LDL-C<70mg/dL的治疗目标。
虽然2018美国心脏病学会指南以及2020年欧洲心脏病学会/欧洲动脉粥样硬化学会最新指南均强调了ASCVD患者血脂达标的意义,但大部分血脂>70mg/dL的患者并未得到强化降脂治疗,三分之二的患者血脂仍然高于控制目标。相信这种情况在我国也同样存在,血脂达标仍将是未来我国公共卫生工作的重要内容。
参考文献:
1. Baigent C, Blackwell L, Emberson J, et al. Cholesterol Treatment Trialists’ (CTT) Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: ameta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010;376(9753):1670-1681.
2. Cannon CP, BlazingMA, Giugliano RP, et al. IMPROVE-IT Investigators. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med 2015;372(25):2387-2397.
3. Sabatine MS, Giugliano RP, Keech AC, et al. FOURIER Steering Committee and Investigators. Evolocumab and clinical outcomes in patients with cardiovascular disease. N Engl J Med 2017;376(18): 1713-1722.
4. Cannon CP, Lemos JA, Rosenson RS, et al. Use of Lipid-Lowering Therapies Over 2 Years in GOULD, a Registry of Patients With Atherosclerotic Cardiovascular Disease in the US. JAMA Cardiol 2020. doi: 10.1001/jamacardio.2021.1810. Online ahead of print.
京东健康互联网医院医学中心
作者简介:李丹丹,首都医科大学附属北京友谊医院,研究方向为循证药学。为患者提供专业的用药指导,同时为临床医护人员提供最佳用药参考。
-

近日,美国糖尿病协会(ADA)发布了2021版《糖尿病诊疗标准指南》,新指南中关于儿童糖尿病的流行病学、病理生理学以及治疗与成人糖尿病不同,为此,指南特别发布了针对儿童和青少年糖尿病的标准诊疗推荐。
营养治疗
建议儿童和青少年1型糖尿病患者进行个性化的营养治疗。
监测碳水化合物摄入是实现最佳血糖控制的一项关键。
由经验丰富的注册营养师开展全面的营养教育,每年更新一次,建议营养师评估与体重状况和心血管疾病风险因素有关的热量和营养摄入,并告知患者应该选择哪些营养素。
运动
推荐所有儿童和青少年1型糖尿病患者进行运动,每天进行60分钟中到高强度的有氧运动,每周至少进行3天高强度肌肉强化和骨骼强化活动。
确保患者运动前的血糖水平为90-250 mg/dL(5.0-13.9mmol/L),运动前、运动中、运动后可补充碳水化合物,根据计划的活动类型或强度进行个性化锻炼。
应教育患者在运动期间和运动后预防低血糖的策略,包括运动前减少餐时胰岛素剂量,减少基础胰岛素剂量,增加碳水化合物摄入,使用持续血糖监测等。
运动前、运动中、运动后的频繁血糖监测对于预防、检测和治疗运动期间低血糖和高血糖很重要。
血糖控制
儿童和青少年1型糖尿病患者应尽可能接受强化胰岛素治疗方案,即每日多次注射或持续皮下注射胰岛素。
所有儿童和青少年1型糖尿病患者每天应该多次自我监控血糖水平(每天6-10次),包括进食前,入睡前,以及一些特殊情况下,如锻炼、驾驶、出现低血糖症状等。
实时连续血糖监测+胰岛素治疗是降低和维持糖化血红蛋白水平或缓解低血糖的有效策略。
某些情况下,间歇性扫描式持续血糖监测+胰岛素治疗可以有效地取代自我血糖监测。
自动化胰岛素输送系统可被考虑用于改善血糖控制。
糖化血红蛋白目标必须个性化,并随着时间的推移进行重新评估。对于许多儿童来说,糖化血红蛋白水平<7%是合适的。
较不严格的糖化血红蛋白目标(如<7.5%)可能适合:不能明确表达出低血糖症状的患者;未察觉到的低血糖;无法获取胰岛素类似物、先进的胰岛素给药技术或连续血糖监测;不能定期检查血糖。
较不严格的糖化血红蛋白目标(<如8%)可能适用于有严重低血糖史、预期寿命有限或治疗弊大于利的患者。
如果进一步降低目标时,患者没有严重的低血糖,未对健康造成负面影响或增加诊疗负担,可以合理地为个别患者建议更严格的A1C目标(例如,<6.5%)。
建议将最近14天内的连续葡萄糖监测指标(血糖变化幅度较大的患者应更长时间),尽可能与糖化血红蛋白结合使用。
筛查和诊断
对于超重或肥胖且有一个或多个糖尿病危险因素的儿童和青少年中,应考虑在青春期开始或10岁时(以较早者为准),对糖尿病前期或2型糖尿病进行筛查。
如果检测结果正常,则应至少每3年进行一次重复检查,如果BMI增加,则检查频率增加。
空腹血糖、75g口服糖耐量试验2小时血糖和糖化血红蛋白可用于检测儿童和青少年的糖尿病前期或糖尿病。
儿童糖尿病管理
生活方式因素
应向超重/肥胖的2型糖尿病儿童青少年及家属提供综合生活方式干预计划,并与糖尿病治疗相结合,以实现减重7-10%的目标。
与所有儿童和青少年一样,应鼓励有糖尿病前期和2型糖尿病的儿童青少年每天至少参加60分钟的中到高强度的体育活动(每周至少3天肌肉和骨骼力量训练),并减少久坐行为。
与所有儿童一样,有糖尿病前期和2型糖尿病的儿童青少年的饮食应侧重于健康饮食模式,减少摄入高热量、缺乏营养的食品,特别是含糖饮料。
血糖目标
家庭血糖监测方案应个体化,并考虑到患者的药物治疗情况。
每3个月评估一次血糖状况。
对于大多数儿童和青少年2型糖尿病患者来说,仅口服药物治疗的情况下,合理A1C目标为<7%。更严格的A1C目标(如<6.5%)可能适合个别患者,例如进一步降糖没有出现显著低血糖或其他治疗不良反应。
如果低血糖风险增加,可能需要制定较不严格的A1C目标(如7.5%)。
药物治疗
诊断为2型糖尿病后,除了进行营养干预和体育活动等行为外,还应进行药物治疗。
偶然发现糖尿病或代谢稳定的患者(糖化血红蛋白<8.5%,无症状),如果肾功能正常,二甲双胍是首选的初始治疗药物。
有明显的高血糖血症(血糖≥250 mg/dL [13.9 mmol/L],糖化血红蛋白≥8.5%),诊断时无酸中毒,且有多尿、多饮、夜尿或体重减轻症状的青少年,应在开始使用二甲双胍时,先用基础胰岛素治疗。
对于酮症酸中毒患者,应开始皮下或静脉注射胰岛素治疗,以迅速纠正高血糖和代谢紊乱。一旦酸中毒缓解,可开始使用二甲双胍,同时继续皮下胰岛素治疗。
对于出现严重高血糖(血糖≥600 mg/dL [33.3 mmol/L])的患者,考虑评估高血糖高渗非酮症综合征。
如果没有甲状腺髓样癌病史或2型多发性内分泌肿瘤家族史的10岁或以上儿童,用二甲双胍(加或不加基础胰岛素)不能达到血糖目标时,则应考虑使用利拉鲁肽(GLP-1受体激动剂)。
接受基础胰岛素治疗但未达到血糖目标的患者,应改为每日多次注射基础胰岛素和餐前大剂量胰岛素。
初始使用胰岛素和二甲双胍的患者,根据家庭血糖监测结果达到血糖目标,超过2-6周的时间内,可以每隔几天减少10-30%的胰岛素剂量。
不建议使用未经FDA批准的药物治疗儿童青少年2型糖尿病患者。
手术
对于严重肥胖(BMI>35 kg/m2)、生活方式干预和药物干预后仍无法控制血糖和/或有严重合并症的2型糖尿病青少年,可以考虑进行代谢手术治疗。
参考文献:
Diabetes Care. 2021 Jan; 44(Suppl 1):S180-S199.
京东健康互联网医院医学中心
作者:肖靖,2009-2012年就读于301医院内分泌学硕士,2012年毕业后工作于北京博爱医院内分泌科。
-
 现在肺结节发现的越来越多,有些肺结节是需要手术的。20年前我刚毕业,胸腔镜手术切除肺结节就已经有很多医院开展了,经过这么多年的发展,就更加的成熟。有些患者对于微创胸腔镜手术不是特别了解,在之前,我给大家也专门介绍过相关的话题。最近,有一位发现了肺结节的女士在线上问诊平台联系到我,想了解胸腔镜手术的问题,她问我微创手术是不是也得需要开刀?胸腔镜手术是需要开刀的,只不过和传统的开胸手术来比,它的切口非常的小,一般都在腋下,也就三、四厘米的样子。切口小,恢复就比较快,伤口疼痛就轻,比开胸手术的优势就比较大。有朋友问能不能不切口做肺结节手术呢?目前微创手术还达不到,没有口的话,切下来的肺结节也拿不出来呀。
现在肺结节发现的越来越多,有些肺结节是需要手术的。20年前我刚毕业,胸腔镜手术切除肺结节就已经有很多医院开展了,经过这么多年的发展,就更加的成熟。有些患者对于微创胸腔镜手术不是特别了解,在之前,我给大家也专门介绍过相关的话题。最近,有一位发现了肺结节的女士在线上问诊平台联系到我,想了解胸腔镜手术的问题,她问我微创手术是不是也得需要开刀?胸腔镜手术是需要开刀的,只不过和传统的开胸手术来比,它的切口非常的小,一般都在腋下,也就三、四厘米的样子。切口小,恢复就比较快,伤口疼痛就轻,比开胸手术的优势就比较大。有朋友问能不能不切口做肺结节手术呢?目前微创手术还达不到,没有口的话,切下来的肺结节也拿不出来呀。
-
患者朋友们大家好,很高兴我们又见面了,今天我们一起学习的科普话题的知识是有关丙型病毒性肝炎的相关内容。随着医疗技术水平不断发展,以及患者的饮食,生活习惯的改变。越来越多的丙型病毒性肝炎的患者,在临床工作中被检测出来。这说明我们面对丙型病毒性肝炎的防治工作仍然十分艰巨。那么丙型病毒性肝炎的症状都有哪些呢?下面我们一起来学习一下。
丙型病毒性肝炎依据肝损伤的严重程度不同,会表现出不同的临床症状。
1.丙型病毒性肝炎代偿期的患者常会有进食油腻食物后出现恶心,呕吐,腹痛,腹胀症状。主要是由于肝细胞损伤造成肝脏消化酶合成能力减弱,出现消化不良的表现。部分患者会伴有肝脏体积的轻度肿大或萎缩而引起右上腹的隐痛不适。
2.丙型病毒性肝炎失代偿的患者,常会合并有大量的腹腔积液。主要是肝功能损伤造成肝脏合成白蛋白的能力减弱,出现了低蛋白血症的表现。渗透压降低造成血管内的水分渗入到组织间隙,形成了大量的腹腔积液,这会加重患者腹胀的症状。
3.部分丙型病毒性肝炎的患者合并有门静脉高压症,会造成脾脏出血性肿大。体格检查时可在左上腹摸到肿大的脾脏。
以上就是本次话题的所有内容,患者朋友们,你若还有其他疑问可以在屏幕下方给我留言。或者给我发私信,关注我。我会尽快的回复大家,我们随时交流。
展开更多




















