中国的梅毒发病率呈逐年上升的趋势,需要早期全面地筛查出梅毒患者,才能够早诊断、早治疗,减少疾病的传播。梅毒的血清学检测是梅毒诊断中的重要一环,也是必不可少的筛查方法。关于梅毒的血清学检测,本文总结了其检测方法、临床意义、筛查流程,同时给出了一些常见问题的回答。
一、梅毒血清学检测分类
1
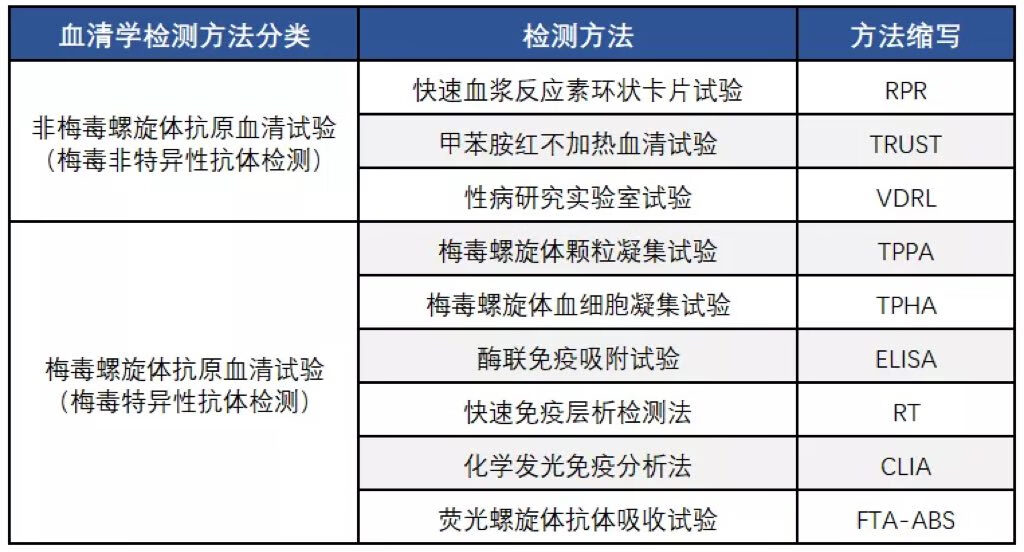
非梅毒螺旋体血清学试验
也称梅毒非特异性抗体检测。
感染梅毒螺旋体后,人体迅速对被损坏的宿主细胞以及梅毒螺旋体细胞表面所释放的类脂物质作出免疫应答,在3周~4周产生抗类脂抗原的抗体(亦称为反应素)。这些抗体主要是IgG和IgM型混合抗体。非梅毒螺旋体试验是使用心磷脂、卵磷脂及胆固醇作为抗原的絮状凝集试验。不同反应强度的凝集现象与抗体浓度呈正相关,在一定程度上反映了梅毒感染的活动状态。
2
梅毒螺旋体血清学试验
也称梅毒特异性抗体检测。
采用梅毒螺旋体提取物或其重组蛋白作为抗原,为特异性抗原,检测血清中抗梅毒螺旋体IgG和/或IgM抗体,其敏感性和特异性均较高。一般认为,梅毒特异性抗体试验阳性者,即使使用驱梅治疗,由于免疫记忆作用,抗体可终身阳性,因此这些试验不能用于观察疗效、判断复发及再感染。
二、梅毒血清学检测主要方法
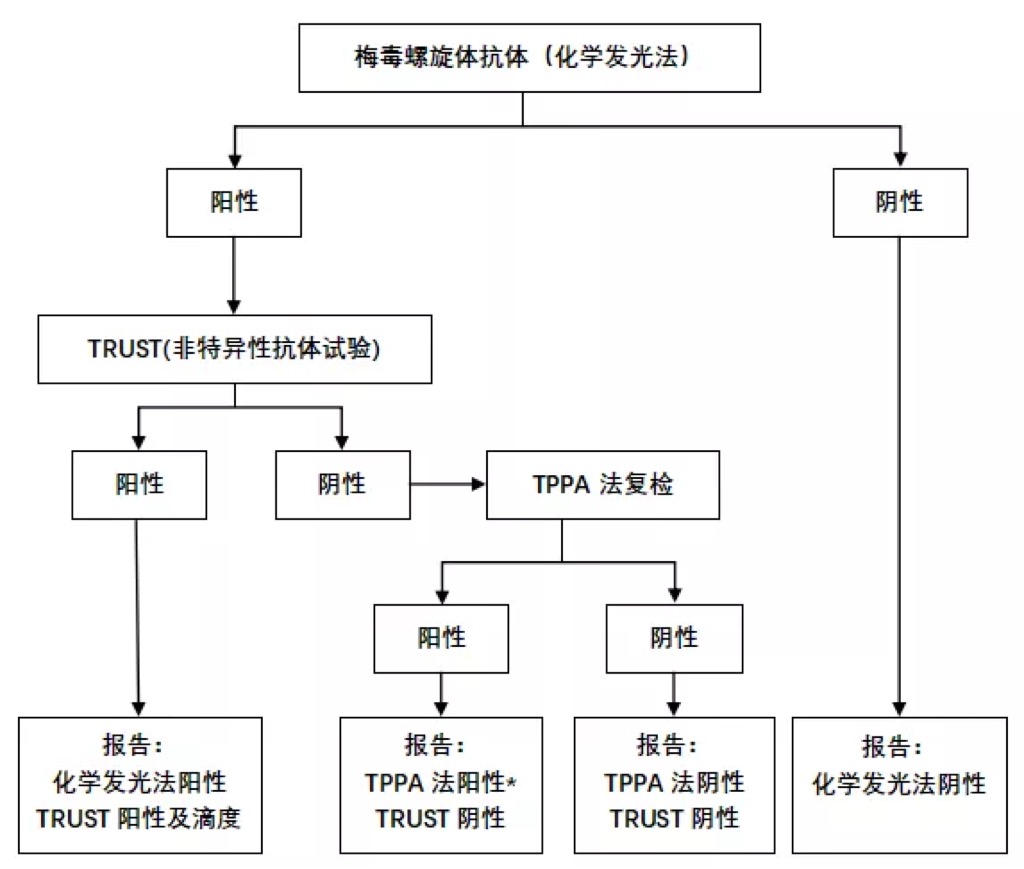
三、梅毒血清学试验筛查策略
WS 273-2018《梅毒诊断》规定,临床上可根据实验室条件选择任何一类血清学检测方法作为(初筛)试验,但初筛阳性结果需经另一类梅毒血清学检测方法复检确证,才能够为临床诊断或疫情报告等提供依据,有条件时亦可同时做这两类试验。可采用化学发光法检测梅毒特异性抗体进行初筛,初筛阳性的进行复检。流程如下:
*注:TPPA法结果判断为“保留”的样本,报告“可疑,建议随访”。
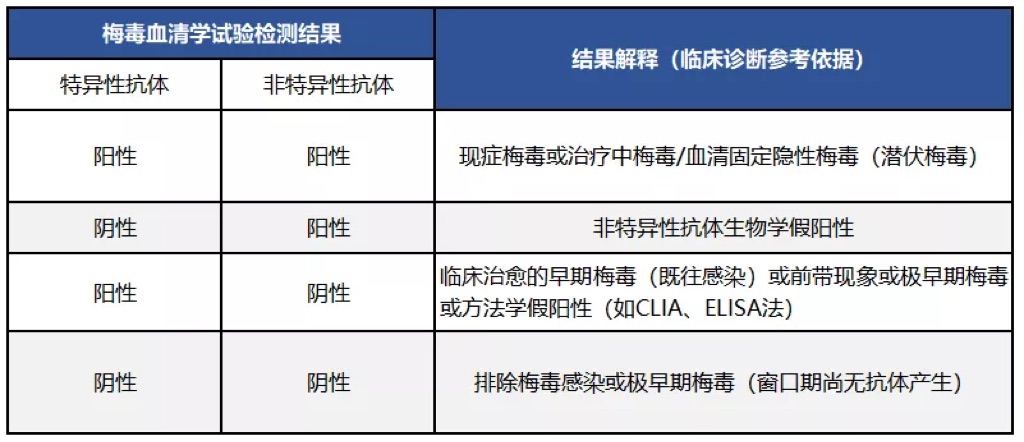
四、梅毒血清学检测结果解释
五、相关知识问与答
1
梅毒血清学试验的窗口期一般多久?
非特异性抗体血清学试验:如感染不足6周,该试验可为阴性,应于感染6周后复查。
特异性抗体血清学试验:如感染不足4周,该试验可为阴性,应于感染4周后复查。
2
什么是隐性梅毒?
多数患者有不安全性行为史,或性伴感染史,或多性伴史。早期隐性梅毒病期在2年内,晚期隐性梅毒病期在2年以上。无任何梅毒的临床表现。实验室检查梅毒非特异性抗体及特异性抗体同时阳性,脑脊液检查无异常发现。
3
什么是TPPA法?
梅毒螺旋体颗粒凝集试验(TPPA)是用梅毒螺旋体提取物致敏明胶颗粒,此致敏颗粒与人血清中的抗梅毒螺旋体抗体结合,产生可见的凝集反应。明胶颗粒为玫瑰红色,便于肉眼观察结果。
TPPA是目前世界卫生组织(WHO)和美国疾病控制与预防中心(CDC)推荐的梅毒确认方法,在所有确证试验中应用最广。TPPA主要靠手工操作,自动化程度非常低,一般用于筛查的再确认。
4
什么是非特异性抗体生物学假阳性?
与梅毒感染无关的其他因素,如急性和慢性疾病、自然组织损伤等,梅毒非特异性抗体试验也可呈阳性反应。常见的疾病因素有系统性红斑狼疮、麻风病、疟疾、传染性单核细胞增多症、病毒性肝炎、肿瘤、其他螺旋体疾病等可引起假阳性反应。常见的生理因素有孕妇、老年人群可发生假阳性反应。大部分的假阳性滴度小于1:4。
5
什么是前带现象?
在梅毒非特异性抗体血清学试验(如TRUST试验)中,由于血清抗体水平过高,抗原抗体比例不合适,而出现假阴性或弱阳性结果,将此血清稀释后再做血清学试验,出现阳性结果,称为前带现象。这种现象临床上主要发生在二期梅毒患者。
6
什么是血清固定?
少数患者经过足量驱梅治疗,梅毒非特异性抗体维持在相对恒定的低滴度状态。
判断血清固定,应具备3个要素:流行病学病史和临床表现排除复发、重新感染;连续2个随访周期(≥6个月)血清抗体维持在±1滴度范围之内的低滴度水平(一般≤1:8),即变化趋势方向不明;无实验室的技术性和方法学误差。
7
常规梅毒血清学检测的是IgG抗体还是IgM抗体?
目前常规检测中未区分IgG抗体和IgM抗体。
六、小结
梅毒的诊断应根据流行病学史、临床表现及实验室检查等进行综合分析。实验室检查在提供关键的辅助性诊断指标的同时,也会受到多种因素的干扰,存在假阳性和假阴性的可能,因此规范操作的同时也应及时加强与临床的沟通。